乳腺黏液癌的MRI征象特点
黄 煌,张 嫣,刘永熙,谭 昱,郭庆禄
(广东省妇幼保健院放射科,广东 广州 510010)
乳腺黏液癌的MRI征象特点
黄 煌,张 嫣,刘永熙,谭 昱,郭庆禄*
(广东省妇幼保健院放射科,广东 广州 510010)
目的 分析乳腺黏液癌的MRI表现特征。方法 回顾性分析经手术病理证实的34例乳腺黏液癌的MRI表现,包括病变形态、最大径、T1WI及T2WI信号特征、肿块内部强化方式及增强曲线类型、DWI信号特征及ADC值。结果 34例乳腺黏液癌单纯型22例,混合型12例。MRI示21例为肿块型,6例为非肿块型,7例为多发结节型;T1W平扫22例呈低信号,10例呈等信号,2例呈混杂高信号;T2W脂肪抑制序列20例呈高信号,13例呈不均匀高信号,1例呈低信号,19例病灶内可见低信号纤维分隔;动态增强早期呈典型环形强化11例;时间-信号曲线呈流入型11例,平台型18例,流出型5例。结论 乳腺黏液癌的MRI表现有一定特点,MR检查有助于对该病的诊断。
乳腺肿瘤;腺癌,黏液;磁共振成像
乳腺黏液癌(mucinous breast carcinoma, MBC)是一种少见的特殊类型乳腺癌,发病年龄相对较大,病程进展较缓慢、预后较其他类型乳腺癌好。钼靶及超声检查对该病缺乏特征性征象,难以做出定性诊断。本文对经病理证实的34例乳腺黏液癌的临床及MRI表现进行回顾性分析,以提高对该病的认识和MR诊断水平。
1 资料与方法
1.1一般资料 收集2010年1月—2016年7月于我院行乳腺MR检查并经手术病理证实的乳腺黏液癌34例,均为女性,年龄22~72岁,中位年龄48岁。28例患者因发现乳腺肿块就诊,5例为乳头溢液就诊,1例体检钼靶发现钙化就诊,病程1周~10年。34例患者中,单纯型22例,混合型12例,其中2例对侧乳腺合并浸润性导管癌,1例为6年前黏液癌保乳术后复发。34例均行MR平扫+增强检查,其中12例于增强前行DWI检查。MR检查前患者均未接受活检、手术、放疗或化疗等有创检查或治疗,未绝经妇女于月经结束后3~7天接受检查。
1.2仪器与方法 采用Aurora 1.5T EDGETM乳腺专用MR机及专用乳腺线圈。患者取俯卧位,双乳自然下垂,扫描范围为双侧乳腺及双侧腋窝,行轴位T1WI(TR 12.9 ms,TE 5.3 ms,层厚2.8 mm,层间距1 mm)、轴位脂肪抑制T2WI(TR 6 680 ms,TE 68 ms,层厚 3mm,层间距1 mm),轴位DWI(SE-EPI序列,TR 5 000 ms,TE 63.6 ms,层厚4 mm,层间距5 mm,b=0、800 s/mm2)及多期增强扫描(动态增强前先平扫轴位脂肪抑制T1WI作为蒙片),增强扫描参数:TR 29 ms,TE 5 ms,层厚 1.125 mm,层间距 1 mm。所有序列FOV 360 mm×360 mm。于注射对比剂后90 s行第1期增强扫描,第2~4期增强扫描间隔时间均为180 s。对比剂为Gd-DTPA,剂量0.2 mmol/kg体质量,注射速率2.0 ml/s。
经仪器自带工作站获取多期扫描的MPR图、MIP图及血管减影图,并绘制时间-信号强度曲线(time intensity curve, TIC)。
1.3图像分析 由2名放射科乳腺影像诊断医师以盲法阅片。依据美国放射学会2013年修订的MRI乳腺影像报告和数据系统(BI-RADS-MRI)标准[1],于AURORA CADTM工作站采用三维成像软件,对病变形态、最大径、T1WI及T2WI信号特征、肿块内部强化方式及增强曲线TIC类型、DWI信号特征及ADC值进行分析,ROI(≥3个体素)置于病灶强化最显著的部位,注意避开囊变、坏死及出血区。病灶最大径测量采用脂肪抑制T2W序列,其中非肿块型测量至异常信号最远端,多发结节型测量至多个结节区域最远端。所有患者术后病理标本,均采用HE染色,对于非肿块型及多发结节型,可多次不同位置取材,病理诊断依据2003年WHO乳腺肿瘤病理学标准[2]。
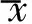
2 结果
34例黏液癌患者共34个病灶(多发结节型均呈局灶性分布,计为1个病灶),左乳18例,右乳16例;乳腺中央区3例(3/34,8.82%),外上象限14例(14/34,41.18%),外下象限5例(5/34,14.71%),内上象限7例(7/34,20.59%),内下象限5例(5/34,14.71%);病灶最长径为0.5~6.7 cm,平均(2.75±0.26)cm,最大径>5 cm者3例,2~5 cm 16例, <2 cm 15例。单纯型病灶最大径平均(2.26±0.26)cm,混合型平均(3.64±0.47)cm,差异有统计学意义(t=2.827,P=0.008)。
MRI示21例为肿块型(增强后呈肿块型强化;图1),6例为非肿块型(增强后呈片状非肿块样强化;图2),7例为多发结节型(增强后呈局灶性多个结节样强化;图3);病灶边界清楚28例,不清或伴毛刺6例;T1WI平扫22例呈低信号,10例呈等信号,2例呈混杂高信号;T2WI脂肪抑制20例呈高信号,13例呈稍高/混杂高信号,1例呈低信号,19例病灶内可见低信号纤维分隔;TIC呈流入型11例,平台型18例,流出型5例;强化形态呈均匀强化8例,不均匀强化15例,环形强化11例;12例DWI检查中,10例为高信号,1例为斑片状高信号,1例为环形高信号;淋巴结转移9例。单纯型和混合型的病灶形态、边缘、信号表现、TIC曲线类型及淋巴结转移情况的差异均有统计学意义(P均<0.05),内部强化形态差异无统计学意义(P=0.178)。单纯型和混合型乳腺黏液癌的MRI表现见表1。
12例患者(单纯型6例,混合型6例)行DWI检查,其中10例呈均匀高信号,1例单纯型呈斑片状高信号,1例混合型呈环形高信号;单纯型ADC值为1.13~2.36×10-3mm2/s,平均(1.87±0.22)×10-3mm2/s,混合型为1.25~2.02×10-3mm2/s,平均(1.55±0.11)×10-3mm2/s,差异无统计学意义(t=1.289,P=0.226)。

表1 不同病理类型乳腺黏液癌的MRI表现(例)

图1 患者49岁,发现左乳肿块半年,混合型黏液癌(肿块型) A.左乳外上象限肿物,T2WI脂肪抑制图像呈高信号,内可见低信号纤维分隔(箭); B.DWI呈高信号,内部纤维分隔呈低信号(箭),ADC值为1.67×10-3 mm2/s; C.动态增强图像见纤维分隔强化较低(箭); D.TIC呈流出型,早期强化率141%,达峰时间90 s
3 讨论
3.1临床特点 乳腺黏液癌属少见病变,约占乳腺癌发病率的1.3%~5.4%[3],其病理特点为癌组织中细胞外上皮黏液成分大于50%,镜下可见黏液由纤维组织分隔成黏液湖,周围有肿瘤细胞[4-5]。临床多表现为肿块,活动性好,发病年龄较其他类型乳腺癌高,病程常较长。病理学根据其是否含其他浸润性癌分为单纯型和混合型黏液癌[6],混合型因含有浸润性癌成分,淋巴结转移发生率高,预后较差,本组单纯型淋巴结转移4例(4/22,18.18%),混合型5例(5/12,41.67%),差异有统计学意义(χ2=14.71,P=0.002)。
3.2 MRI表现 本组34例病例中边界清楚者28例(28/34,82.35%),不清或伴毛刺6例(6/34,17.65%),符合乳腺黏液癌肿块状、边界清楚的典型特征[6]。混合型病灶最大径大于单纯型,差异有统计学意义(t=2.827,P=0.008),与既往研究[7]报道相符。笔者分析原因为混合型黏液癌病灶中合并其他类型浸润性癌,生长迅速,侵袭性强,恶性生物学行为明显,因此淋巴结转移率高,预后较差。
本组T1W平扫22例呈低信号,2例呈混杂稍高信号,10例呈等信号,等信号中单纯型及混合型分别为8例及2例,与马少君等[8]研究结果相符。T1WI呈等信号主要因黏液癌细胞可产生一种复杂黏蛋白[5,9]。笔者认为,单纯型成分相对较单一,因而T1WI呈等信号比例(8/22,36.36%)较高。当病变生长快,发生变性、坏死及出血时,TIWI相应出现混杂信号。
本组脂肪抑制T2WI示20例呈高信号,13例呈混杂稍高信号,1例呈低信号,符合黏液癌T2WI呈高信号的特点。混合型中1例呈低信号,相应区域T1WI呈混杂稍高信号,考虑为肿瘤出血。混合型黏液癌T2WI信号特征与肿瘤中合并其他浸润性癌的比例和分布相关[10]。本组19例T2WI病灶内出现低信号分隔,为黏液癌特征性表现,其病理基础为黏液癌内纤细的分隔黏液湖的纤维带[11]。
本组12例患者行DWI检查,单纯型6例,5例为均匀高信号,1例为斑片状高信号,其钼靶发现病灶中存在钙化,低信号部分考虑为肿瘤内部钙化。混合型6例,5例呈均匀高信号,1例呈环形高信号。两者的ADC值差异无统计学意义(t=1.289,P=0.226),与既往研究[11-13]结果不同,可能因取样区域存在一定误差及样本量较少所致,有待增加样本量进一步研究。
本组增强后34例均有不同程度及不同形式的强化,其中不均匀强化15例,环形强化11例,均匀强化8例。癌灶内部成分混杂,对比剂后期缓慢扩散至肿瘤间质,而含有黏液的成分阻碍对比剂扩散,导致信号强化不均或环形强化。环形强化是本病的特征性表现,本组环形强化11例(11/34,32.35%),与李潇潇等[14]研究结果相符。TIC曲线流出型5例(5/34,14.71%),平台型18例(18/34,52.94%),流入型11例(11/34,32.35%),提示以平台型为主,与国内外报道[8,15]相一致。

图2 患者38岁,右乳头血性溢液1个月,单纯型黏液癌(非肿块型) A.动态增强见肿块呈片状非肿块样强化(箭); B.TIC曲线呈平台型 图3 患者52岁,右乳头溢液10余天,单纯型黏液癌(多发结节型) A.动态增强见局灶性多个结节样强化(箭); B.TIC呈缓慢上升型
3.3鉴别诊断 可能出现黏液样变性的疾病需与黏液癌相鉴别,如伴黏液样变性的纤维腺瘤、叶状肿瘤等。乳腺纤维腺瘤及叶状肿瘤患者一般发病年龄较轻,且纤维腺瘤T2WI信号相对较低,增强极少见环形强化,均与黏液癌的表现不同,Igarashi等[15]认为,根据肿块边缘、强化方式、内部分隔的表现,可资鉴别。叶状肿瘤肿块一般较大,多见分叶,T1WI、T2WI信号不均,强化多以平台型为主,且具有短时间快速增大的特点[16]。另外,一些伴囊性变及坏死灶的疾病也需与黏液癌相鉴别,如乳头状癌及浸润性癌,后者TIC一般以流出型为主,囊性部分及坏死灶不强化,病灶ADC值多相对较低,边界多较模糊,且伴毛刺。
综上所述,乳腺黏液癌发病年龄较高,多为绝经后女性,临床及MRI多表现为肿块,T2WI一般呈明显或不均匀高信号,增强早期多为轻度环形强化或不均匀强化,延迟有向病灶中心逐渐充填的趋势,TIC平台型及上升型曲线多见,如内部出现低信号纤维分隔更有助于诊断。
[1] American College of Radiology. Breast imaging reporting and datasystem: BI-RADS atlas-BREAST MRI. 5th ed. Reston: VA, 2013:23-24.
[2] Tavassoli FA, Devilee P. World Health Organization Classification of tumours: Pathology and genetics of tumours of the breast and female genital organs. Lyon: IARC Press, 2003:100-103.
[3] Ha KY, Deleon P, Deleon W. Invasive mucinous carcinoma of the breast. Proc (Bayl Univ Med Cent), 2013,26(3):295-297.
[4] Bae SY, Choi MY, Cho DH, et al. Mucinous carcinoma of the breastin comparison with invasive ductal carcinoma: Clinicopathologic characteristics and prognosis. J Breast Cancer, 2011,14(4):308-313.
[5] Bitencourt AG, Graziano L, Osorio CA. MRI features of mucinous cancer of the breast: Correlation with pathologic findings and other imaging methods. AJR Am J Roentgenol, 2016,206(2):238-246.
[6] Rasmussen BB, Rose C, Christensen IB. Prognostic factors in primary mucinous breast carcinoma. Am J Clin Pathol, 1987,87(2):155-160.
[7] 龚西騟,丁华野.乳腺病理学.北京:人民卫生出版社,2009:316-321.
[8] 马少君,刘延梅,梁小燕,等.乳腺黏液癌MRI特征及组织病理学的相关性研究.吉林医学,2014,35(18):3973-3976.
[9] 李树玲.乳腺肿瘤学.2版.北京:科学技术出版社,2007:496.
[10] Heywang SH, Bassermann R, Fenzl G, et al. MRI of the breast—histopathologic correlation. Eur J Radiol, 1987,7(3):175-182.
[11] Ellis IO, Cornelisse CJ, Schnitt SJ, et al. Mucin producing carcinomas. Lyon: IAPS Press, 2003:30.
[12] 陈琮瑛,付建民,袁鹰,等.乳腺黏液癌的影像学特征分析.中国医学影像技术,2013,29(3):411-414.
[13] 曲宁,罗娅红,李森.乳腺单纯型黏液癌的影像学表现.中国医学影像技术,2016,32(1):67-70.
[14] 李潇潇,汪登斌,王丽君,等.乳腺黏液癌的MRI表现与病理对照研究.放射学实践,2014,29(10):1116-1119.
[15] Igarashi T, Ashida H, Morikawa K, et al. Use of BI-RADS-MRI descriptors for differentiation between mucinous carcinoma and fibroadenoma. Eur J Radiol, 2016,85(6):1092-1098.
[16] 张嫣,余浩杰,张江宇,等.乳腺叶状肿瘤11例磁共振征象特点分析.中华临床医师杂志(电子版),2013,7(10):4579-4582.
MRI features of mucinous breast carcinoma
HUANGHuang,ZHANGYan,LIUYongxi,TANYu,GUOQinglu*
(DepartmentofRadiology,GuangdongWomenandChildrenHospital,Guangzhou510010,China)
Objective To explore MRI features of mucinous breast carcinoma. Methods MR data of 34 patients with mucinous breast carcinoma confirmed by histopathology were analyzed retrospectively, including lesions morphology, maximum diameter, T1WI and T2WI signal characteristics, features of internal reinforcement, time-intensity curve (TIC) type, DWI and ADC characteristics. Results There were 22 cases of pure tumors and 12 mixed tumors; 21 cases were mass types, 6 cases were non-mass types, and 7 cases were multiple nodular types. On T1WI, there were low signal intensity in 22 case, equal signal in 10 cases, and mixed high signal in 2 cases. On fat suppression T2WI, 20 cases showed high signal, 13 cases showed mixed high signal and 1 case showed low signal, and 19 cases showed low signal fiber separation inside. Dynamic contrast enhancement showed typical circinate enhancement in 11 cases. TIC of 11 cases were wash-in types, 18 cases were lateau types and 5 cases were wash-out types. Conclusion MRI features of mucinous breast carcinoma has certain characteristics. MRI is helpful to diagnosis of mucinous breast carcinoma
Breast neoplasmas; Adenocarcinoma, mucinous; Magnetic resonance imaging
黄煌(1983—),男,广东潮州人,学士,主治医师。研究方向:乳腺影像诊断。E-mail: 5911513@qq.com
郭庆禄,广东省妇幼保健院放射科,510010。
E-mail: mh170@163.com
2016-09-07
2017-02-12
10.13929/j.1003-3289.201609033
R737.9; R445.2
A
1003-3289(2017)05-0652-05

