剖宫产术后瘢痕子宫再次妊娠经阴道分娩的可行性及安全性研究
杨金娥
[摘要]目的 探究瘢痕子宫再次妊娠经阴道分娩的可行性及安全性。方法 选取2016年10月~2017年2月我院收治的瘢痕子宫再次妊娠并自愿接受阴道试产产妇62例作为观察组,选择同期我院收治的符合阴道分娩条件的经产妇(第一胎自然分娩)60例作为对照组,比较两组的阴道分娩成功率、产程时间、产后出血量、住院时间以及新生儿Apgar评分、产妇产后并发症发生情况。结果 观察组和对照组中均有49例产妇经阴道成功分娩,阴道分娩的成功率分别为79.03%和81.67%,两组比较差异无统计学意义(P>0.05);两组产妇产程时间、产后出血量、住院时间及新生儿Apgar评分比较,差异无统计学意义(P>0.05);两组产妇产后并发症发生情况比较,差异无统计学意义(P>0.05)。结论 只要在产前做好充分的评估及应急预案措施,并严格掌握阴道分娩的指征,瘢痕子宫产妇选择阴道分娩方式是可行的。
[关键词]瘢痕子宫;再次妊娠;阴道分娩;可行性;安全性
[中图分类号] R714.4 [文献标识码] A [文章编号] 1674-4721(2017)06(a)-0107-03
[Abstract]Objective To explore the feasibility and safety of vaginal delivery in re-pregnancy by scarred uterus.Methods Sixty-two puerperae in re-pregnancy by scarred uterus who were willing to accept vaginal delivery from October 2016 to February 2017 in our hospital were selected as observation group.Sixty pluriparae (natural labor in the first pregnancies) meeting the criteria of vaginal delivery admitted into our hospital during the same period were classified into control group.The success rate of vaginal delivery,stage of labor,postpartum hemorrhage,hospital stay,score of neonatal Apgar,and incidence of postpartum complications in puerperae were compared in the two groups.Results There were 49 puerperae succeeding in vaginal delivery in both observation group and control group,the success rate of vaginal delivery was 79.03% and 81.67% respectively,without statistically significant difference (P>0.05).There was no significant difference in stage of labor,postpartum hemorrhage,hospital stay or score of neonatal Apgar (P>0.05).There was no statistically significant difference in postpartum complications detected in the two groups (P>0.05).Conclusion As long as sufficient assessment and emergency plan and measures be prepared before delivery,together with strict control of vaginal delivery indications,vaginal delivery is still feasible in puerperae with scarred uterus.
[Key words]Scarred uterus;Re-pregnancy;Vaginal delivery;Feasibility;Safety
近年来,随着医疗技术水平的不断提高,剖宫产手术的指征逐渐放宽,安全性也逐渐提高,选择剖宫产分娩的产妇也逐渐增多,剖宫产率也逐渐上升[1]。剖宫产术后瘢痕妊娠(指有过剖宫产史的女性在再次妊娠的时候,孕囊着床在子宫原瘢痕处)的发生呈增加趋势,常导致的阴道大量流血以及晚期的子宫破裂,其凶险程度不亚于异位妊娠,是产科医生最头痛的问题之一。目前医学上的剖宫产手术大多数采取的是子宫下段横切口,而正常情况下胎儿着床的位置应该是子宫底部的前后壁,这个部位子宮组织正常,一般不会有问题。孕产妇一定要慎重选择第一次分娩方式,不要轻易选择剖宫产;而产科医生亦要严格控制剖宫产手术指证;剖宫产后的妇女,应做好避孕措施,防止意外妊娠;有剖宫产史的高危孕妇,在妊娠早期应进行阴道超声检查,确定胚胎附着部位,如系瘢痕妊娠应尽早明确诊断,终止妊娠。伴随着国家“二孩政策”的全面放开,剖宫产术后瘢痕子宫再次妊娠产妇的数量不断增多,这类产妇选择何种分娩方式成为临床上研究的一个重要问题。本文主要针对这一问题进行探讨,结果报道如下。
1资料与方法
1.1一般资料
选取2016年10月~2017年2月年我院122例自愿接受阴道试产的产妇,其中62例为瘢痕子宫再次妊娠产妇,定为观察组,年龄25~37岁,平均(27.4±2.2)岁;孕龄39~41周,平均(39.5±1.1)周;距离上次剖宫产时间2.5~10.0年,平均(4.2±1.3)年。选择同期我院收治的符合阴道分娩条件的经产妇(第一胎自然分娩)60例作为对照组,年龄22~38岁,平均(26.2±2.3)岁;孕龄37~41周,平均(39.2±0.8)周。两组产妇一般资料进行比较,差异无统计学意义(P>0.05),具有可比性。本研究中所有产妇均知情且同意,研究经我院医学伦理委员会批准通过。
1.2纳入及排除标准
纳入标准:产妇年龄<40岁,孕前BMI<28 kg/m2;所有产妇均自愿接受阴道试产符合阴道分娩的条件;观察组产妇均有一次剖宫产手术史,手术顺利,术后恢复良好;子宫下段瘢痕处无压痛;单胎;胎儿估重<3500 g。排除标准:有剖宫产指征,具有高危妊娠因素,如前置胎盘、胎盘早剥、妊娠期高血压疾病;胎位不正者。
1.3方法
对照组:按照常规的方法做好产前准备工作,加强产程监護,出现意外情况需要及时终止妊娠。观察组方法:由专人对产妇的试产过程进行观察,掌握产妇的一般情况和产程进展,重点关注胎心音、宫缩、宫口开大、先露下降、血压、子宫下段是否有压痛及是否出现血尿情况。产程中可以对产妇静脉注射80 mg间苯三酚,以促进宫口扩张,缩短产程,保存产妇的体力,在这一过程中,可以适当使用阴道助产技术,但是禁止使用腹部加压方式,如果产程太长,胎监异常需要转为剖宫产[2]。另外,在试产的过程中,还需要密切关注产妇是否存在先兆子宫破裂的表现,一旦发现,需立即剖宫产终止妊娠。顺利分娩之后,需要对胎盘和胎膜进行检查,确定其完整,并检查软产道情况以及准确估计出血量,详细记录新生儿情况。产后出血是一种重要的风险因素,需要做好产后管理,密切观察产妇的生命体征、子宫收缩及阴道流血情况,判定是否出现子宫破裂情况,一旦发现异常,需要及时处理。
1.4观察指标
观察两组产妇阴道分娩成功率、产程时间、产后出血量、住院时间、新生儿Apgar评分[3](胎儿出生后立即检查)以及产后并发症发生情况。出血量评估方法:采用称重法,在产妇臀部垫上洁净产妇垫(使用之前先称重,并记录),密切观察出血情况,并及时更换,然后称重。出血量=使用后的产妇垫总重-产妇垫净重。新生儿评分(Apgar评分)标准:8~10分属于正常,≤7分考虑存在窒息的情况。
1.5统计学方法
采用SPSS 16.0统计学软件进行数据分析,计量资料用均数±标准差(x±s)表示,两组间比较采用t检验;计数资料用率表示,组间比较采用χ2检验,以P<0.05为差异有统计学意义。
2结果
2.1两组产妇阴道分娩成功率的比较
观察组和对照组中均有49例产妇阴道分娩成功,阴道分娩的成功率分别为79.03%和81.67%,两组比较差异无统计学意义(χ2=0.1339,P=0.7144)。
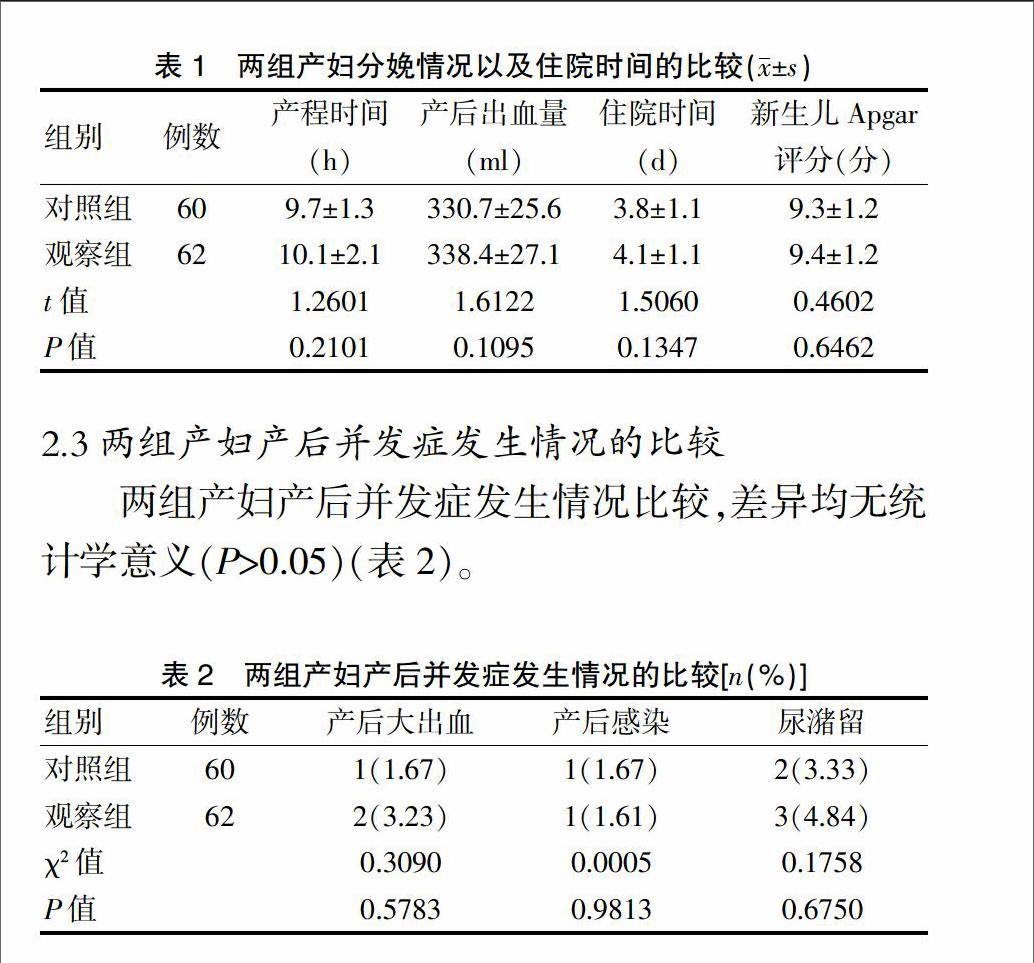
2.2两组产妇分娩情况以及住院时间的比较
两组产妇在产程时间、产后出血量、住院时间以及新生儿Apgar评分比较,差异均无统计学意义(P>0.05)(表1)。
2.3两组产妇产后并发症发生情况的比较
两组产妇产后并发症发生情况比较,差异均无统计学意义(P>0.05)(表2)。
3讨论
剖宫产盛行的今天,术后再次妊娠产妇应该采用何种分娩方式成为产科临床上的一大难题,受到临床医师的关注和重视[4-7]。所谓瘢痕子宫,是指做过手术或受过创伤后遗留瘢痕的子宫。常见的有剖宫产术后、子宫肌瘤剔除术后、子宫破裂修补术后以及外伤等原因导致的子宫损伤等。当瘢痕子宫再次妊娠时,随着子宫增大,子宫瘢痕处肌层变薄,顺应性变差,扩展能力差,在分娩过程中,该瘢痕处可能因无法承受子宫强烈收缩的力量,出现瘢痕部位的薄弱处破裂,导致母婴出现危险[8-9]。所以瘢痕子宫的孕妇,再次妊娠经阴道分娩较一般的孕妇风险高。相关报道称瘢痕妊娠发生率约0.45%,在剖宫产史异位妊娠中占6.0%,其发病机制尚不明确,部分学者认为剖宫产、刮宫术、宫腔镜手术等均可能造成瘢痕妊娠[10-12]。随着超声技术、诊断设备的不断发展,剖宫产瘢痕妊娠检出率越来越高;一旦确诊为瘢痕妊娠及时积极治疗[13]。瘢痕妊娠的发病机制迄今尚不清楚,它是由许多因素,最流行的国内外机制的全面塑造的结果形成的:首先,由于子宫下段剖宫产瘢痕部位在手术肌底层损坏;第二个原因是着床部位,底蜕膜是通过子宫腔的裂隙或胃窦缺席的形式,那么再怀孕,受精卵经瘘道或裂缝,终在瘢痕组织生长[14]。根据研究发现:瘢痕妊娠和剖宫产手术之间的关系发现瘢痕妊娠中有32.5%孕妇可做引产[15]。瘢痕子宫妊娠中期,患者瘢痕处的子宫周围纤维组织会承受较大的重力,一旦发生断裂就很容易危害到患者的生命安全,因此,选择合适的方式为患者实行引产十分必要[16]。
瘢痕子宫产妇再次进行剖宫产术的风险性比较高,容易发生大出血、羊水栓塞危及产妇生命,因此临床上提出对于瘢痕子宫产妇,在没有剖宫产手术指征的情况下进行阴道试产,以降低瘢痕子宫产妇分娩的风险。近年来,随着围生医学的不断发展,治疗以及护理水平不断提高,瘢痕子宫产妇经阴道分娩的安全性也得到提高[17]。只要充分评估,符合阴道试产条件,在医务人员的严密观察下,瘢痕子宫的孕妇是可以阴道分娩的,临床上要满足下列条件:①前次剖宫产术式为子宫下段横切口的剖宫产,术中子宫切口无延裂,术后恢复良好;②距上次手术时间≥2年;③前次剖宫产指征不存在,亦未出现新的手术指征;④无头盆不称、胎儿窘迫;⑤胎儿估重<3500 g;⑥子宫下段瘢痕处无压痛;⑦在具有较好的医疗监护设备的医院住院,能随时手术,具备新生儿科、输血和抢救条件,同时做好各种应急预案措施。因此,在首次剖宫产后,二胎可以考虑顺产。有调查显示,瘢痕子宫再次妊娠经阴道分娩的成功率可以达到80%左右,本文研究基本与此结果一致。另外,在黄利辉[18]的研究当中瘢痕子宫产妇经阴道分娩的成功均达到80%以上。随着剖宫产技术逐渐成熟,手术对子宫造成的损伤减轻,一般手术之后恢复良好,从而有效减少了瘢痕组织的形成,使得瘢痕子宫再次妊娠经阴道分娩的安全性和可行性提高。
经过本研究统计分析发现,瘢痕子宫产妇阴道分娩的成功率、产程时间、产后出血量、住院时间、新生儿Apgar评分以及并发症发生情况与经产妇(第一胎顺产)比较,差异无统计学意义(P>0.05)。这就说明瘢痕子宫经阴道分娩的安全性比较高,对于无剖宫产指征的产妇尽量鼓励阴道试产,可以有效地降低剖宫产风险。瘢痕子宫经阴道分娩也具有一定的危险性,临床医师一定要严格把握阴道分娩指征,加强产程监护,这样才能保证母婴健康安全[19]。本次研究之所以能够取得如此好的效果,主要取决于产前熟知剖宫产后阴道分娩适应证,并做好充分的评估及应急预案措施。加之目前剖宫产大多采用子宫下段横切口方式,沿肌纤维方向做切口,可有效避免对子宫造成损伤,且术后切口愈合也较好,同时还能减少瘢痕形成,进一步提高剖宫产后再次妊娠阴道分娩的可行性和安全性。
综上所述,剖宫产术后瘢痕子宫再次妊娠经产妇经阴道分娩具有一定的危险性,需要做好充分的产前评估及应急预案措施,严格掌握阴道分娩的指征。
[参考文献]
[1]陈海菊,林珏莹,郑燕乐,等.瘢痕子宫再次妊娠经阴道分娩的可行性研究[J].齐齐哈尔医学院学报,2016,37(11):1416-1417.
[2]林红娣.瘢痕子宫再次妊娠经阴道分娩的可行性研究[J].临床医学研究与实践,2016,1(5):75.
[3]刘征.瘢痕子宫再次妊娠经阴道分娩的可行性及安全性临床分析[J].齐齐哈尔医学院学报,2016,37(7):942-943.
[4]金敏丽.140例剖宫产后瘢痕子宫再次妊娠分娩方式的临床分析[J].中华全科医学,2014,12(10):1614-1616.
[5]郭建红.剖宫产术后瘢痕子宫再次妊娠经阴道分娩的临床分析[J].当代医学,2015,21(22):22-23.
[6]闫景萍.瘢痕子宫产妇行阴道试分娩与剖宫产分娩的效果比较[J].中国现代医生,2016,54(2):49-51.
[7]曾笑梅,陈惠华,罗瑶,等.瘢痕子宫再次妊娠选择不同分娩方式的临床对比[J].中国当代医药,2016,23(21):75-77.
[8]陆莹,郑疆.剖宫产瘢痕子宫妇女再次妊娠阴道分娩的临床观察[J].中国计划生育学杂志,2015,23(4):254-256.
[9]何镭,陈锰,何国琳,等.剖宫产术后再次妊娠阴道分娩孕妇的妊娠结局分析[J].中华妇产科杂志,2016,51(8):586-591.
[10]Malyszko J.Mechanism of endothelial dysfunction in chronic kidney disease[J].Clin Chim Acta,2010,411(19/20):1412-1420.
[11]陈诚,常青,王琳,等.剖宫产术后再次妊娠分娩方式的探讨[J].实用妇产科杂志,2012,28(4):278-281.
[12]余琳,苏春宏,王晓怡,等.剖宫产术后再次妊娠阴道试产的多中心临床研究[J].中华妇产科杂志,2016,51(8):581-585.
[13]Nicolls MR,Haskins K,Flores SC.Oxidant stress,immune dysregulation,and vascular function in type Ⅰ diabetes[J].Antioxid Redox Signal,2012,9(7):879-889.
[14]Gokce N,Vita JA,McDonnell M,et al.Effect of medical and surgical weight loss on endothelial vasomotor function in obese patients.[J].Am J Cardiol,2011,95(2):266-268.
[15]Lteif AA,Han K,Mather KJ.Obesity,insulin resistance,and the metabolic syndrome:determinants of endothelial dysfunction in whites and blacks[J].Circulation,2013,112(1):32-38.
[16]Harred JF,Knight AR,McIntyre JS.Inventors.Dow chemical campany,assignee expoxidationprocess[J].US Patent,2012,3(17):1927-1904.
[17]ZhangY,Li W,Yan T,et al.Early detection of lesions of dorsal artery of foot in patients with type 2 diabetes mellitus by high-frequency ultrasonography[J].Huazhong Univ Sci Technol Med Sci,2011,29(3):387-390.
[18]黄利辉.瘢痕子宫再次妊娠阴道分娩的可行性分析[J].西南军医,2011,13(5):834-835.
[19]Foley RN,Parfrey PS,Sarnak MJ.Epidemiology of cardiovascular disease in chronic renal disease[J].Am Soc Nephrol,2013,9(12 Suppl):S16-S23.
(收稿日期:2017-03-22 本文編辑:任 念)

