胎儿透明隔发育不良的产前影像学诊断及临床结局分析
张玉兰?涂艳萍?杨朝湘?何薇?王丽敏?马小燕?尚宁
【摘要】目的 探讨胎儿透明隔发育不良的影像学诊断及临床结局。方法 收集产前超声发现透明隔发育不良的22例胎儿,行详细颅脑超声检查,并进一步行头颅MRI检查,分析病例特征,随访出生后情况。结果 22例胎儿透明隔发育不良的产前超声影像特征为在颅脑侧脑室水平横切面上可见侧脑室前角部分融合成单一脑室,形成“蝙蝠翼”征,透明隔腔缺如(14例)或部分可见(8例)。22例均行胎儿颅脑MRI检查,透明隔影像学表现与超声一致,并发现超声无检出的闭合性脑裂畸形(1例)及可疑视-隔发育不良(1例)。产前超声及MRI综合考虑孤立性透明隔发育不良14例(64%),合并其他异常8例(36%),合并异常均为神经系统异常。随访示:孤立性透明隔发育不良14例,除1例引产未尸解,余13例出生后随访(8个月~ 3岁)神经系统发育评估均未见明显异常。合并其他颅脑异常8例:1例合并双侧脑室扩张,出生后出现发育稍迟缓;1例胼胝体发育不良,出生后8个月,尚未见明显异常;1例合并双侧脑室扩张及部分性胼胝体发育不全,出生后3岁,随访除平衡力发育稍落后,余发育未见异常,其余5例均引产未尸解。结论 超声可检出胎儿透明隔发育不良,孤立性透明隔发育不良短期随访预后良好,产前MRI可以辅助检出相关合并异常,合并其他异常时预后可能不良。
【关键词】透明隔;产前超声;视-隔发育不良;叶状全前脑;部分性胼胝体发育不全
透明隔发育不良为透明隔完全或部分缺失,表现为侧脑室前角融合及透明隔腔缺如或形态失常,可能合并其他颅脑异常,如叶状全前脑、视-隔发育不良(SOD)、脑裂畸形、胼胝体发育异常等。胎儿透明隔腔及侧脑室是常规胎儿超声筛查必须检查的内容,常规产前超声检查能发现上述异常,检出上述结构异常一方面是进一步诊断罕见严重的胎儿颅内结构异常的一个重要线索,另一方面,排除其他严重颅脑疾病,孤立性透明隔发育不良一般预后良好[1]。如何在发现胎儿透明隔发育不良后对胎儿进行详细的头颅超声检查,结合胎儿头颅MRI检查,为产前咨询及管理提供更详细指导,是临床工作中重要的环节。目前有关胎儿透明隔产前诊断报道病例不多。为此,本研究分析了近3年我院发现的22例胎儿透明隔发育不良的临床资料,详细分析胎儿透明隔发育不良的产前影像特征及病例特点,并随访出生后情况,旨在为临床诊断及咨询此类罕见异常提供依据,现报告如下。
对象与方法
一、研究对象
收集2014年1月至2017年7月在广东省妇幼保健院行产前超声检查发现透明隔腔缺如或形态异常合并侧脑室前角融合的22例患者临床资料。孕妇年龄18 ~ 42岁、中位年龄30岁,首次检查孕23 ~ 36周,中位孕周29周。所有病例均有详细胎儿头颅超声及MRI检查资料,2种检查时间相隔不超过1周。所有病例的孕周根据末次月经或早孕期(6 ~ 8周)超声检查结果确定。入组病例均已书面签署Ⅲ级产前超声检查知情同意书及胎儿头颅MRI检查知情同意书,产前羊水穿刺及脐带血穿刺均通过广东省妇幼保健院伦理委员会审核。
二、主要仪器
采用GE公司Volusion E8及E10彩色多普勒超声(彩超)诊断仪,经腹凸阵二维探头(3 ~ 5 MHz)、经腹三维容积探头(4 ~ 8 MHz)和经阴道三维容积探头(5 ~ 9 MHz)。胎儿头颅MRI检查仪为GE公司的1.5-T核磁。
三、检查方法
使用超声探头扫查胎儿全身结构及附属物,如在Ⅰ级及Ⅱ级产前超声检查中发现胎儿异常,改行Ⅲ级产前超声检查,发现透明隔腔缺如或形态失常合并侧脑室前角融合时,由2位有丰富颅内结构诊断经验的医师行详细检查。除常规检查内容外,重点观察头颅横切面,依次扫查观察:侧脑室走形、侧脑室有无扩张、透明隔腔有无及大小形态、两侧穹隆束有无融合、胼胝体体部及压部横断面是否存在;三维容积成像或二维经腹或经阴道超声获取正中矢状切面,观察胼胝体有无发育异常,胼周动脉走形有无异常,观察大脑前动脉位置有无前移。进一步行胎儿头颅MRI检查, 采用GE公司1.5 T 核磁,行胎儿头部矢冠轴T1加权像(T1WI)/T2WI扫描,除常规检查内容外,重点观察视交叉结构有无异常、胼胝体有无发育异常、大脑额叶有无部分融合以及有无脑裂畸形、蛛网膜囊肿、脑干异常等。
四、研究方法
由产前诊断科、放射科及超声科、小儿神经康复科多科会诊,结合超声及头颅MRI结果行相关咨询。所有病例均建议胎儿行染色体核型和染色体微阵列分析,对所有病例进行电话追踪随访,出生后建议行小儿头颅MRI检查并定期随访神经系统发育情况,目前出生后胎儿最长随访至3岁,后续将长期随访至学龄期。
五、统计学处理
采用描述性分析,计数资料以百分率表示。
结果
一、22例胎儿透明隔发育不良的产前影像学特征
1. 超声检查结果
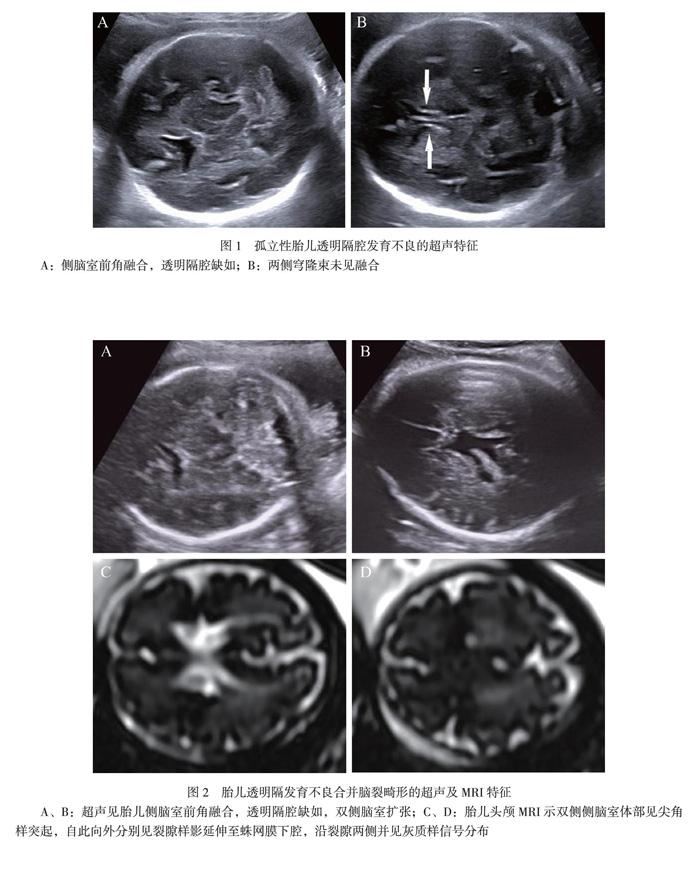
22例胎儿透明隔发育不良的产前超声特征均表现为颅脑侧脑室水平可见侧脑室前角部分融合为单一侧脑室,形成“蝙蝠翼”征,其中透明隔腔缺如14例(图1)、部分可见8例,透明隔腔部分可见病例表现为透明隔腔偏小及形态失常。
2. MRI检查结果
22例胎儿进一步行颅脑MRI检查,透明隔影像学表现与超声一致,另发现超声无检出的闭合性脑裂畸形1例(图2)及可疑SOD 1例。
二、诊断及随访结果
胎兒产前超声及MRI综合考虑孤立性透明隔发育不良 14例(64%);引产未尸解1例,余13例出生后随访(8个月~ 3岁),儿童保健科定期行智力、认知、语言、记忆、行为、视力及运动等神经系统发育情况检查均未见明显异常。
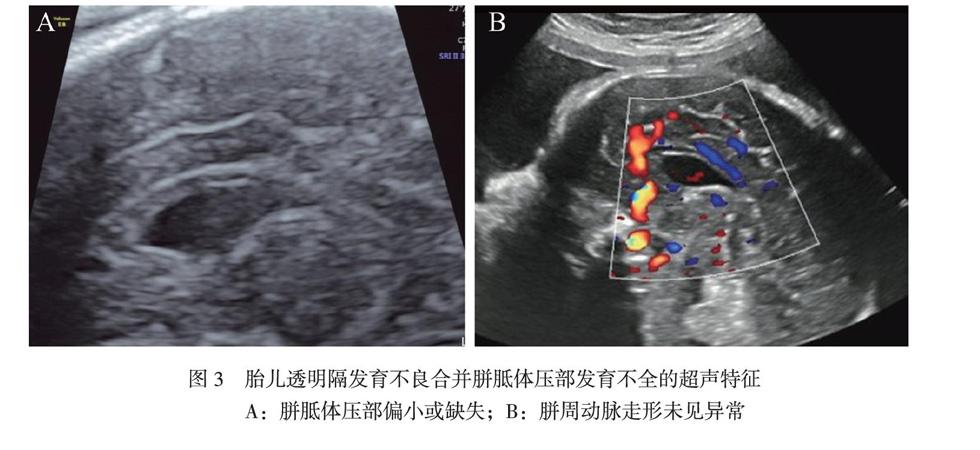
胎儿产前超声及MRI综合考虑透明隔发育不良合并其他颅脑异常8例,其中超声及MRI均可检出的双侧脑室扩张1例,部分性胼胝体发育不全1例(图3),双侧脑室扩张合并部分性胼胝体发育不全2例、胼胝体发育不良1例,双侧脑室扩张并小脑蚓部及小脑异常1例,以及超声仅发现双侧脑室扩张,MRI进一步检查发现闭合性脑裂畸形1例及可疑SOD 1例。侧脑室扩张范围为10.9 ~ 14.9 mm。出生后随访(8个月~ 3岁),1例合并双侧脑室扩张者在出生后出现发育稍迟缓(1岁半会走路,2岁不会说话),1例合并胼胝体发育不良者在出生后8个月尚未见明显异常,1例合并双侧脑室轻度扩张(左10.9 mm、右11.7 mm)及部分性胼胝体发育不全者在出生后3岁,随访除平衡力发育稍落后,余发育未见异常。其余5例均引产未尸解。
存活的16例中,3例产前行脐带血染色体核型和染色体微阵列分析未见异常,其余13例胎儿出生后无染色体及基因相关异常征象。
讨论
透明隔是两侧侧脑室前角内侧壁中间的间隔,是由灰质细胞和神经纤维组成的2层薄膜。左、右两侧透明隔间的腔隙为透明隔腔,前界为胼胝体膝部,上方为胼胝体干,后为穹隆束与胼胝体的汇合点,下方为胼胝体嘴部和穹隆束体部。透明隔分隔侧脑室,形成透明隔腔,孕期37周至出生后3 ~ 6个月约85%透明隔腔闭合仅留下透明隔。透明隔发育不良时,表现为侧脑室前角融合,透明隔腔消失或形态失常,75% ~ 80%为孤立性的透明隔发育不良,本研究22例胎儿透明隔发育不良中超声及MRI综合考虑孤立性透明隔发育不良14例(64%)。有关孤立性透明隔发育不良,目前国外仅有少数病例报道。尽管目前有限的文献资料表明孤立性透明隔发育不良总体预后较好,但胎儿中枢神经系统与其他系统不同,整个妊娠期至出生后都在不断发育成熟,同时其结构和功能的评估也在不断发展中,产前超声及MRI对中枢神经系统评估非常有限,产前诊断与咨询时有必要向患者说明:产前诊断的难点是证实“孤立性”是否真为孤立性,即可能存在一些目前产前超声及MRI 无法发现的细微结构异常,比如视-隔发育异常及神经元移行异常。胎儿出生后仍需要进行长期的随访及发育的评估。本研究14例孤立性透明隔发育不良,除1例引产外,余13例出生后, 仅1例语言发育稍落后,但运动及生长发育未见异常,考虑因父母是聋哑人,语言环境较差引起,12例出生后随访均未见明显异常,但随访时间较短,出生后最大3岁、最小8个月,仍需后续长期的随访。
透明隔、胼胝体、边缘系统有共同的胚胎起源,透明隔发育不良,可能提示胼胝体、边缘系统等更多发育异常,如叶状全前脑,胼胝体发育异常(胼胝体发育不良或部分性胼胝体发育不全),SOD等[2-3]。胼胝体从孕8周左右开始发育,发育过程一般认为从喙部至膝部至体部再到压部,由前往后生长。如果妊娠后期发育受损,可表现为部分性胼胝体发育缺失,最常见的为压部缺失。因胼胝体发育早于透明隔,故多数学者认为没有胼胝体就没有透明隔,但有胼胝体未必有正常透明隔。完全性胼胝体发育不全时,侧脑室体部向两侧移位,并非融合,同时有大脑半球纵裂分离征即 “三线征”,所以当透明隔发育不良时可见融合的侧脑室前角,一般不会合并完全性胼胝体发育不全[4]。胼胝体发育不良及部分性胼胝体发育不全时体部虽存在,但仍可显示侧脑室前角融合,因此即使有侧脑室前角融合,仍然要检查胼胝体是否完整、正常。超声检查胎儿是否合并胼胝体发育异常时,应在丘脑横切面观察胼胝体体部及压部横切面是否存在,然后尽量获取颅脑矢状正中切面观察,胎儿位置欠佳时可用三维容积成像或经阴道超声检查。本研究超声结合MRI检查考虑合并胼胝体发育异常4例(18%),在矢状正中切面时,3例为胼胝体压部显示不清或较薄,考虑部分性胼胝体发育不全,1例胼胝体体部及压部较薄,考虑为胼胝体发育不良,胼周动脉均走形正常。随访1例轻度脑室扩张合并部分性胼胝体发育不全患儿至3岁,智力正常,平衡力稍差,1例仅显示压部较薄,考虑部分性胼胝体发育不全,出生后随访至8个月发育、运动及智力未见明显异常,但左眼眼睑上抬欠灵活,现行相关康复治疗,需半岁后行头颅MRI检查,远期情况还需要继续随访;2例引产未尸解。
SOD是一种非常罕见的病,直至2015年才确定其诊断标准。SOD以透明隔的发育不良和视神经发育不良伴垂体功能减退为主要特征;以选择性累及大脑、眼和垂体这3个器官为特征性临床表现。3个器官同时受累的患者约占1/3[5]。SOD胎儿出生后可存在一系列相关系统症状,如失明、脑瘫、智力延迟等,若合并内分泌紊乱可能导致智力及生长发育迟缓,甚至尿崩症,严重时可发生肾上腺危象而丧失生命,预后非常不良。明确视神经发育不良是产前诊断SOD的关键。实际操作中的问题在于,视交叉不论是超声或MRI均缺乏一个精确的评价标准,且测量重复率较差,同时无论超声还是MRI均无法评估视神经的功能及发育情况。因此,即使产前产后视交叉结构可见,考虑为孤立性透明隔发育不良胎儿也有合并SOD的可能[6]。对产后检查正常的新生儿坚持长期的影像学、眼科学、内分泌学随访及神经、精神、心理发育的评估非常有必要。本研究结合产前MRI对视交叉的检查,1例怀疑SOD,上述视交叉检查均以MRI 检查为准,产前超声评价不准确,本研究未纳入,胎儿引产未尸解,13例产前超声及头颅MRI检查均未见视交叉异常,考虑孤立性透明隔发育不良的胎儿,出生后随访均未见明显视力及内分泌的异常,因随访时间短,最大随访到出生后3岁,还需后续继续随访观察。
无叶及半叶前脑无裂畸形超声图像较典型,诊断不困难,但叶状型为程度较轻的前脑未分开,其发病可能和某些基因缺失有关[7]。典型声像图特征为大脑几乎被完全分为两半球,有完全形成的第三脑室,侧脑室前角有一定程度的形成,可在冠状切面上发现融合的侧脑室前角呈方形、顶平,且和第三脑室的上部交通,同时冠状切面显示典型的穹隆束融合,是叶状型前脑无裂畸形的特异性超声表现。半球中央变异型前脑无裂畸形(亦称不典型前脑无裂畸形):此型极其罕见,主要表现为后额叶和顶叶未分裂,而前脑基底部半球、前额叶和枕叶均有分裂,典型声像图特征为透明隔腔缺如,额叶分开,在脑中线处有异常液体积聚(单一脑室),前方有大脑镰。冠状切面上后额叶和顶叶区脑中线异常连接,成对的丘脑未融合。上述两種类型超声都极难诊断,透明隔发育不良时侧脑室前角融合,需仔细检查,观察两侧穹隆束有无融合,体位较好时观察前额叶、后额叶、枕叶有无融合,并进一步行头颅MRI检查。本研究暂时未发现上述2种类型罕见畸形。
胎儿透明隔发育不良合并的其他颅脑异常包括脑裂崎形、多小脑回崎形、室管膜下囊肿、脑室扩张及脑积水、脉络丛囊肿等[8]。本研究显示,合并其他颅脑异常8例(36%),其中1例是超声无法检测的闭合性脑裂畸形,提示进一步头颅MRI检查的重要性。另外需要注意的是,8例合并其他颅脑异常病例中6例合并侧脑室扩张,扩张范围从10.9 ~ 14.9 mm,其中1例出生后2岁已出现明显的发育迟缓,1例侧脑室扩张较宽(24周达14.9 mm),同时合并胼胝体部分发育不良引产;1例合并胼胝体部分发育不良出生后平衡力发育稍落后,但目前仅追踪至3岁,远期情况还需继续随访,1例可疑SOD、1例合并脑裂畸形及1例合并小脑蚓部及小脑异常均引产,是否胎儿在侧脑室出现扩张时可能提示有透明隔发育不良或其他复杂畸形或相对较差的预后还需日后行更多病例的观察研究。
产前超声检查是目前首选的探查胎儿颅内结构异常的方法,可以诊断胎儿透明隔发育不良,更为精细的结构依赖胎儿头颅MRI检查,需两者结合[3,9]。当产前超声发现胎儿透明隔发育不良时,首先排除是否合并其他颅内异常,然后进一步行头颅MRI检查。排除其他异常的孤立性透明隔发育不良者,预后良好,但应告知孕妇及家属可能存在的风险,并长期随访。合并其他异常时预后可能不良。
参 考 文 献
[1] Pilliod RA, Pettersson DR, Gibson T, Gievers L, Kim A, Sohaey R, Oh KY, Shaffer BL. Diagnostic accuracy and clinical outcomes associated with prenatal diagnosis of fetal absent cavum septi pellucidi. Prenat Diagn,2018,38(6):395-401.
[2] Folliot-Le Doussal L, Chadie A, Brasseur-Daudruy M, Verspyck E, Saugier-Veber P, Marret S; Perinatal Network of Haute-Normandie. Neurodevelopmental outcome in prenatally diagnosed isolated agenesis of the corpus callosum. Early Hum Dev,2018,116:9-16.
[3] Cooper S, Katorza E, Berkenstadt M, Hoffmann C, Achiron R, Bar-Yosef O. Prenatal abnormal width of the cavum septum pellucidum-MRI features and neurodevelopmental outcome. J Matern Fetal Neonatal Med,2018,31(22):3043-3050.
[4] Sullivan EV, Lane B, Kwon D, Meloy MJ, Tapert SF, Brown SA, Colrain IM, Baker FC, De Bellis MD, Clark DB, Nagel BJ, Pohl KM, Pfefferbaum Structural brain anomalies in healthy adolescents in the NCANDA cohort: relation to neuropsychological test performance, sex, and ethnicity. Brain Imaging Behav,2017,11(5):1302-1315.
[5] Nagasaki K, Kubota T, Kobayashi H, Sawada H, Numakura C, Harada S, Takasawa K, Minamitani K, Ishii T, Okada S, Kamasaki H, Sugihara S, Adachi M, Tajima T. Clinical characteristics of septo-optic dysplasia accompanied by congenital central hypothyroidism in Japan. Clin Pediatr Endocrinol,2017,26(4):207-213.
[6] Chen J, Xie L, Liu HM. Factors controlling fetal echocardiography determine the diagnostic accuracy of isolated ventricular septal defect. World J Pediatr,2017,13(3):278-281.
[7] Peltekova IT, Hurteau-Millar J, Armour CM. Novel interstitial deletion of 10q24.3-25. 1 associated with multiple congenital anomalies including lobar holoprosencephaly, cleft lip and palate, and hypoplastic kidneys. Am J Med Genet A,2014,164A(12):3132-3136.
[8] Sundarakumar DK, Farley SA, Smith CM, Maravilla KR, Dighe MK, Nixon JN. Absent cavum septum pellucidum: a review with emphasis on associated commissural abnormalities. Pediatr Radiol,2015,45(7):950-964.
[9] Crooks D, Anderson NE, Widdows M, Petseva N, Decety J, Pluto C, Kiehl KA. The relationship between cavum septum pellucidum and psychopathic traits in female offenders. Behav Brain Res,2018,pii:S0166-4328(18)30650-8.
(收稿日期:2018-10-21)
(本文編辑:林燕薇)

