TSH水平对拮抗剂方案IVF/ICSI患者妊娠结局的影响
刘林丽 林舟 叶健文 林培红 赖雪丹 吴铃
[摘要] 目的 探讨TSH对采用拮抗剂方案IVF/ICSI不孕症患者妊娠结局的影响。 方法 回顾性分析2017年7月~2018年3期间在浙江大学附属妇产科医院进修时收集的行IVF/ICSI周期的FT4、FT3水平和甲状腺自身抗体均正常的不孕症患者436例临床资料,根据TSH水平分为TSH<2.5 mIU/L、2.5 mIU/L≤TSH<4 mIU/L和TSH≥4 mIU/L三组,分析其临床结局。 结果 在HCG注射日,TSH≥4 mIU/L组LH水平(4.92±1.23)IU/L、P水平[0.67(0.41~1.12)]明显高于TSH<2.5 mIU/L组和2.5 mIU/L≤TSH<4 mIU/L组,差异有统计学意义。在胚胎质量和临床妊娠方面,TSH≥4 mU/L组的成熟卵母细胞数(7.24±5.80)、正常受精率(66.91%)、优胚率(59.10%)、临床妊娠率(46.32%)、活产率(36.76%)以及出生体重(3028.23±848.72)g均低于其余两组,且早期流产率上升(6.61%),差异有统计学意义。根据ROC曲线图计算出当TSH=3.65 mIU/L时对IVF妊娠结局有诊断意义。 结论 TSH水平≥3.65 mIU/L开始对IVF/ICSI成功率、早期流产率以及新生儿体重产生影响,建议在不孕患者IVF前将TSH控制在3.65 mIU/L以下。
[关键词] 甲状腺激素;不孕症;拮抗剂方案;体外受精-胚胎移植
[中图分类号] R714.2 [文献标识码] A [文章编号] 1673-9701(2019)23-0034-05
[Abstract] Objective To investigate the effect of TSH on the pregnancy outcome of patients with IVF/ICSI infertility treated with antagonist regimen. Methods The clinical data of 436 infertility patients with normal FT4,FT3 and thyroid autoantibodies collected during the IVF/ICSI cycle collected by the author during the training period from July 2017 to 2018 in Zhejiang University were retrospectively analyzed. According to the TSH level, the patients were divided into TSH<2.5 mIU/L, 2.5 mIU/L≤TSH<4 mIU/L and TSH≥4 mIU/L three groups. The clinical outcome was analyzed. Results On the day of HCG injection, the LH level (4.92±1.23) and P level [0.67 (0.41-1.12) of the TSH≥4 mIU/L group was significantly higher than that of TSH<2.5 mIU/L group and 2.5 mIU/L≤TSH<4 mIU/L group, and the difference was statistically significant. In terms of embryo quality and clinical pregnancy, the number of mature oocytes (7.24±5.80), normal fertilization rate (66.91%), and excellent embryo rate (59.10%), clinical pregnancy rate (46.32%), live birth rate (36.76%) and birth weight (3028.23±848.72)g in the TSH≥4 mIU/L group were lower than those of the other two groups, and early abortion rate increased (6.61%). The difference was statistically significant. The ROC curve calculated that when TSH=3.65 mIU/L, it had diagnostic significance for IVF pregnancy outcome. Conclusion TSH level ≥3.65mIU/L begins to affect IVF/ICSI success rate,early abortion rate and neonatal weight. It is recommended to control TSH below 3.65mIU/L before IVF in infertile patients.
[Key words] Thyroid hormone; Infertility; Antagonist program; In vitro fertilization-embryo transfer
甲狀腺功能减退症是已知的女性不孕症和不良围产期结局的原因之一。甲状腺功能减退可导致排卵、受精、胎盘早剥、流产和胎儿死亡[1]。妊娠期甲状腺功能减退症的治疗可提高生育能力,减少妊娠并发症的发生[2]。亚临床甲状腺功能减退表现为轻度甲状腺功能衰竭,血清游离T4(Determination of free T4,FT4)和游离T3(Determination of free T3,FT3)水平正常,血清促甲状腺激素(thyroid-stimulating hormone,TSH)水平升高[3]。这种情况也会对生育能力产生不利影响,降低临床妊娠的机会,增加接受体外受精治疗的不孕妇女失败的风险。虽然大多数内分泌学文献建议血清TSH>4.5 mIU/L为亚临床甲状腺功能减退[3],然而有文献数据建议妊娠期妇女TSH≥2.5 mIU/L是亚临床甲状腺功能减退在疾病的早期阶段需要治疗的截断值[4-6]。同时有证据显示不孕妇女行体外授精/行单精子胞浆内注射(Invitro insemination/intracytoplasmic injection of monospermatozoa,IVF/ICSI)时,与TSH<2.5 mIU/L组相比,TSH≥2.5 mIU/L组有更低的妊娠率和低出生体重发生率,因此有学者认为以2.5 mIU/L为截断值可能更加合适,然而目前并无统一观点。本研究的主要目的是通过回顾性分析FT4、FT3水平和甲状腺自身抗体均正常的不孕患者病例资料,确定IVF/ICSI妇女的妊娠结局与TSH水平的关系,寻找TSH有诊断价值的截断值。
1 资料与方法
1.1 一般资料
回顾性分析2017年7月~2018年3期间在浙江大学附属妇产科医院生殖二科进修时收集的首次接受体外授精-胚胎移植(IVF-ET)治疗并接受鲜胚移植的不孕症患者病例资料,根据TSH水平分为三组,TSH<2.5 mIU/L组221例,2.5 mIU/L≤TSH<4 mIU/L组79例,TSH≥4 mIU/L组136例。纳入标准:夫妻双方均是第一次因输卵管阻塞或者男方因素接受IVF/ICSI,且为新鲜周期移植;所有患者均采用拮抗剂方案促排卵;术前常规检查未见明显异常;既往无甲状腺疾病史;TSH检查在6个月内;游离T3、T4、甲状腺过氧化物酶抗体(Thyroid peroxidase antibody,TpoAb)、甲状腺球蛋白(Thyroglobulin,antiTg)均正常,且检测均在6个月内。排除标准:有明显的甲状腺功能障碍或者使用甲状腺药物的病史;供卵病例及临床资料不完整者。
1.2 固定拮抗剂促排卵方案
月经周期第2~3天启动促性腺激素(Gonadotrophin,Gn),并根据卵巢反应情况、阴道B超及外周血激素检测结果调整药物用量,在Gn使用第5~6天开始加用促性腺激素释放激素拮抗剂(Gonadotropin release hormone antagonist,GnRH-A),注射用醋酸西曲瑞克(思则凯,默克雪兰诺公司,0.25 mg/支)0.25 mg/d,皮下注射,每天1次至HCG扳机日。当卵泡发育达到标准(至少有一个主导卵泡直径≥18 mm、两个主导卵泡直径≥17 mm或3个卵泡直径≥16 mm)时,停GnRH-a/GnRH-A和Gn,于当晚给予艾泽250 μg(艾泽,默克雪兰诺公司,250 μg/支)或人绒毛膜促性腺激素(Human villous gonadotropin,HCG)5 000~10 000 IU,36~38 h经阴道超声阴道下取卵。IVF/ICSI 2~3 d后进行胚胎移植,每个周期移植1~2枚优质胚胎,ET后常规黄体支持。
1.3 胚胎质量评估
将双原核双极体者视为正常受精。将卵裂速度正常、第2天≥3个卵裂球且卵裂球碎片<20%的胚胎判为优质胚胎。
1.4 随访
ET后14 d测定血清HCG,移植后28 d经阴道超声检查,确定有无临床妊娠,并统计临床妊娠率。孕12周后进行产前检查及随访。孕20周后根据门诊随访超声检查,统计早期流产率。分娩后随访婴儿出生体重及孕周等临床资料。
1.5 统计学方法
采用 SPSS19.0 统计学软件处理,利用柯尔莫哥洛夫-斯米尔诺夫(Kolmogorov-Smirnov)检验分析了连续变量分布的正态性。将正态分布的连续变量资料采用(x±s)表示,组间比较采用方差分析。将非正态分布的连续变量资料采用四分位间距表示,组间比较采用Kruskal-Wallis检验。计数资料用率表示,组间比较采用χ2检验。受试者工作特征(receiver operating characteristic curve,ROC)曲线评估TSH对IVF妊娠结局的诊断意义并计算cutoff值。显著性水平定义为P<0.05。
2 结果
2.1 各组患者一般资料比较
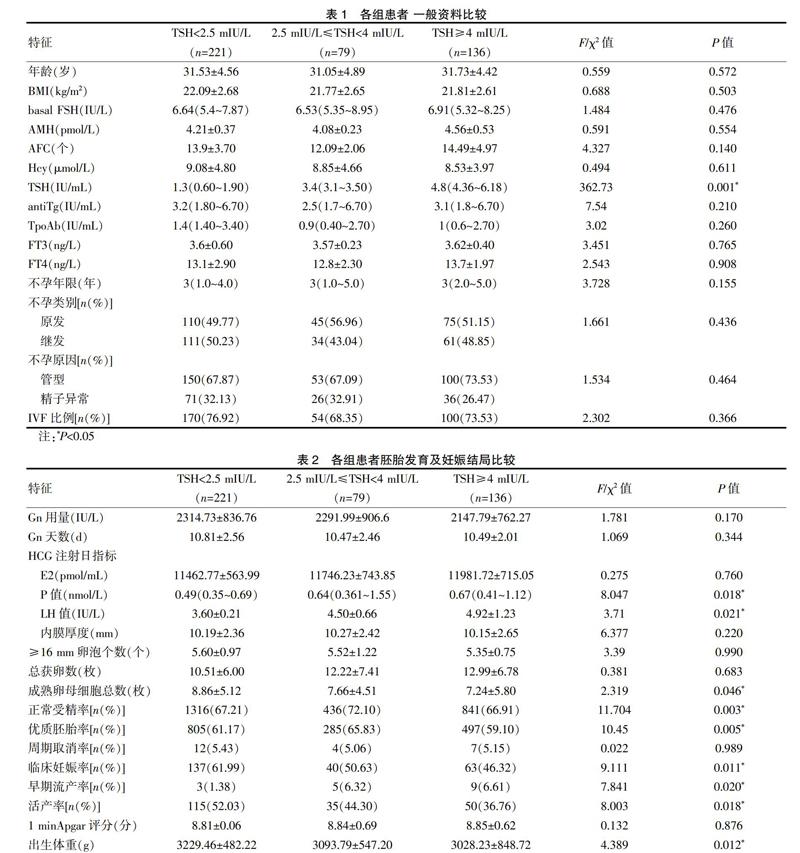
大约50.7%不孕女性伴有TSH <2.5 mIU/L、18.1% 2.5 mIU/L≤TSH<4 mIU/L和31.2%TSH≥4 mIU/L。三組患者年龄、体重指数(Body mass index,BMI)、卵巢功能、antiTg、TpoAb、FT3、FT4水平、不孕年限、不孕原因以及受精方式等一般资料基线大致一致,差异无统计学意义(P>0.05),具有可比性,见表1。
2.2 各组患者胚胎发育及妊娠结局比较
三组患者卵巢刺激时间和药物剂量无差异性。在HCG注射日,TSH≥4 mIU/L组LH水平、P水平明显高于TSH<2.5 mIU/L组和2.5 mIU/L≤TSH<4 mIU/L组,在胚胎质量和临床妊娠方面,TSH≥4 mIU/L组的成熟卵母细胞数、正常受精率、优胚率、临床妊娠率、活产率以及出生体重均低于其余两组,说明随着TSH增高,IVF成功率下降,且早期流产率上升,差异有统计学意义(P<0.05),见表2。
2.3 TSH对IVF/ICSI妊娠结局的诊断意义
ROC曲线下面积0.673,差异有统计学意义(P<0.5),根据敏感度49.6%,特异度84.5%,得出约登指数为0.336,对应的cutoff 值为3.65。
3 讨论
有证据表明,甲状腺疾病影响排卵[7-9],即使在超排卵和体外受精的情况下,甲状腺功能与妊娠结局密切相关。尽管经过治疗,甲状腺功能减退的女性在体外受精[10]后怀孕成功的机会可能更低。亚临床甲状腺功能减退症也可能影响生殖,TSH升高但甲状腺素水平正常的女性接受治疗可改善体外受精的预后[11]。本研究结果与之前的研究结果一致,即TSH和甲状腺功能与IVF妊娠结局相关。虽然确切的机制还不能确定,但本研究结果表明,甲状腺功能可能在移植前对预后有影响,也可能在卵母细胞水平有影响。另外有数据表明,甲状腺激素是卵泡发生和子宫内膜接受性方面的关键介质[7,12-14]。
TSH偏高患者机体代谢迟缓,肝脏性激素结合蛋白合成减少,导致睾酮及雌二醇降低,低水平的睾酮、雌二醇对GnRH、卵泡刺激素(follicular stimulating hormone,FSH)、黄体生成素(Luteinizing hormone,LH)的抑制作用减弱,引起GnRH非脉冲分泌,体内FSH、LH水平进一步升高,从而引发排卵障碍、黄体功能异常等。本研究结果也显示在HCG注射日,TSH水平越高LH水平越高,差异有统计学意义(P<0.05),而早发的LH峰导致孕酮也进一步升高,最终影响卵母细胞的质量。
研究证实,甲状腺功能的低下会引起LH分泌被抑制,导致排卵障碍。同时,在对进行辅助生殖技术治疗患者的甲状腺功能研究显示,不孕患者中甲状腺功能减低发生率比正常生育力人群明显增高,同时,甲状腺功能减低对试管婴儿周期的雌激素水平、获卵率、胚胎种植率、临床妊娠率、活产率均有影响[15-19]。Michalakis KG等[20]报道有23%的不孕妇女伴有2.5 mIU/L≤TSH<4 mIU/L。本研究观察到基础TSH轻度升高(2.5~4.0)mIU/L已经开始影响IVF/ICSI的胚胎发育及临床结局,TSH≥4.0 mIU/L组的成熟卵母细胞数、正常受精率、优胚率、临床妊娠率、活产率以及出生体重均明显低于TSH<2.5 mIU/L组和2.5 mIU/L≤TSH<4 mIU/L组,而早期流产率高于TSH< 2.5 mIU/L组和2.5 mIU/L≤TSH<4 mIU/L组。国外研究证实,供卵IVF/ICSI中TSH<2.49 mIU/L患者,临床妊娠率明显高于TSH>2.5 mIU/L患者,差异有统计学意义[21]。分析可能的原因是临床甲减可能减少颗粒细胞对FSH的反应性,从而有可能降低卵母细胞质量进而影响胚胎发育。然后Cai YY[22]及Marziyeh Aghahosseini[23]团队均认为IVF/ICSI周期將TSH值定位在2.5 mIU/L并不影响妊娠结局,并且该团队将TSH分为TSH<2.5 mIU/L、TSH(2.5~4.0) mIU/L和TSH(4.0~10.0) mIU/L三组,各组间获卵率、胚胎种植率和临床妊娠率比较未发现统计学差异。我国学者曾湘晖等[24]发现,随着TSH逐渐增高,IVF/ICSI的妊娠率逐渐下降,流产率逐渐上升,差异有统计学意义[24],以上研究与本研究结果一致,但有回顾性数据分析表明,在进行的控制性超促排卵(Control hypero-vulation,COH)前,TSH≥2.5 mIU/L并不造成早期胚胎丢失率增高。Baker VL等[25]研究显示IVF周期中TSH≥2.5 mIU/L组的新生儿体重明显低于TSH<2.5 mIU/L组,Khan I等[26]在一项多中心前瞻性研究中也得出一致的结论,认为在IVF周期中TSH≥2.5 mIU/L患者的新生儿体重明显低于TSH<2.5 mIU/L者,与本研究结果一致。也有研究认为IVF治疗前TSH≥2.5 mIU/L可能降低受孕率及新生儿出生体重,建议不孕患者IVF前将TSH控制在2.5 mIU/L以下。
本研究结果显示,TSH水平>3.65 mIU/L开始对IVF/ICSI成功率、早期流产率以及新生儿体重产生影响,建议在不孕患者IVF前将TSH控制在3.65 mIU/L以下,但本研究仍存在一定局限性,样本量不够大且没有随访孕期的妊娠并发症和新生儿远期结局,故本研究结果仍需进行扩大样本量的多中心前瞻性研究来证实。
[参考文献]
[1] Stagnaro-Green A,Chen X,Bogden JD, et al. The thyroid and pregnancy:A novel risk factor for very preterm delivery[J]. Thyroid,2005,15(4):351-357.
[2] Abalovich M,Gutierrez S,Alcaraz G,et al. Overt and subclinical hypothyroidism complicating pregnancy[J]. Thyroid,2002,12(1):63-68.
[3] Surks MI,Ortiz E,Daniels GH,et al. Subclinical thyroid disease:Scientific review and guidelines for diagnosis and management[J]. JAMA,2004,14(2):228-238.
[4] Casey BM,Dashe JS,Wells CE,et al. Subclinical hypothyroid ism and pregnancy outcomes[J]. Obstet Gynecol,2005,105(2):239-245.
[5] Reh A, Grifo J, Danoff A. What is a normal thy roid-stimulating hormone(TSH) level? Effects of stricter TSH thresholds on pregnancy outcomes after in vitro fertilization[J]. Fertil Steril,2010,94(7):2920-2922.
[6] De Groot L,Abalovich M,Alexander EK,et al. Management of thyroid dysfunction during pregnancy and post partum:An endocrine society clinical practice guideline[J]. Clin Endocrinol Metab,2012,97(8):2543-2565.
[7] Poppe K,Velkeniers B. Female infertility and the thyroid[J]. Best Pract Res Clin Endocrinol Metab,2004,18(2):153-165.
[8] Karmon AE,Batsis M,Chavarro JE,et al. Preconceptional thyroid-stimulating hormone levels and outcomes of intrauterine insemination among euthyroid infertile women[J]. Fertil Steril,2015,103(1):258-263.
[9] Krassas GE,Pontikides N,Kaltsas T,et al. Disturbances of menstruation in hypothyroidism[J]. Clin Endocrinol,1999,50(5):655-659.
[10] Scoccia B,Demir H, Kang Y,et al. In vitro fertilization pregnancy rates in levothyroxine-treated women with hypothyroidism compared to women without thyroid dysfunction disorders[J]. Thyroid Off J Am Thyroid Asso,2012,22(6):631-636.
[11] Kim CH, Ahn JW, Kang SP, et al. Effect of levothyroxine treatment on in vitro fertilization and pregnancy outcome in infertile women with subclinical hypothyroidism undergoing in vitro fertilization/intracytoplasmic sperm injection[J]. Fertil Steril,2011,95(5):1650-1654.
[12] Detti L,Uhlmann RA,Fletcher NM,et al. Endometrial signaling pathways during ovarian stimulation for assisted reproduction technology[J]. Fertil Steril,2013,100(3):889-894.
[13] Aghajanova L,Stavreus-Evers A,Lindeberg M,et al. Thyroid-stimulating hormone receptor and thyroid hormone receptors are involved in human endometrial physiology[J]. Fertil Steril,2011,95(1):230-237.
[14] Rae MT, Gubbay O, Kostogiannou A,et al. Thyroid hormone signaling in human ovarian surface epithelial cells[J].Clin Endocrinol Metab,2007,92(1):322-327.
[15] Krassas GE. Thyroid disease and female reproduction[J]. Fertil Steril,2000,74(7):1063-1070.
[16] Mansourian R. Female reproduction physiology adversely manipulated by thyroid disorders:A review of literature[J].Pak Biol Sci,2013,16(4):112-120.
[17] Kinne A,Schiilein R,Krause G. Primary and secondary throid hormone transporters[J]. Thyroid Res,2011,3(1):7-9.
[18] Krassas GE,Poppe K,Glinoer D. Thyroid function and human reproductive health[J]. Endocr Rev,2010,31(7):702-755.
[19] Abalovich M,Amino N,Barbour LA,et al. Management of thyroid dysfunction during pregnancy and postpartum:An endocrine society clinical practice guideline[J]. Clin Endocrinol Metab,2007,92(8): 43-47.
[20] Michalakis KG, Mesen TB, Brayboy LM, et al. Subclinical elevations of thyroid-stimulating hormone and assisted reproductive technology outcomes[J]. Fertil Steril,2011,95(8):2634-2637.
[21] Sordia-Hernandezlh,Morales Maetine Z,Gris JM,et al. Normal "high" thyroid stimulating hormone (TSH) levels and pregnancy rates in patients undergoing IVF with donor eggs[J]. Clinical and Experimental Obstetrics and Gynecology,2014,41(5):517-520.
[22] Cai YY,Zhong LP,Guan J,et al. Outcome of in vitro fertilization in women with subclinical hypothyroidism[J]. Reproductive Biology and Endocrinology,2017,7(15):39.
[23] Marziyeh Aghahosseini,Homa Asgharifard,Ashraf Aleyasin,et al. Effects of thyroid stimulating hormone (TSH) level on clinical pregnancy rate via in vitro fertilization (IVF) procedure[J]. Medical Journal of the Islamic Republic of Iran (MJIRI),2014,46(15):1-4.
[24] 曾湘暉,王莉云,舒晓巍,等. 青海地区不孕症患者基础促甲状腺素水平对IVF/ICSI结局的影[J].中华妇产科杂志,2014,49(10):763-767.
[25] Baker VL,Rone HM,Pasta DJ,Nelson HP, et al. Correlation of thyroidstimulating hormone(TSH) level with pregnancy outcome in women undergoing in vitro fertilization[J].Am J Obstet Gynecol,2006,194(6):1674-1675.
[26] Khan I,Witczak JK,Hadjieconomou S,et al. Preconception TSH and pregnancy outcomes in women with hypothyroidism[J]. Endocr Pract,2013,5(19):11-20.
(收稿日期:2019-05-07)

