胸腔注入不同剂量尿激酶治疗脓胸的疗效观察及比较
郭昌 徐海亮 杨泽西 孙燕川 宋建民 卢瑞琦 顾振解
胸膜腔受化脓性病原体感染产生脓性渗出液积聚,称为脓胸[1]。脓胸在我国基层地区较为常见,病程持续时间越长,患者的胸膜就会越发增厚,导致胸膜板的异常形成,对患者的肺部功能产生了严重的影响,降低了患者的生活质量。因此,对脓胸和胸膜炎的及时诊断显得尤为重要,其可以为疾病的治疗提供最佳的时机。临床常见的诊断方法有胸部X 线检查、穿刺胸膜腔抽取脓液检验。单纯胸腔穿刺抽液或胸腔置管引流成功率<80%,致使部分患者因胸膜广泛粘连而出现严重的限制性通气功能障碍,造成肺功能损伤,需要敏感抗生素治疗的同时给予抽胸液,胸腔内注入碳酸氢钠等药物减少胸水的渗出,为患者补充营养,严重时需要手术治疗,清除病灶,防止脓液扩散,改善患者的肺功能[2]。近年来,临床增加了对尿激酶的关注,将它应用于脓胸的治疗过程中,疗效显著,治愈率高达90%。因此,本院选取了2004 年10 月~2019 年10 月住院的100 例脓胸患者作为研究对象,探讨不同剂量尿激酶注入胸腔治疗脓胸的疗效,现将调查结果报告如下。
1 资料与方法
1.1 一般资料 选取本院2004 年10 月~2019 年10 月住院的100 例经胸水常规及生化检查明确为脓胸的患者作为研究对象,按照所采取的引流措施不同分为常规置管引流组、胸腔注入尿激酶10 万单位日一次组、胸腔注入尿激酶20 万单位日一次组、胸腔注入尿激酶20 万单位日二次组、留置粗管引流组,各20 例。其中常规置管引流组男12 例,女8 例;年龄19~70 岁,平均年龄(45.22±11.01)岁;病程10~22 d,平均病程(15.12±3.50)d。胸腔注入尿激酶10 万单位日一次组男11 例,女9 例;年龄19~71 岁,平均年龄(45.30±11.02)岁;病程10~21 d,平均病程(15.09±3.44)d。胸腔注入尿激酶20 万单位日一次组男10 例,女10 例;年 龄19~71 岁,平 均 年 龄(45.15±11.09) 岁;病 程10~21 d,平均病程(15.07±3.51)d。胸腔注入尿激酶20 万单位日二次组男11 例,女9 例;年龄18~70 岁,平均年龄(45.07±11.00)岁;病程9~21 d,平均病程(15.02±3.41)d。留置粗管引流组男9 例,女11 例;年龄19~71 岁,平均年龄(45.17±11.05)岁;病程10~21 d,平均病程(15.09±3.48)d。五组患者性别、年龄、病程等一般资料对比,差异无统计学意义(P>0.05),具有可比性。纳入标准:所有患者均经过胸水常规及生化检查明确为脓胸;都伴随胸闷、发热、咳痰、怕冷、恶心、呕吐、食欲不振等症状;经过B 超检查清晰观测到胸腔内形成增生纤维组织;血尿常规和凝血指标正常。排除标准:血友病或血小板减少性紫癜等血液系统疾病的患者;对尿激酶过敏的患者;近期内有外伤或者外科手术史的患者。
1.2 方法 所有患者在治疗前,需要根据B 超或者CT 检查的结果,确定患者胸膜腔脓液量和病情的发展程度,采用抗生素治疗和相应的原发病的治疗。确诊后,精准判定胸膜腔的穿刺部位,穿刺前需要行血常规和凝血功能障碍检查,排除患有严重血性疾病的患者,进行消毒。
1.2.1 常规置管引流组 通过B 超引导使用一次性穿刺包实施胸腔穿刺,远端连接引流袋(瓶)收集胸腔积液,首次抽取约600 ml 胸腔积液,而后逐渐增加每日胸腔积液抽取量,每日患者胸腔积液抽取量应控制在<1000 ml,每隔1 d 行1 次胸腔穿刺引流,至B 超显示胸腔积液暗区<2 cm[3]。
1.2.2 留置粗管引流组 选取内径较大的一次性硅胶导管(24~32 Fr,1 Fr=0.33 mm),常规消毒,行手术置管,通过B 超引导确定穿刺点,行局部麻醉,粗管刺入胸腔内并回抽胸腔积液,而后置入长导丝并将穿刺针拔出,对患者局部皮肤进行适当扩张,置入导管,保证导管在患者胸腔11~16 cm 位置,将导丝拔出并用肝素冲管、肝素帽封管,并使用无菌敷贴将穿刺点封闭、包扎,导管另一端与引流袋连接,护理人员根据患者躯体耐受性对引流数、引流速度进行调整,导管引流速度应控制在50 ml/h,引流积液首次≤700 ml,以后≤1000 ml/次,进行18~72 h封闭引流,若患者24 h内胸腔引流量50 ml即可拔管,术后48 h 内患者应避免洗浴。
1.2.3 胸腔注入尿激酶10 万单位日一次组 行深静脉置管胸腔闭式引流治疗,加用生理盐水40 ml 和尿激酶注射液10 万单位胸腔内注入,注入后夹闭引流管,指导患者变换不同姿势,方便药物与不同部位胸膜接触,24 h 后松管引流。3 d 后使用同样的办法再向胸腔内注药,3 d 为1 个周期多次注药,直至无胸水引出[4]。
1.2.4 胸腔注入尿激酶20 万单位日一次组 行深静脉置管胸腔闭式引流治疗,加用生理盐水40 ml 和尿激酶注射液20万单位胸腔内注入,注入后夹闭引流管,指导患者变换不同姿势,方便药物与不同部位胸膜接触,24 h 后松管引流。3 d 后使用同样的方法再向胸腔内注药,3 d 为1 个周期多次注药,直至无胸水引出。
1.2.5 胸腔注入尿激酶20 万单位日二次组 行深静脉置管胸腔闭式引流治疗,加用生理盐水40 ml 和尿激酶注射液20 万单位胸腔内注入,注入后夹闭引流管,12 h后开放引流管引流,重复上述动作。若部分老年患者不便于插入引流管,应该静脉滴注稀释后的尿激酶液体,严格监控患者的各项身体指标,避免出现严重不良反应。
1.3 观察指标 ①比较各组患者治疗后的体温恢复正常时间、胸水消失时间、住院时间;②比较各组患者出血、疼痛及使用止痛药、气胸、脱管的发生情况。
1.4 统计学方法 采用SPSS22.0 统计学软件进行统计分析。计量资料以均数±标准差()表示,采用t 检验;计数资料以率(%)表示,采用χ2检验。P<0.05表示差异具有统计学意义。
2 结果
2.1 各组患者治疗后的体温恢复正常时间、胸水消失时间、住院时间比较 胸腔注入尿激酶20 万单位日二次组体温恢复正常时间、胸水消失时间、住院时间均短于常规置管引流组、胸腔注入尿激酶10 万单位日一次组、胸腔注入尿激酶20 万单位日一次组、留置粗管引流组,差异具有统计学意义(P<0.05)。见表1。
表1 各组患者治疗后的体温恢复正常时间、胸水消失时间、住院时间比较()
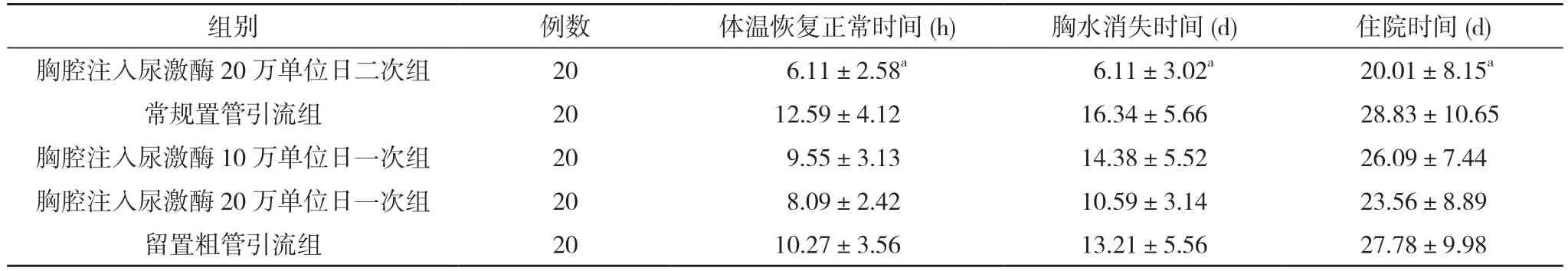
表1 各组患者治疗后的体温恢复正常时间、胸水消失时间、住院时间比较()
注:与其他各组比较,aP<0.05
2.2 各组患者出血、疼痛及使用止痛药、气胸、脱管的发生状况比较 胸腔注入尿激酶20 万单位日二次组出血1 例、疼痛及使用止痛药0 例、气胸1 例、脱管0 例;常规置管引流组出血1 例、疼痛及使用止痛药1 例、气胸2 例、脱管1 例;胸腔注入尿激酶10 万单位日一次组出血0 例、疼痛及使用止痛药1 例、气胸1 例、脱管0 例;胸腔注入尿激酶20 万单位日一次组出血1 例、疼痛及使用止痛药1 例、气胸1 例、脱管0 例;留置粗管引流组出血1 例、疼痛及使用止痛药2 例、气胸1 例、脱管1 例。各组出血、疼痛及使用止痛药、气胸、脱管的发生率对比,差异无统计学意义(P>0.05)。
3 讨论
脓胸是临床上呼吸系统常见的严重性胸膜疾病,是由化脓性致病菌引起的胸膜腔聚集脓液[5],会导致患者的胸膜出现充血、坏死、胸膜壁增生等一系列症状,随着脓液的发展,患者出现呼吸系统紊乱,严重者并发心肺功能衰竭或者其他器官功能衰竭,损害肺部组织,导致胸膜腔组织粘连,严重威胁了患者的身体健康,因此,该病的及时诊断具有重要的意义。尿激酶是从健康人尿中提取的一种纤溶酶原激活物,通过直接使纤溶酶原转变为纤溶酶,将不溶性的纤维蛋白降解为可溶性的纤维蛋白降解产物,破坏纤维蛋白聚集组织,抑制血小板聚集,降解壁层胸膜表面附着的纤维蛋白,防止患者在治疗过程中出现血栓,减少胸腔积液的形成。
目前,国内外应用尿激酶治疗渗出性胸膜炎取得了一定的成效,但是关于尿激酶治疗脓胸的计量和频率尚无明确的定论,选取合适的剂量和频率对尿激酶注入脓胸的引流至关重要。本研究选取了本院2004 年10 月~2019 年10 月住院的100 例脓胸患者作为研究对象,按照所采取的引流措施不同,分为常规置管引流组、胸腔注入尿激酶10 万单位日一次组、胸腔注入尿激酶20 万单位日一次组、胸腔注入尿激酶20 万单位日二次组、留置粗管引流组各20 例,研究结果表明,胸腔注入尿激酶20 万单位日二次组体温恢复正常时间、胸水消失时间、住院时间均短于常规置管引流组、胸腔注入尿激酶10 万单位日一次组、胸腔注入尿激酶20 万单位日一次组、留置粗管引流组,差异具有统计学意义(P<0.05);胸腔注入尿激酶20 万单位日二次组出血、疼痛及使用止痛药、气胸、脱管等的发生率与常规置管引流组、胸腔注入尿激酶10 万单位日一次组、胸腔注入尿激酶20 万单位日一次组、留置粗管引流组对比差异无统计学意义(P>0.05)。
综上所述,为脓胸患者选取合适剂量的尿激酶,可以充分引流脓液,同时降低不良反应的发生率,改善患者的预后,提高患者生活质量。

