土贝母抗肿瘤作用研究进展
杨志华,阮子静,廖 海,黄新河
(西南交通大学 生命科学与工程学院,成都 610031)
我国中医从《神农本草经》开始就已经认识到了癌症的存在,传统中药由于其在癌症治疗方面具有良好的疗效,不存在耐药性以及相对较低或不存在毒性和不良反应而具有悠久的历史[1]。中药在临床肿瘤的治疗中发挥着重要的协同作用,通过调节免疫、减少副作用和消除耐药性提高肿瘤治疗的效果[2]。在传统中药中,土贝母为葫芦科(cucurbitaceae)贝母属(fritillaria)的干燥块茎,用于治疗急性乳腺炎、阴囊、皮下结节、疮、脓肿、疣、蛇咬、昆虫叮咬、脱毒、常见的炎症性疾病和肿瘤,已有1 000多年的历史;其味苦、性寒,有清热润肺、化痰止咳、散结消肿等功效,用于治疗痰热咳嗽,痰多胸闷,为治疗虚痨咳嗽、心胸郁积、咳血及气管炎、慢性支气管炎常用药[3]。全球贝母属植物约有130余种,主要分布于北半球温带区,国内外对贝母属植物进行了大量研究,现已从贝母属植物中分离出100余种生物碱、皂苷及中性成分[4]。该药物的主要药理活性成分是三萜皂苷类tubeimosides(TBMs),包括TBM I、II和III这3个主要成分[5]。TBMs对多种人类癌细胞系具有广泛的抗癌活性,如胃癌、肝癌[6]、宫颈癌[7]、卵巢癌、大肠癌[8]、人绒毛膜癌[9]、肺癌[10]、肾癌、红白血病[11]、口腔鳞状细胞癌[12]、前列腺癌[13]、乳腺癌[14]、膀胱癌、食道癌[15]、鼻咽癌[16]、神经胶质瘤[17]等。报道显示TBMs可通过多种分子机制和多种途径发挥抗癌作用,抑制细胞生长和增殖,诱导细胞分化、凋亡、自噬和周期停滞,抑制炎症以及抑制血管生成、侵袭和转移[16]。
综述旨在总结和分析有关土贝母抗肿瘤作用的临床前研究的最新知识、潜在的分子机制,并探讨了TBMs在癌症预防和治疗中的应用前景。可适当地开发TBMs作为相关候选物的潜力,将其设计成有效的抗癌药。
1 土贝母的来源及分类
土贝母(tubeimosides,TBMs)为葫芦科土贝母属植物Bolbostemmapaniculatum(Maxim.)Franquet的干燥块茎,《中国药典》2015年版收载贝母类药材共有6种,分别为川贝母、浙贝母、土贝母、平贝母、伊贝母和湖北贝母[4]。土贝母药用历史悠久,无明显道地产区,广泛分布于全国各地,如山西、河北、甘肃、四川、河南、山东等省,是六大贝母之一,又名假贝母、地苦胆、草贝母等[5]。
2 TBMs的活性分子
从TBMs中分离并鉴定出来的三萜皂苷里,主要的活性成分为TBM I、II和III[7](表1),其中TBM I的浓度最高。TBM I在C-3和C-28位含有两条糖链,分别与3-羟基-3-甲基戊二酸形成独特的大环结构。
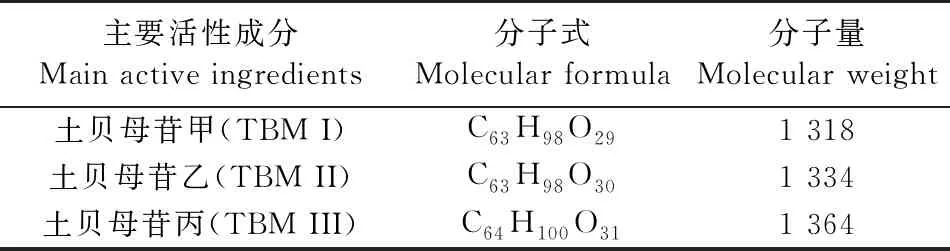
表1 TBMs主要活性成分的分子式及分子量Table 1 Molecular formula and molecular weight of TBMs
3 TBMs的药理作用
土贝母最早记载于1765年(清朝)的《本草纲目》补编,古人曾将其应用于乳腺脓肿、乳腺癌、淋巴结结核和乳腺肥大症,在减少肿胀和解决肿块方面效果显著[3]。且由总皂苷提取物组成的土贝母皂苷注射液被发现具有解毒、抗尖锐湿疣、退热和抗肿瘤的功效[16]。中国食品药品监督管理局于2002年正式颁发了该产品的新药证书(Z20026653),用于尖锐湿疣的治疗。
近年来药理学研究表明,贝母药用成分具有较强的药用活性,有望成为一种新的抗癌药物,但其抗癌活性的分子机制尚未完全阐明。由于其强大的抗肿瘤活性,TBM I于1980年初被成功分离并鉴定,此后许多学者开始研究其化学结构和生物学活性。除TBM I外,TBM II和III也具有抗肿瘤特性。例如,陈洋洋等[10]发现TBM II在非小细胞肺癌A549细胞和肝癌细胞、肉瘤180细胞中显示出抗癌活性,而据Cui等[11]报道TBM III对直肠癌细胞和红白血病细胞、肉瘤180细胞有效。研究数据表明,TBMs在体外和小鼠体内[18-19]对癌症都具有良好的治疗效果。除此之外,TBMs通过一些分子靶标和信号通路[8,10,22-24]显示出其抗肿瘤活性。
4 TBMs的抗肿瘤作用
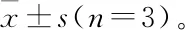
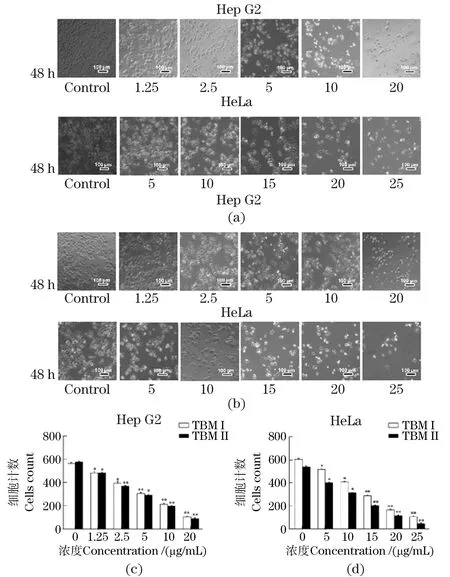
与对照组相比,* 为P<0.05;** 为P<0.01。图1 TBM I (a)和TBM II (b)抑制Hep G2和HeLa的生长与增殖Figure1 TBM I (a)and TBM II (b)inhibit the growth and proliferation of Hep G2 and HeLa
4.1 TBMs抑制癌细胞生长和增殖
目前,在化疗过程中使用具有细胞毒性的药物来治疗癌症患者是主要的方法。这些具有细胞毒性的药物是通过阻止癌细胞生长和增殖来达到疗效的,这是作为抗肿瘤药物的典型特征[14]。TBMs对多种人类癌细胞系的细胞毒性作用,包括肝细胞癌HepG2细胞株[6]、宫颈癌 HeLa细胞株[7]、卵巢癌SKOV-3和胃癌BGC823细胞株、大肠癌SW480和HCT116细胞株[8]、人绒毛膜癌JEG-3细胞株[9]、肺癌和非小细胞肺癌A549细胞株[10]、黑色素瘤A375细胞株、红白血病K562[11]和早幼粒细胞白血病HL-60细胞株、膀胱癌T24细胞株、前列腺癌PC3和DU145细胞株[13]、食道鳞状细胞癌EC109细胞株[15]、鼻咽癌CNE-2Z细胞株[16]、脐静脉内皮HUVEC细胞株及胶质瘤U251和U87细胞株[17]。这些数据表明,TBMs对多种肿瘤细胞系的生长和增殖表现出时间和剂量(浓度)依赖性抑制作用。
4.2 TBMs诱导癌细胞凋亡
随着细胞死亡新模式的发现,在1972年Kerr等首次使用了“凋亡”一词,随后,对细胞凋亡的研究越来越广泛,并将其作为调节细胞死亡的一种机制,也称其为“程序性细胞死亡”[23]。TBMs已被广泛研究并报道通过多种途径[如内在(线粒体)和外在(死亡受体)途径]引发细胞凋亡[24]。TBM I可通过外源性凋亡途径对HepG2细胞发挥作用[6],TBM I和III通过外源性凋亡通路下调Bcl-2和p53的表达,上调人大肠癌SW480细胞[8]中Fas的表达,从而增强抗肿瘤活性。另外,通过内在凋亡途径,TBM I可显著诱导食道鳞状癌细胞凋亡,这与MTP破坏,Bax/Bcl2比增加,微管蛋白b下调,PARP裂解以及活化有关[15]。TBM I也可诱导人绒毛膜癌JEG-3细胞凋亡,这与p38/MAPK磷酸化水平升高,ERK1/2和Akt(蛋白激酶B)磷酸化水平升高,Bax/Bcl2比升高,NF-kB起始和易位减少有关[9]。TBM I还以浓度依赖性方式显著降低人红白血病K562细胞的活力并诱导其凋亡[11]。这些数据表明,TBMs具有通过一种或多种机制促进细胞凋亡来抑制肿瘤细胞生长的能力。
4.3 TBMs诱导癌细胞周期阻滞
细胞周期阻滞是癌细胞死亡的主要原因之一。细胞周期的每个阶段都通过几种细胞周期蛋白与其相关的细胞周期蛋白依赖性激酶(CDK)的相互作用来调节,从而确保下一阶段的顺利进行[25]。此外,CDK的作用受到几个细胞周期蛋白依赖性激酶抑制剂(CDKIs)的调节,其中包括p21基因,它负调节CDK并使细胞周期停滞在特定的检查点[25]。TBM I通过阻滞细胞周期G2/M期来抑制HeLa细胞的生长,这是通过破坏Cdc2激酶活性和降低Cdc2和CyclinB1蛋白水平来介导的[7]。TBM I还通过DNA激活Chk2-cdc25C途径和p21的启动来降低细胞存活率。TBM I也可启动p53诱导了HepG2中的G2/M期阻滞[8]。TBM I诱导人红白血病K562细胞中G2/M期阻滞[11],而TBM III是通过阻滞G1期的细胞周期来抑制K562细胞的生长[11]。TBM I抑制卵巢癌细胞生长是通过阻滞G2/M期的细胞周期实现的。TBM I还通过上调细胞周期蛋白D的表达和下调细胞周期蛋白A的表达来诱导人绒癌组织JEG-3细胞停滞在G2/M期[9]。TBM II通过增加p15和p21水平并降低细胞周期蛋白B1水平而将人肺癌细胞阻滞在G2/M期[10]。TBM I通过增加p53和p21的表达和抑制细胞周期蛋白E/cdk2活性,使细胞周期停在G0/G1期[13]。这些数据表明,TBMs存在于细胞周期的不同阶段,通过调节细胞周期相关蛋白对肿瘤细胞产生抗增殖和诱导凋亡作用。
4.4 TBMs诱导癌细胞自噬
自噬是一种在进化上相对保守的分解代谢过程,在应对代谢压力时,该过程可以使蛋白质聚集和受损的细胞器被降解,生成ATP和大分子物质[26]。自噬在包括癌症在内的许多生理和病理疾病中起着重要的作用。研究发现TBM I可通过Akt介导的信号通路在MCF-7、MDAMB-231和T47D人乳腺癌细胞中诱导保护性的细胞自噬[27]。这种自噬作用与轻链3-II(LC3-II)转化量的增加有关,LC3是自噬的标志,LC3-I向LC3-II的转化表示自噬已启动[28],使形成的自噬体和自噬通量增加。TBM I降低了Akt-mTOR信号通路的表达,包括p-Ak、p-mTOR,使真核翻译延伸因子2激酶(eEF-2K)信号通路的表达增加,同时提示该通路参与了TBM I诱导的自噬[20]。此外,Akt介导的抗凋亡Bcl-2家族蛋白(如Bcl-xl和Bcl-2)水平的降低有助于诱导细胞凋亡和自噬,氯喹(自噬的化学抑制剂)抑制自噬或使Beclin1表达沉默,TBM I诱导细胞凋亡增强,提示自噬起促进生存的作用[20]。据报道,TBM I还与5-氟尿嘧啶协同作用,通过增加后者的吸收而不造成肝损伤,从而降低毒性并增强功效,这表示TBM I可成为一种有吸引力的药物转运蛋白,可以作为化疗协同剂使用[29]。这些发现表明,TBMs可通过多种途径激活自噬。
4.5 TBMs诱导癌细胞分化
去分化被认为是肿瘤形成的标志,而抑制恶性细胞生长的另一关键机制是诱导细胞分化。TBM I可以降低人红白血病K562细胞中c-myc表达并增加c-fos表达,并加速血红蛋白产生和分化为成熟的类红细胞[11]。TBM I和III可以诱导人红白血病K562细胞分化为粒细胞和类红细胞[11]。这些数据表明,TBMs是一种很有前途的白血病细胞分化诱导剂。
4.6 TBMs抑制癌细胞血管生成
血管生成是一个涉及从原先存在的血管中产生新血管的复杂生物过程。血管生成作为氧气和营养的提供者,它在肿瘤的生长、转移和复发中起着重要的作用[30]。TBM I在鸡胚绒毛尿囊膜(CAM)实验中抑制血管生成,在使用CAM测定中发现TBM I剂量依赖性地抑制人鼻咽癌CNE-2Z细胞的血管生成[16]。TBM I使VEGFR2介导的ERK通路失活[21]。TBM I进一步刺激内皮细胞中血管内皮生长因子受体2(VEGFR2)和Tie2的蛋白酶体降解,从而下调AKT/mTOR信号传导[31]。现有数据表明,TBMs在抑制肿瘤细胞的血管生成方面有较好的前景。
4.7 TBMs抑制癌细胞侵袭和转移
肿瘤的侵袭和转移是造成肿瘤治疗失败的主要原因,而肿瘤细胞迁移能力在一定程度上代表了肿瘤的转移能力,肿瘤转移而导致患者死亡的人数约占癌症患者的90%[32]。在刺激癌细胞转移中CXCL12/CXCR4信号通路起着重要作用,其中CXCR4在众多肿瘤细胞中大量表达,TBM I通过下调CXCR4和抑制NF-κB的结合活性,以剂量依赖性地在体外和体内抑制乳腺癌细胞的侵袭和转移[14]。TBM I通过抑制Wnt/β-catenin信号通路显著抑制人大肠癌SW480和HCT116细胞的增殖和侵袭能力[8]。TBM I使Lewis肺癌模型小鼠肿瘤组织中CD44v6和ErbB-2的表达下调,而nm23-H1的表达上调,还降低了肺癌细胞转移数[18]。研究报道,TBM I通过异常表达miR-126-5p导致血管内皮生长因子-A(VEGF-A)、VEGFR-2和ERK1/2途径失活,以剂量依赖性诱导人非小细胞肺癌NCI-H1299细胞凋亡并抑制其迁移和侵袭[21-22]。TBM I通过降低癌蛋白c-Myc和MMP-7的表达来抑制口腔鳞状细胞癌CAL27和SCC15细胞的迁移[13]。这些现有数据表明,TBMs可通过调节对癌症侵袭和转移相关的蛋白质来抑制癌细胞的转移。
4.8 TBMs抑制炎症
炎症是免疫应答感染和损伤的关键因素,慢性炎症促进了恶性细胞的生长,与癌症发生的风险升高有密切关系,各种报道显示了TBMs具有对抗炎症和免疫反应的潜力。在TBMs的3种主要活性成分中,抗炎、抗肿瘤和抗致瘤作用的顺序为TBM III>II>I[19],但急性毒性与上述并不一致。对ICR小鼠分别腹腔注射TBM I、II和III,其急性LD50值分别为(18.7±2.8)mg/kg、(21.0±3.0)mg/kg和(15.0±5.0)mg/kg,表明糖苷配基的C-16处的取代基(H或OH)和糖苷部分的单糖苷对其生物学活性和毒性有一定影响[19]。据报道,TBM I可抑制各种癌细胞系中的NF-κB核定位和活化,如乳腺癌[14]、肺癌[10]、肝癌[6]和人绒毛膜癌[9],从而达到抑制炎症的作用。这些数据表明,TBMs在调节炎症和免疫反应中起重要作用。
5 结论和展望
通过总结TBMs的3个主要成分TBM I、II和III在多种肿瘤细胞中的最新研究进展,表明TBMs可能直接或作为先导化合物开发用于治疗众多癌症的有效治疗药物。根据众多研究资料,TBMs可通过不同信号通路及分子靶标对细胞产生影响(图2)。 尽管研究者们已认识到几种分子途径可能是TBMs的潜在靶标,但仍需在各种动物模型中详细评估TBMs的分子机制、急性毒性和长期毒性,以确立其安全性。尚未有研究报道有关TBMs的临床应用,因此,无论TBMs是单独使用还是与现有疗法协同使用,仍需临床前和临床试验来阐明TBMs的全部抗癌作用。
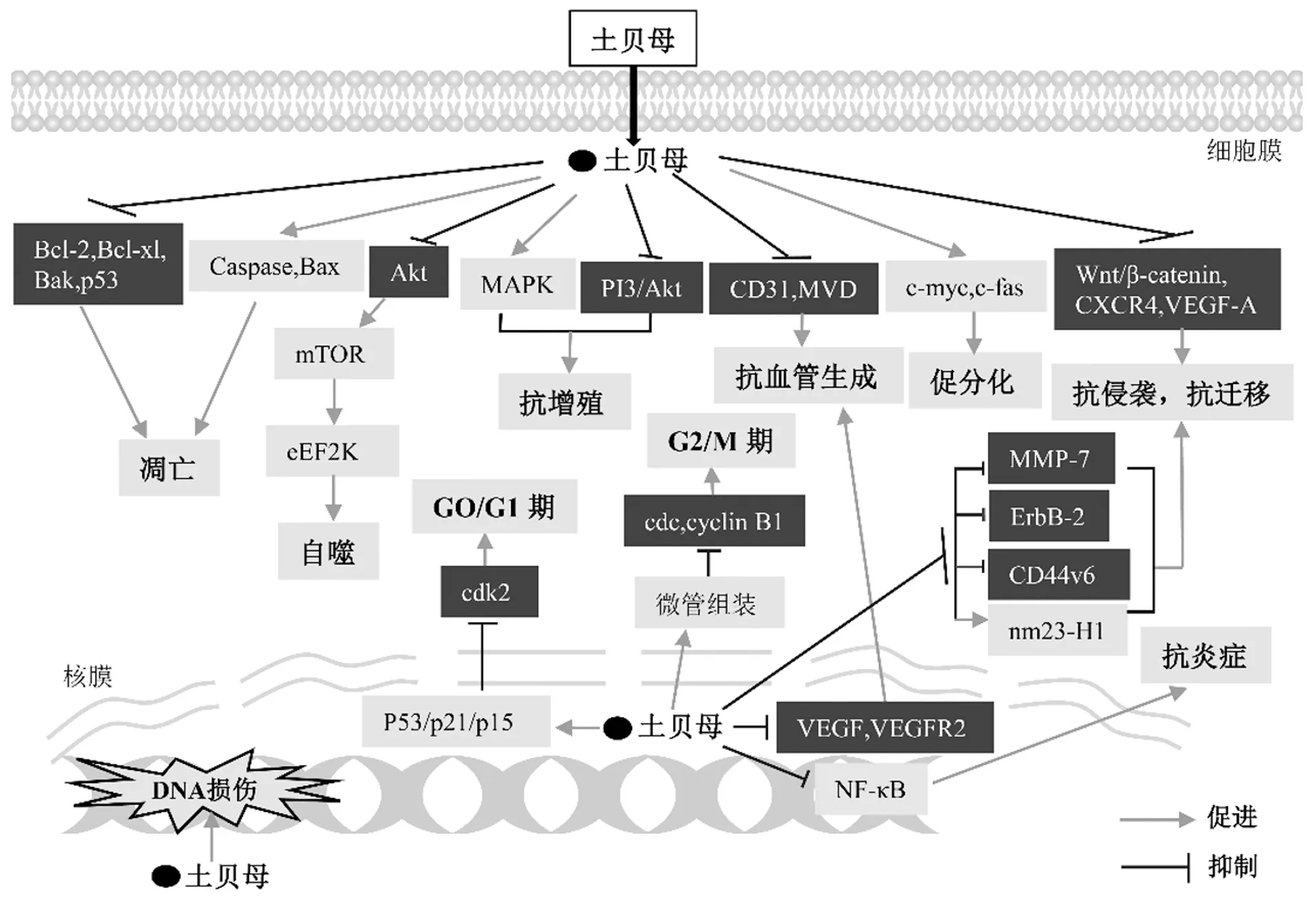
图2 TBMs对不同信号通路及其分子靶标的影响Figure 2 Effect of TBMs on different signaling pathways and their molecular targets

