子宫畸胎瘤2例临床病理分析
于秀杰,庞淑洁,杜秋越,司婧文,申 彦
畸胎瘤是常见的生殖细胞肿瘤,好发于卵巢,其中95%为成熟性囊性畸胎瘤。性腺外的畸胎瘤少见,占生殖细胞肿瘤的1%~2%,可发生在生殖细胞迁移路线的任何地方[1],如纵隔、后腹膜、骶尾处等。发生于子宫的畸胎瘤非常罕见,目前国内外文献报道均为个案报道,尚无大宗病例报道。本文现报道2例原发于子宫的成熟性畸胎瘤,并结合相关文献探讨其临床病理学特征。
1 材料与方法
1.1 临床资料收集2018年11月~2019年12月天津市中心妇产科医院病理科诊断的2例子宫畸胎瘤,均经2名病理医师再次复阅切片确诊。例1,39岁,孕2产1,因月经量增多3个月伴阴道异常出血就诊。超声示:子宫腔内可见一中强回声区,大小3.5 cm×2.3 cm×1.7 cm,双侧卵巢未见异常,考虑黏膜下肌瘤。宫腔镜下行肿物电切术,术中见肿物表面具有毛发。例2,50岁,孕6产3,因月经量增多5个月、继发性贫血及月经期延长就诊,超声示:子宫腔下段至子宫颈管内团块状阴影,大小5.6 cm×3.5 cm×2.4 cm,双侧卵巢未见异常,行宫腔镜下肿物切除术时见子宫颈口脱出一“肌瘤”样肿物,大小4 cm×3 cm×2 cm,遂行包块完整切除。另选取同期诊断的2例卵巢成熟性囊性畸胎瘤作为对照分析,患者年龄分别为38、31岁,均因下腹部肿物就诊,术前超声诊断为单侧卵巢肿瘤,直径分别为4.5、5 cm,经腹腔镜下行单纯卵巢肿物剔除术。
1.2 方法
1.2.1病理检查 手术切除标本均经10%中性福尔马林固定,石蜡包埋,4 μm厚切片,HE染色,镜下观察。
1.2.2基因测序 全外显子测序分析使用天根基因组DNA提取试剂盒(组织)进行提取,使用Qubit 3.0对DNA进行浓度检测,使用1%琼脂糖电泳检测DNA的降解和污染,建库和捕获实验采用Agilent SureSelectXT Custom试剂盒,将基因组DNA经Covaris破碎仪随机打断,经末端修复和加A尾后在片段两端分别连接上接头制备DNA文库。文库与多达500 000个生物素标记的探针进行杂交,再使用带链霉素的磁珠将外显子捕获,经PCR线性扩增后进行文库质检,合格即可进行测序。利用Illumina HiSeq Xten测序平台进行测序。
2 结果
2.1 病理检查例1为实性块状组织,大小3.7 cm×3 cm×2 cm,部分组织表面可见白色毛发,切面灰白、灰黄色,实性,质软;镜下可见皮肤、皮脂腺、汗腺、平滑肌及脂肪组织、毛发等(图1A~C),未见神经成分。例2为灰粉色肿物,大小4 cm×3 cm×2 cm,表面呈多结节状,切面灰白、灰黄色相间,质软,镜下可见鳞状上皮、涎腺、成熟神经胶质、脂肪、平滑肌及软骨组织等(图1D~F)。

图1 2例子宫畸胎瘤的组织学改变:例1光镜下可见鳞状上皮(A)、皮脂腺、汗腺及脂肪(B)、毛根(C)等组织;例2光镜下可见鳞状上皮(D)、涎腺、脂肪、成熟神经组织(E)、软骨组织(F)等
2.2 病理诊断2例均为实性肿瘤,镜下均由来自3个胚层的多种分化成熟组织成分构成,病理诊断均为成熟性实性畸胎瘤。
2.3 全外显子测序分析对2例子宫畸胎瘤及2例卵巢畸胎瘤均行全外显子测序分析。例1子宫畸胎瘤通过全外显子测序及生物信息学分析,发现659个变异位点,变异类型包括点突变、小缺失和插入等,突变丰度最高的基因位于X染色体RBMXL3,位点c.1192G>A,突变丰度0.38,其次是位于X染色体SYTL4,位点c.215G>A,突变丰度0.26。而同时送检的卵巢畸胎瘤(例1)测序结果显示564个变异位点,变异类型包括点突变、小缺失和插入等,突变丰度最高的基因位于7号染色体VOPP1,位点c.232G>A,突变丰度0.31(表1)。
例2子宫畸胎瘤通过全外显子测序及生物信息学分析,发现2 520个变异位点,变异类型包括点突变、小缺失和插入等,突变丰度最高的基因位于X染色体PLEKHN1,位点c.794A>G,突变丰度0.39,其次是位于X染色体为ISG15,位点c.122T>C,突变丰度0.29。而同时送检的卵巢畸胎瘤(例2)测序结果显示5 924个变异位点,变异类型包括点突变、小缺失和插入等,突变丰度最高的基因位于8号染色体为EPPK1,位点c.7192C>G,突变丰度0.39(表1)。
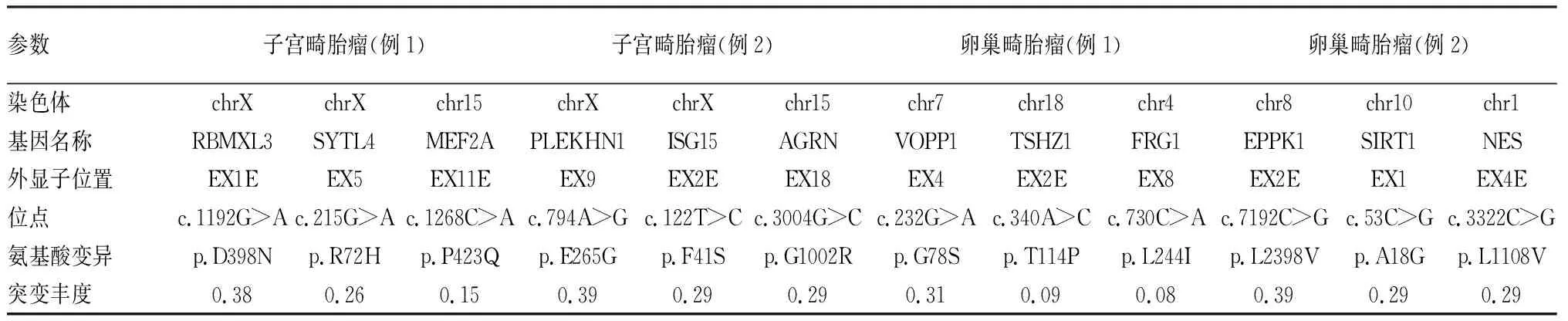
表1 2例子宫畸胎瘤及2例卵巢畸胎瘤变异基因位点及突变丰度
对比分析发现,子宫原发畸胎瘤与卵巢原发畸胎瘤均存在常染色体及X染色体的突变,但子宫畸胎瘤突变丰度较高的位点主要为X染色体,而卵巢畸胎瘤则位于常染色体。
2.3 随访2例患者术后分别随访24、12个月,均未见肿瘤复发。
3 讨论
子宫畸胎瘤非常罕见,1929年由Mann[2]首次报道。截至目前文献仅报道47例,且均为个案报道,其中中文文献报道13例,英文文献报道34例,目前尚未见大宗病例报道。发生于子宫的畸胎瘤大部分为成熟性畸胎瘤,未成熟性畸胎瘤目前仅报道10例[3-8]。
子宫畸胎瘤发病年龄范围较宽,文献报道年龄分布为11~82岁,多数患者发病年龄集中在20~40岁,其中3例发生于妊娠期[6,9-10]。肿瘤发生于子宫颈及子宫体,子宫体更多见,也有报道发生于子宫底、子宫角、浆膜面。肿瘤直径1~20 cm。由于肿瘤发生部位不同,影像学上常表现为类似息肉及黏膜下肌瘤。临床表现缺乏特异性,患者常常因下腹痛、腹胀、阴道异常出血、月经不规律等原因就诊,加之影像学与息肉及黏膜下肌瘤常常无法区分,往往在术后病理检查时才诊断为畸胎瘤。本组2例发病年龄分别为39、50岁,均因阴道异常出血就诊,术前均被误诊为黏膜下肌瘤,原因是临床表现缺乏特异性,且瘤组织成分相对简单,缺乏牙齿、骨等成分,影像学无特异性表现。
子宫畸胎瘤的病理诊断并不困难,诊断标准同卵巢畸胎瘤。成熟性畸胎瘤由2~3个胚层衍生的各种成熟组织构成,较多见成分包括皮肤、牙齿、骨、软骨、神经、肌肉、脂肪等
本表仅列出突变丰度前3的位点组织,少数亦可见胃黏膜及甲状腺等组织;类似于卵巢成熟性畸胎瘤,子宫成熟性畸胎瘤也可以发生体细胞恶性转化,Newsom-Davis等[11]报道了1例子宫恶性畸胎瘤,在成熟性畸胎瘤的基础上,伴发浸润性腺癌及甲状腺乳头状癌。未成熟性畸胎瘤则含有数量不等的未成熟胚胎性成分,通常为未成熟的神经外胚层,呈菊形团或原始神经管样结构,同卵巢的同类型肿瘤;子宫未成熟性畸胎瘤也需要根据未成熟神经上皮成分的比例,分为1~3级或高、低两个级别[12]。因此,对于较大的畸胎瘤必须进行充分取材,以免遗漏可能存在的未成熟神经上皮成分,导致过低诊断并影响患者的治疗及预后评估。另外,还要结合临床检查与既往病史,以除外子宫以外未成熟性畸胎瘤转移到子宫的可能性。
子宫成熟性与未成熟性畸胎瘤均需行手术切除,成熟性畸胎瘤手术范围以病灶切除为主,患者预后良好,在所有报道的有随访资料的成熟性畸胎瘤病例(最长随访时间48个月[13])中,除1例发生恶变[11]患者死亡外,其余均未见肿瘤复发。现有文献报道的10例未成熟性畸胎瘤的治疗以手术切除术后辅以放、化疗为主,其中7例切除全子宫(伴或不伴附件及淋巴结切除),3例仅切除病灶(行肿瘤单纯切除术),2例行盆腔淋巴结清扫,1例行术后放疗,6例行术后化疗,在具有随访资料的8例患者中,6例无复发(最长随访时间60个月),2例术后复发、死亡。因未成熟性畸胎瘤病例较少见,目前尚缺少统一标准的化疗方案以及相关预后的评估参数。
子宫畸胎瘤的起源及发病机制仍不明确,目前有多种学说,其中“卵裂球理论”和“孤雌理论”属于主流学说[14]。卵裂球理论认为子宫畸胎瘤源自多潜能的胚胎干细胞,与流产或异常妊娠组织在子宫内残留有关,作者查阅文献发现,虽然大多数患者有婚育及流产史,但也有个别患者是无性生活的年轻女性[4,15-16],因此卵裂球理论无法解释此类患者的发病机制。孤雌理论认为子宫畸胎瘤的起源是因为原始生殖细胞在早期胚胎发育过程中错误地迁移到子宫所致,这一理论目前更被认可。此外,还有学者通过将子宫正常组织和子宫畸胎瘤组织的DNA图谱进行分析比较,提出子宫畸胎瘤最有可能起源于减数分裂前的子宫或始基生殖细胞的多能干细胞[17]。本实验利用全外显子测序法对原发于子宫及卵巢的畸胎瘤进行测序分析对比,试图探索子宫畸胎瘤可能的发生机制。结果显示子宫畸胎瘤与卵巢来源的畸胎瘤均有很多突变位点,包括常染色体与X染色体,但相比较而言,本组2例子宫畸胎瘤中突变丰度较高的位点均位于X染色体,而卵巢畸胎瘤则位于常染色体,这可能有一定的意义,但仍需要收集更多的病例进一步探究。
综上所述,子宫畸胎瘤极为少见,成熟性和未成熟性畸胎瘤均可发生,临床及影像学表现缺乏特异性,必须通过病理检查才可确诊。尽管子宫畸胎瘤病理诊断并不困难,但需要注意充分取材以免漏诊或过低诊断,此外对于未成熟性畸胎瘤还需要排除转移性肿瘤的可能。成熟性子宫畸胎瘤以病灶切除为主,未成熟畸胎瘤以手术切除及术后化疗为主要治疗方法。本实验结果提示子宫畸胎瘤的发生可能不同于卵巢畸胎瘤,但因病例数较少,还有待积累大样本进一步证实。

