股骨颈后皮质破坏对青壮年股骨颈骨折患者术后疗效影响
张 峰,于海洋,柴子豪,聂 宇
阜阳市人民医院骨科,安徽 阜阳 236000
青壮年股骨颈骨折往往由高能量损伤导致,多为不稳定性骨折[1]。绝大多数移位的股骨颈骨折可伴有股骨颈后侧皮质粉碎或骨折块缺失[2]。正常人股骨颈有15°左右的前倾角,后侧骨皮质较前侧薄,这些结构特点导致大多数股骨颈骨折易发生后侧骨皮质粉碎,严重时出现骨折块缺失,造成股骨颈后侧塌陷。上述特点导致青壮年股骨颈骨折的股骨头缺血性坏死率14.3%,骨不连发生率9.3%[3]。股骨颈骨折患者内固定失败的主要原因是复位不足,未充分复位的骨折患者中骨不连和股骨头缺血性坏死的发生率显著高于充分复位的骨折患者[4]。后皮层的完整性被认为是所有年龄段股骨颈骨折患者成功手术治疗的重要因素[2]。即使进行了充分的复位,股骨颈后皮质的破坏也可能导致内固定失败。
股骨颈系统(femoral neck system,FNS)是治疗股骨颈骨折的新型内固定系统,微创植入、内固定占位小,兼具多枚空心螺钉的旋转稳定和动力髋螺钉(dynamic hip screw,DHS)的成角稳定[5]。目前关于FNS治疗合并后皮质破坏的青壮年股骨颈患者临床疗效研究较少。本研究回顾性分析2018年8月—2021年9月阜阳市人民医院骨科收治的青壮年移位型股骨颈骨折患者89例,采用微创FNS或空心加压螺钉(cannulated compression screw,CCS)内固定治疗,探究股骨颈后皮质破坏对临床疗效的影响。
临床资料
1 一般资料
纳入标准:(1)年龄18~60岁;(2)3周以内的闭合和单纯股骨颈骨折;(3)骨折类型为Garden Ⅲ或Ⅳ型,且伴有后皮质破坏;(4)闭合可以获得良好复位。排除标准:(1)病理性骨折;(2)双侧股骨颈骨折;(3)合并同侧下肢其他部位的骨折。
本组青壮年移位型股骨颈骨折患者89例,男性46例,女性43例;年龄18~59岁,平均46.8岁。根据股骨颈后皮质是否破坏分为观察组(50例)和对照组(39例):观察组为移位合并后皮质破坏的股骨颈骨折患者,其中采用FNS固定19例,采用CCS固定31例;对照组为移位但无后皮质破坏的股骨颈骨折患者,采用FNS固定17例,采用CCS固定22例。两组患者性别、受伤侧别、致伤原因、骨折Garden分型等一般资料比较差异均无统计学意义(P>0.05)。见表1。患者及家属均签署手术知情同意书,本研究经笔者医院医学伦理委员会审批[医伦理审查(2022)31号]。
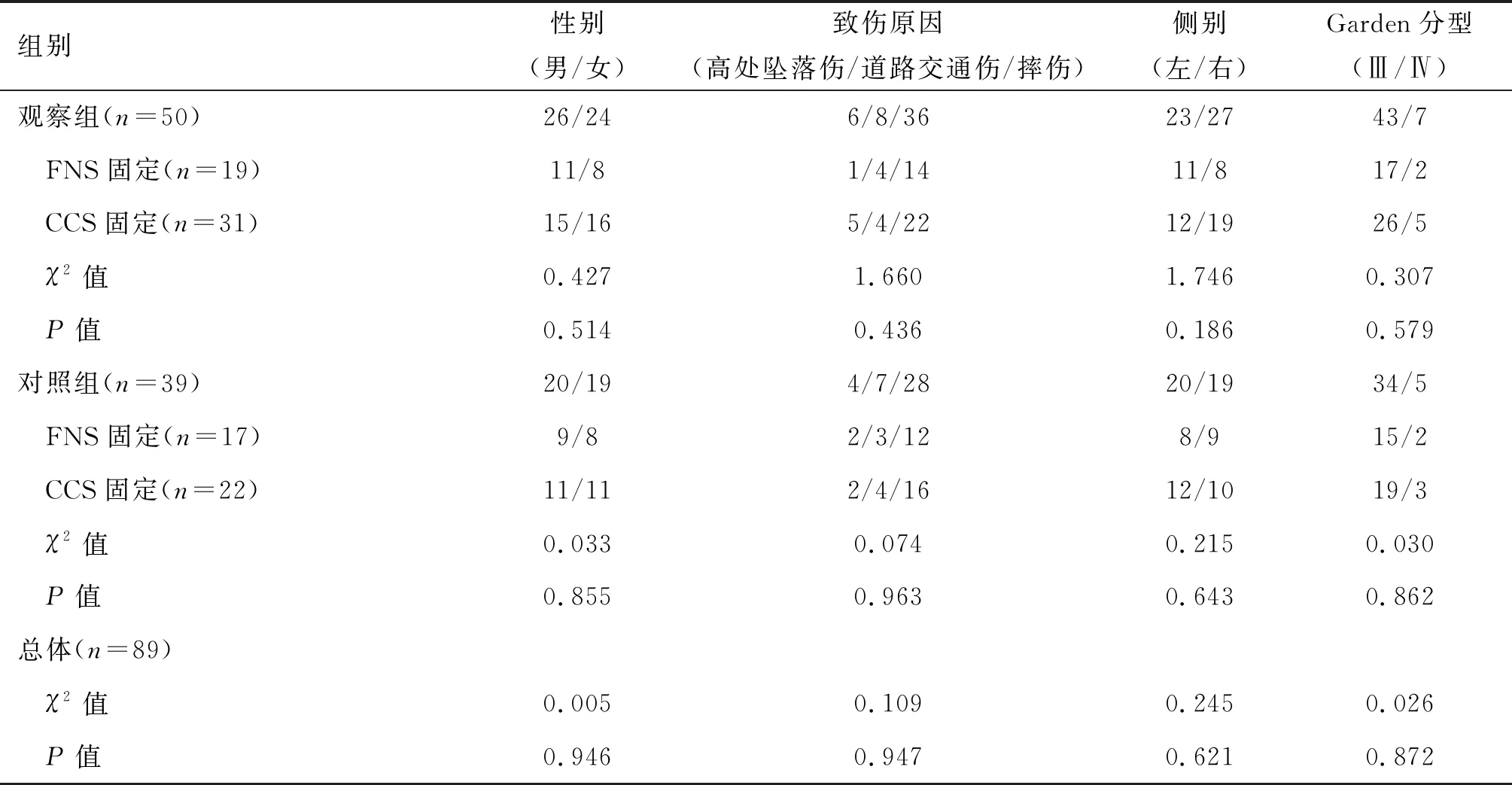
表1 两组患者一般资料比较(n)
2 手术方法
患者行脊髓硬膜外麻醉或全身麻醉,仰卧位固定在骨科牵引床上。健侧肢体屈髋屈膝外展位固定,患肢牵引状态下通过G型臂X线机观察骨折复位情况,闭合复位并透视确认骨折复位满意后,常规消毒铺巾。
CCS:骨折复位满意后,沿股骨颈纵轴经皮打入3枚平行2.5mm克氏针,再沿3枚导针切开筋膜至骨面,测深、钻孔、拧入3枚7.3mm半螺纹CCS。冲洗缝合切口,无菌敷料包扎。
FNS:首先于股骨颈前上缘植入1枚2.5mm克氏针控制股骨颈旋转,透视见克氏针正位位于股骨颈上缘,侧位位于股骨颈前侧。于小转子水平作一长约5cm纵向切口,分离股外侧肌直至骨面。在130°导向器引导下植入导针,透视见导针在正侧位均位于股骨颈中央。测量导针长度,并选择相应长度的FNS。阶梯钻延导针扩孔,植入动力棒,透视确认动力棒距软骨下5mm,钢板位于股骨干中轴线。锁定钉孔钻孔,测深并植入锁定螺钉。再延防旋钉钻孔,并植入与动力棒等长的防旋钉,透视见骨折复位及内固定位置满意后,去除手柄及克氏针,清点器械及用物无误后逐层缝合切口,无菌敷料包扎。
3 围术期处理及疗效评价
患者在切皮前30min静脉滴注一剂一代头孢抗生素,术后12h内再静滴1次;术后应用抗凝药物。术后第1天可坐在床上,同时行双下肢股四头肌等长收缩训练,第2天鼓励患者早期拄双拐患肢非负重下地活动。3个月以后根据复查骨折愈合情况决定何时完全负重。
详细记录两组患者的术后骨折愈合时间、术后完全负重时间,术后3、6个月随访时髋关节Harris评分及末次随访时并发症(骨不连、股骨颈短缩、股骨头缺血性坏死等)发生情况。
4 统计学分析
结 果
患者均顺利完成手术,术中未发生神经血管损伤等。两组患者均获得随访,随访时间6~40个月,平均17.4个月。观察组术后完全负重时间及骨折愈合时间均多于对照组,术后3、6个月Harris评分低于对照组(P<0.05);观察组采用FNS固定患者术后完全负重时间及骨折愈合时间均少于采用CCS固定,术后3、6个月Harris评分高于采用CCS固定(P<0.05)。见表2、3。

表2 两组患者术后指标比较
两组患者随访期间均未发生内固定断裂、松动并发症。两组患者术后股骨头缺血性坏死发生率比较差异有统计学意义(P<0.05),股骨颈短缩和骨不连的发生率比较差异均无统计学意义(P>0.05)。观察组中采用FNS和CCS固定后股骨颈短缩、骨不连和股骨头缺血性坏死的发生率比较差异均无统计学意义(P>0.05)。见表4。典型病例见图1、2。
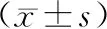
表3 观察组患者术后指标比较

表4 两组患者术后并发症发生情况比较[n(%)]
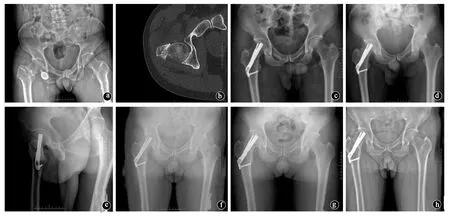
图1 观察组FNS固定患者,男性,52岁,道路交通伤致右髋部疼痛活动受限,右侧股骨颈骨折(Garden Ⅲ型)。 a、b.患者术前X线片及CT示右侧股骨颈骨折,伴后皮质破坏;c.术后2d复查示骨折复位良好,内固定位置满意;d、e.术后1个月复查;f.术后6个月复查X线片示骨折已愈合; g.术后12个月复查;h.术后18个月复查未见股骨头坏死

图2 观察组CCS固定患者,男性,28岁,道路交通伤致右侧股骨颈骨折(Garden Ⅲ型)。a.术前双髋关节X线正位片;b.术前右髋关节CT示后皮质破坏;c、d.术后2d复查X线片示骨折复位及内固定位置佳;e.术后3个月复查;f.术后6个月复查X线片示骨折愈合;g.术后12个月复查;h、i.术后18个月及2年复查示股骨头坏死;j.术后2年因股骨头坏死行全髋关节置换术
讨 论
股骨颈骨折是临床上常见骨折类型之一,发病率约占全身骨折3.6%、髋部骨折48%~54%[6]。股骨颈骨折治疗因患者的年龄、骨折类型、活动水平和骨骼质量而不同。WHO对青壮年年龄最新界定为18~65岁;临床上往往将18~65岁的股骨颈骨折称为青壮年股骨颈骨折[7]。青壮年股骨颈骨折多由高能损伤导致,82%的移位股骨颈骨折伴有股骨颈后皮质破坏[8]。股骨颈后皮质破坏是影响术后内固定效果的主要因素[9]。合并有股骨颈后皮质破坏的青壮年股骨颈骨折,由于颈后方塌陷,缺乏对下肢外旋的支撑;而牵引和内旋复位只能实现对股骨颈前侧皮质的复位,从而影响内固定的稳定性。Huang等[4]报道股骨颈后皮质对骨折愈合的影响,合并后侧粉碎的股骨颈骨折患者进行复位内固定8例,出现骨不连3例(7.9%)、股骨头缺血性坏死13例(34.2%)、股骨颈短缩11例(28.9%)。本研究中对50例后皮质破坏的股骨颈骨折和39例后皮质完整的股骨颈患者进行术后随访,两组患者术后股骨头缺血性坏死发生率比较差异有统计学意义(P<0.05),股骨颈短缩和骨不连发生率比较差异均无统计学意义(P>0.05)。由此可见,与后皮质完整的股骨颈骨折比较,后皮质破坏增加了青壮年移位型股骨颈骨折术后股骨头缺血性坏死的风险。
青壮年患者对髋关节功能要求较高,解剖复位和内固定是治疗青壮年股骨颈骨折的金标准。FNS是一种新型的股骨颈骨折内固定系统,微创植入、内固定占位小,兼具多枚空心螺钉的旋转稳定和 DHS的成角稳定,设计上允许动力棒在钉板套筒内滑动短缩20mm而不向外侧突出,降低对软组织的激惹,有利于降低患者术后大腿疼痛发生率[5,10-11]。Stoffel等[12]通过生物力学实验证实FNS的稳定性与DHS联合防旋螺钉相当,优于空心螺钉系统。范智荣等[13]运用有限元分析FNS治疗Pauwels Ⅲ型股骨颈骨折的生物力学效应,并将其与不同构型的空心螺钉进行比较,结果发现FNS的生物力学稳定性优于CCS,内固定失败率低于CCS。He等[14]通过对69例采用FNS和空心螺钉治疗青壮年股骨颈骨折1~2年的随访,发现FNS可以减少术中透视次数及股骨颈短缩和骨不连短期并发症。
目前关于合并股骨颈后皮质破坏的青壮年移位型股骨颈骨折的临床治疗文献报道较少。Rawall等[15]对使用空心螺钉治疗合并后壁粉碎的股骨颈骨折患者进行研究,发生骨不愈合8例(29.6%),患者在骨扫描中提示有股骨头缺血性坏死特征6例(22.2%)。Elgeidi等[9]回顾性分析采用DHS结合腓骨移植治疗后皮质破坏的股骨颈骨折患者,股骨颈获得愈合34例,内固定失败行全髋关节置换术1例。本研究回顾分析后皮质破坏的股骨颈骨折患者,经FNS和CCS固定后,FNS固定患者术后完全负重时间及骨折愈合时间均少于采用CCS固定,术后3、6个月Harris评分高于采用CCS固定(P<0.05)。这表明股骨颈后皮质破坏严重影响股骨颈骨折术后的疗效,不利于髋关节功能的快速康复。与CCS相比,FNS固定治疗青壮年股骨颈骨折可缩短术后骨折愈合时间,并允许患者术后早期负重,有利于术后髋关节功能的恢复。这可能归功于FNS较好的整体稳定性和优异的生物力学性能。与空心螺钉固定比较,FNS螺栓与抗旋螺钉的结合避免了对股骨头切割的“Z”字效应,从而提高整体稳定性和抗旋转效果。FNS的滑动加压机制使骨折断端相互紧密接触,促进骨折愈合[16]。
股骨头血供的破坏对股骨颈骨折的愈合影响较大。骺外侧动脉供应股骨头的大部分血供,它起自旋股内侧动脉发出的后上支持带血管,并走行在股骨颈后上方的滑膜下。骺外侧动脉供应股骨头外侧和中心2/3的血供,占股骨头血供来源的77%左右[17]。合并后侧皮质粉碎的股骨颈骨折中,股骨颈后侧骨皮质的粉碎容易导致骺外侧动脉损伤,使股骨头血供减少,增加骨不连和股骨头缺血性坏死的风险。本研究中,两组患者术后股骨头缺血性坏死发生率比较差异有统计学意义(P<0.05),股骨颈短缩和骨不连发生率比较差异均无统计学意义(P>0.05)。这表明股骨颈后皮质破坏是影响股骨颈骨折预后的重要因素之一,增加股骨头缺血性坏死发生率,从而增加了二期髋关节置换的可能性。
综上所述,青壮年股骨颈后皮质破坏严重影响骨折复位和内固定后的稳定性及术后疗效,也增加术后股骨头缺血性坏死的发生率。FNS具有良好的生物力学性能,并具有较高的整体结构稳定性,缩短术后骨折愈合时间,并允许患者术后早期下床负重,有利于术后髋关节功能的恢复。本研究是一个单中心的回顾性研究,样本量较少,随访时间短,可能存在非确定性偏倚,未来需要进行大样本、多中心的纵向研究来继续评估。
作者贡献声明:张峰:选题设计、资料收集、论文撰写;于海洋、柴子豪、聂宇:研究思路、资料收集、论文审核及修改、数据分析

