内蒙古医保精准扶贫的探索
——恶性肿瘤靶向药物纳入医保支付范围
王 利
(内蒙古自治区人力资源和社会保障厅 呼和浩特 010010)
内蒙古医保精准扶贫的探索
——恶性肿瘤靶向药物纳入医保支付范围
王 利
(内蒙古自治区人力资源和社会保障厅 呼和浩特 010010)
内蒙古自治区将恶性肿瘤靶向用药纳入医保支付范围,为消除因病致贫、实现医保精准扶贫探索出一条路子;实施恶性肿瘤靶向用药纳入医保支付范围之前,自治区医保局、医保研究会组织了深入细致、全面的课题研究,其研究成果以很强的可行性和可持续性被政府决策部门采纳,成功转化为政策措施和防止因病致贫的实效,新政实施一年来全区609名恶性肿瘤患者没有发生因病致贫的,走出了一条以课题研究为前提的新政决策之路。
恶性肿瘤;靶向用药;医保支付;精准扶贫
在基本医疗保险实现全覆盖的基础上,内蒙古自治区将建立健全重特大疾病保障机制作为健全全民医保体系、实施精准扶贫脱贫的重点创新项目来抓,实现了从课题研究到付诸实施的突破性进展。
1 课题研究背景
自治区医保局和医保研究会在经办服务和调研中发现,恶性肿瘤是本地区发病率较高、医疗费用畸高、参保患者及家庭难以承受并导致因病致贫或返贫的主要因素之一。通过对全区12个盟市4582名各种癌症患者的统计分析发现,其直接医疗费用年人均达到13.24万元,基本医保报销后年人均自付8.61万元(包括政策范围内自付费用和目录外自费药品),远远超过世界卫生组织界定的“灾难性卫生支出”标准(家庭收入扣除生活必需品支出后,卫生支出达到或超过40%),给患者及家庭带来沉重的经济和精神负担。在患者的经济负担中,目录外的自费靶向药物因价格昂贵成为因病致贫的主要因素,占癌症患者自付总费用的90%,而由于靶向药疗效好,又不得不用。因此,建立“保基本”与“保重特大疾病”有机结合的医保体系,将靶向药纳入医保支付范围,是人民群众所盼、精准扶贫所急、制度可持续所需。
2014年4月,自治区医保局和医保研究会在调研的基础上,提请自治区人力资源社会保障厅将重特大疾病靶向用药纳入医保支付范围,作为精准扶贫的重点工作来抓,并首先开展课题研究,为实施创造条件。人社厅将这项工作做为贯彻“三严三实”的一项具体措施,列入年度全厅系统责任目标年终考核内容。
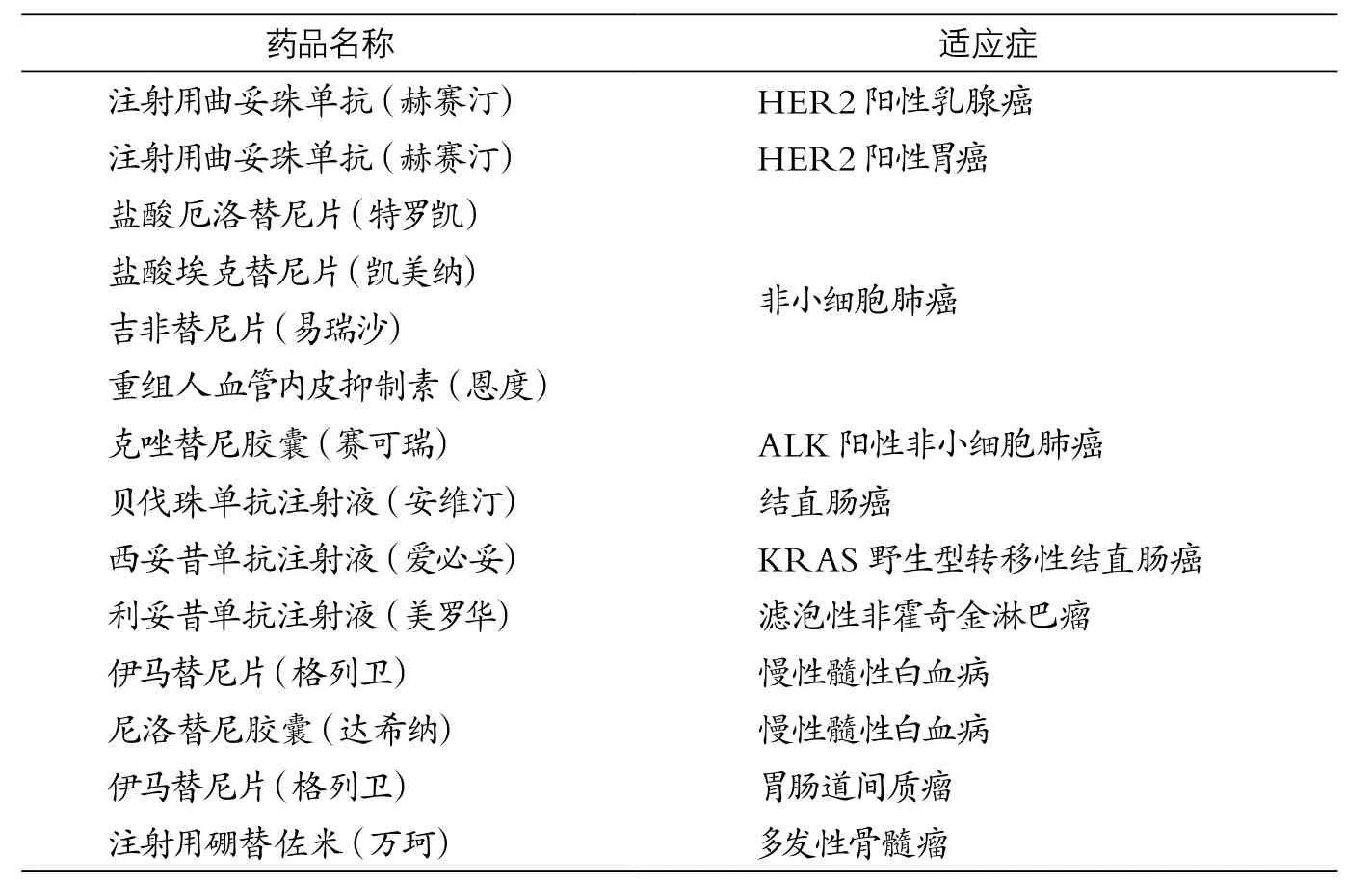
表1 纳入城镇基本医疗保险支付范围恶性肿瘤靶向药品
2 课题启动实施
2.1 确立项目,成立组织
为落实人社厅提出的目标任务,自治区医保研究会确立了“内蒙古建立重特大疾病保障机制将恶性肿瘤靶向药物纳入医保可支付范围课题项目”,成立了课题项目领导小组和工作小组。
2.2 制定项目实施方案
制定了“建立健全重特大病医疗保障机制研究项目实施方案”,确定了预期目标,通过对全区各盟市重大疾病中癌症患者人数,医疗费用信息进行收集整理分析,对先进省、市、地区进行学习考察、调研,最终形成《内蒙古建立健全大病医保保障机制》实施方案,供政府主管部门决策参考。
2.3 开展课题研究
2.3.1 对患者病例进行回顾性分析。选择5个盟市及自治区本级数据库,对2012-2013年612名乳腺癌(HER2阳性患者)患者门诊和住院费用数额及结构,包括检查、化验、用药费用等情况进行分析,摸清患者自负医疗费用及医保基金支付费用的情况,评估对医保、医院、患者三方可能产生的影响。
2.3.2 对各盟市进行普遍性调研与评估。一是摸清医保基金累计结余和当期结余情况;二是对各盟市2012-2013年各种癌症病例的医疗费用进行全面分析,累计分析5800多例,在此基础上测算患者负担、医保基金负担预期。调研分析结果显示,各盟市医保基金均有较多结余,将部分靶向药纳入医保支付范围 具有可行性和可持续性。
2.3.3 对国内外重特大疾病保障的相关政策和管理措施进行系统性文献分析。着重研究与借鉴国内一些地区将靶向药物纳入医保支付的经验、谈判方式、操作流程等,将其成功之道为我所用。
2.3.4 实地学习考察。自治区医保局、医保研究会组织调研组、学习考察组分别到先进省市学习考察,并在东莞举办建立健全重特大疾病保障机制课题研讨会,邀请广东、青岛等5省4市人社部门和经办机构负责人介绍政策创新和管理经验。通过调研和实施考察,形成政策性建议。
3 课题成果与转化
经过调研分析,确定了第一批重特大疾病保障病种及相应的靶向药物、资金来源、与药企进行了成功的协商谈判,为课题成果转化创造了成熟的条件。
3.1 资金来源
尽管各盟市医保基金都有累计结余和当期结余,但为保险起见,所需靶向药不能全部用医保基金支付。调研中考察到大部分盟市启动了商业保险,有的地区已将多个病种超过大额医疗起付线的自付费用由商业保险报销一定比例,因此课题组建议:恶性肿瘤靶向药物纳入医保支付范围由医保基金支付35%,商业保险支付35%。这一建议得到各盟市认可和支持,目前运行平稳。
3.2 重特大疾病保障病种及靶向药物
根据基金承受能力、本地各种重特大疾病发生情况、药企申请申报等情况,经过初审、临床观察、数据分析等一系列程序,第一批确定了8个病种的12种靶向药物(见表1)。
3.3 与药企协商谈判
专家组成员在谈判前与8家药企进行充分沟通协商,谈判中各家药企代表主动提出向内蒙古医保提供最低价格的药品。结果,12种靶向药的实际价格比市场价格平均降低20%。慈善机构的赠药也作出了有利于患者的调整,以前有的药物是买6盒赠8盒或买8盒赠8盒,现在调整为买3赠3,再买3赠3,或买4赠4,再买4赠4等方法,降低了受赠的门槛,让患者尽早享受到赠药。
根据课题成果,自治区人社厅于2014年12月18日下发了《关于将恶性肿瘤靶向药物纳入城镇基本医疗保险可支付范围的通知》(内人社办发[2014]348号),从2015年1月1日起实施,标志着课题研究成果转化为政府部门决策和医保政策。
4 初步效果
恶性肿瘤靶向用药纳入医保支付范围一年来,初步效果有以下几个方面:
4.1 恶性肿瘤患者实现应保尽保
全区纳入第一批保障范围的8个病种共有609名患者享受到靶向药的治疗,享受率达到100%。重特大疾病患者看不起病、不敢看病的现象彻底消失。
4.2 参保患者的经济负担减轻
恶性肿瘤靶向用药纳入基本医保支付范围,标志着癌症患者可以同时享受基本医保和重特大疾病保障双重待遇,过去全靠自费购买的靶向药现在可报销70%,个人负担大大减轻。
以HER2阳性乳腺癌为例,其靶向药为注射用曲妥珠单抗(赫赛汀),纳入医保支付前,医院的销售价为每支22589元,1年需要注射14支,患者共需支付13.55万元,全额自费;纳入医保支付后,经过医保谈判团购,售价降低0.39%,平均每支为22500元,医保和商保共报销70%,个人负担30%,在年度同等用量下,每个患者一年仅自付40500元,减少自付9.5万元。用患者的话说:“过去全自费的贵药,现在变成了医保拿大头、个人拿小头,是一项真正的惠民政策。”
4.3 为医保精准扶贫创出一条路子
各盟市支付的靶向药费用,主要是历年累计结余基金。国家曾要求将结余降到合理水平,用于恶性肿瘤参保患者靶向药物治疗最合理。调查显示,在因病致贫的患者中,恶性肿瘤患者占100%,这个患病群体保住了,就等于实现了医保精准扶贫。据统计,8个病种12种靶向药纳入医保支付后,全区609名恶性肿瘤患者实现“三无”:无人因看不起病而放弃治疗的,无人再靠借钱甚至乞讨看病的,无人因看病贵而陷入因病致贫或返贫困境的。
5 体会与思考
5.1 课题研究是基础
组成由自治区牵头、各盟市参加的课题组,在各盟市进行考察、调研,走进多个医院采集数据,并通过实地考察和文献研究等途径,广泛吸收借鉴国内外的成功经验,为提供可行性、可持续性的政策建议奠定了坚实基础。最后由课题组提出开展这项工作的建议。
5.2 统一步调是关键
全区统一政策,自治区人社厅下发348号文件后,在全区全面开展;统一谈判,由自治区专家组统一和药企谈判定价,各种靶向药的价格在全自治区是统一的,便于管理;统一选择两定机构,极大方便了患者,也为药企提供了供货平台,防止基金浪费或被欺诈,保证了基金安全;统一支付标准,各盟市医保基金支付35%,商业保险支付35%,城镇居民由大病保险支付35%;统一实施,全区都于2015年1月1日执行。
5.3 实行靶向用药定点定人服务
建立了三项制度,即定点医疗机构制度,药物定点供应制度,医保责任医师制度。其中,两定机构由医保经办机构与药企、慈善机构共同确认,主要条件是具备使用靶向药的相关医疗技术服务能力。靶向药供应商统一配送到各靶向药定点机构,参保患者持相关资料按规定在靶向药定点药店领取赠药。这些制度和措施有力保障了政策的顺利实施。
[1]国务院办公厅关于全面实施城乡居民大病保险的意见(国办发[2015]57号)[Z].2015.
[2]孙华,李冷,庄勋.医保目录中肿瘤药品共付的比例对医疗费用的影响[C].中国医疗保险理论研究与实践创新.北京:中国医疗保险研究会, 2014.
[3]刘桂圆,张开金,马永华,等.江苏省医保特药政策对乳腺癌病人赫赛汀需求的影响分析[C]. 中国医疗保险理论研究与实践创新.北京:中国医疗保险研究会, 2014.
The Exploration of Medical Insurance in Precise Poverty Alleviation in Inner Mongolia---Bringing Tumor Targeting Drugs into the Payment of Medical Insurance
Wang Li
(Human Resources and Social Security Bureau of Inner Mongolia Autonomous Region, Hohhot, 010010)
Bringing tumor targeting drugs into the payment scope of medical insurance in Inner Mongolia has explored a way to eliminate poverty caused by illness and to achieve the goal of precise poverty alleviation. Before the initiation of this policy, the Health Insurance Bureau and Health Insurance Research Association have conducted a intensive and comprehensive investigation, and the results have been adopted by the policy-decision departments for its strong feasibility and sustainability, and been successfully transformed as policies, measures and achievement. After one year of executing this policy, it has prevented 609 patients with malignant tumors from being poverty, and explored a new way of policy-making based on study evidence.
malignant tumor, targeting medicine, health insurance payment, accurate poverty alleviation
F840.684 C913.7
A
1674-3830(2016)3-48-3
10.369/j.issn.1674-3830.2016.3.009
2015-12-31
王利,内蒙古自治区人力资源和社会保障厅党组成员、医疗保险管理局局长,主要研究方向:医疗保险。

