中西医结合治疗病毒性脑炎临床观察
张 敏,吴宣富(.广东省韶关市第一人民医院,广东 韶关 5000;.广州中医药大学第一附属医院,广东 广州 30038)
中西医结合治疗病毒性脑炎临床观察
张 敏1,吴宣富2
(1.广东省韶关市第一人民医院,广东 韶关 512000;2.广州中医药大学第一附属医院,广东 广州 230038)
[摘 要]目的:观察中西医结合治疗病毒性脑炎的临床疗效。方法:42例随机分为两组,两组均给予西医常规治疗,治疗组加用清热化湿、豁痰开窍中药治疗。结果:总有效率治疗组优于对照组(P<0.05)。两组治疗后主要症状体征、脑脊液相关指标、脑电图与治疗前比较均明显改善(P<0.05),且治疗组均优于对照组(P<0.05)。结论:中西医结合治疗病毒性脑炎疗效显著。
[关键词]病毒性脑炎;中西医结合;对照治疗观察
病毒性脑炎是中枢神经系统常见的感染性疾病,以发热﹑头痛﹑意识障碍﹑抽搐﹑神经系统局灶定位体征等为其常见临床表现,由于致病的病毒种类繁多,西医目前对大多数病毒性脑炎缺乏特效的抗病毒治疗,主要措施是支持疗法及对症处理。我们用中西医结合方法治疗病毒性脑炎取得较好疗效,报道如下。
1 临床资料
共42例,均为2012年1月至2015年4月韶关市第一人民医院住院患者,随机分为治疗组和对照组各21例。治疗组男13例,女8例;年龄15~65岁,平均(32.5±10.5)岁;病程1~8天,平均(3.5±2.7)天。对照组男12例,女9例;年龄17~64岁,平均(34.8±11.6)岁;病程1~9天,平均(4.2±3.3)天。两组性别﹑年龄﹑病程等比较差异无统计学意义(P>0.05),具有可比性。
西医诊断标准:参照《临床神经病学》提出的标准[1]。①急性或亚急性起病,有感染症状,如发热﹑头痛﹑全身不适等。②局灶性或弥漫性脑症状,可呈意识障碍(嗜睡﹑谵妄﹑昏迷等)﹑精神异常﹑抽搐﹑偏瘫﹑失语﹑强握﹑颅神经麻痹﹑眼球震颤﹑共济失调﹑腱反射不对称﹑病理反射和植物神经功能紊乱等。③颅内高压症和脑膜刺激征。④有的尚可出现中枢神经系统以外的原发部位的体征,如麻疹﹑水痘和腮腺炎等。⑤血白细胞正常或增加;脑脊液压力正常或增高,脑脊液生化栓查示白细胞增加(以淋巴细胞为主),糖正常或略高(少数可降低),蛋白质可轻度增加,少数病例的脑脊液可完全正常。⑥脑电图成弥散性异常(有些可局灶化)。⑦影像学检查CT或MR发现低密度灶,也可正常。
中医证候标准:参照全国高等医药院校规划教材《中医诊断学》[2],符合热﹑痰﹑湿证标准。①热证:恶热喜冷,口渴喜冷饮,面红目赤,烦躁不宁,痰﹑涕黄稠,吐血衄血,小便短赤,大便干结,舌红苔黄而干燥,脉数等。②痰证:咳嗽咯痰,痰质粘稠,胸脘满闷,纳呆呕恶,头晕目眩,或神昏癫狂,喉中痰鸣,或肢体麻木,见瘰疠﹑瘿瘤﹑乳癖﹑痰核等,舌苔白腻,脉滑。③湿证:头重如裹,胸闷脘痞,口腻不渴,纳谷不馨,甚至恶心欲呕,肢体困重或酸痛,困倦思睡,或见大便稀溏,小便浑浊,面色晦垢,舌苔滑腻,脉多濡缓。
纳入标准:①符合上述诊断标准;②病程小于两周;③中医辨证属湿(痰)热证范畴。
排除标准:神经系统其他疾病,如脑肿瘤﹑颅内出血﹑脑白质病变﹑中毒性脑病﹑代谢性脑病﹑化脓性脑膜脑炎﹑结核性脑膜脑炎﹑隐球菌脑膜炎﹑脑肿瘤﹑精神分裂症等。
2 治疗方法
两组均予以西医常规治疗。吸氧﹑降温,胞二磷胆碱0.75g每日1次静滴护脑,阿昔洛韦针0.25g每8h1次静滴抗病毒,地塞米松10mg每日1次静滴控制炎症反应,颅内压增高者甘露醇125mL每8~6h1次静脉滴降颅压,癫痫者抗癫痫等综合治疗。
治疗组加用清热化湿﹑豁痰开窍法治疗。药用石菖蒲15g,郁金10g,竹叶15g,山栀15g,连翘10g,丹皮10g,竹沥15g,藿香10g,茯苓15g,厚朴10g,杏仁10g,灯心草10g,通草6g。痰湿偏重﹑热像较轻者去山栀﹑丹皮,加半夏15g,滑石20g;热重于痰湿者,去茯苓﹑藿香,加石膏20g,黄芩15g,大青叶15g,板蓝根15g;抽搐加水牛角15g,钩藤30g,全蝎10g;精神错乱者加远志15g,珍珠母15g;意识障碍较重者,加鼻饲安宫牛黄丸1~2粒;阴液已伤者加生地15g,玄参15g,石斛15g;兼表证者加金银花15g,柴胡15g。日1剂,分早晚2次服用,意识障碍者鼻饲,2周为一疗程。
3 观察指标
观察治疗前后症状体征,治疗前后脑脊液常规生化﹑脑电图的变化。
4 疗效标准
参照《常见疾病的诊断与疗效判定(标准)》[3]。治愈:症状﹑体征消失,精神及智力正常,不留后遗症,脑脊液及脑电图检查正常。好转:症状﹑体征消失,或留有后遗症,脑电图正常或接近正常。无效:症状﹑体征无好转,转诊或死亡。
用SPSS13.0统计软件分析处理,采用χ2检验和t检验,P<0.05为差异有统计学意义。
5 治疗结果
两组疗效比较见表1。

表1 两组疗效比较 例(%)
两组主要症状体征治疗前后比较见表2。
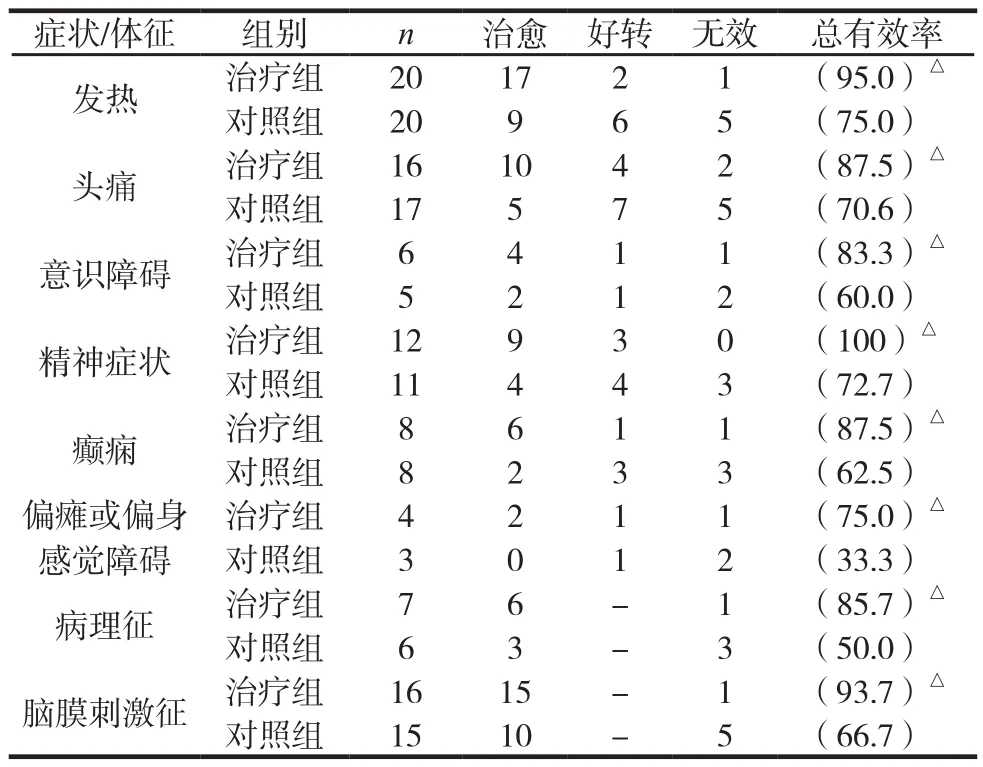
表2 两组主要症状体征治疗前后比较 例(%)
两组脑脊液相关指标治疗前后比较见表3。治疗组与对照组治疗后比较差异有统计学意义(P<0.05)。治疗组脑脊液压力﹑白细胞数﹑蛋白定量改善较对照组明显。
表3 两组脑脊液相关指标治疗前后比较 (±s)

表3 两组脑脊液相关指标治疗前后比较 (±s)
注:与本组治疗前比较,*P<0.05;与对照组治疗后比较,△P<0.05。
脑脊液指标 治疗组 对照组治疗前 治疗后 治疗前 治疗后压力(mmH2O)178.20±58.77 136.05±28.41*△180.20±60.25 161.05±36.41*WBC (106/L)72.51±113.91 3.34±5.62*△ 68.42±109.64 16.55±23.68*蛋白(mg/L)538.50±276.58 315.67±106.28*△530.03±269.42 425.47±160.14*
脑电图治疗前后比较见表4。同组治疗前后比较差异有统计学意义(P<0.05),治疗组与对照组治疗后比较差异有统计学意义(P<0.05)。治疗组脑电图改善较对照组明显。

表4 脑电图治疗前后比较 例(%)
6 讨 论
病毒性脑炎急性﹑或亚急性起病,多由人体正气不足,时令温热或湿热疫邪乘虚侵袭,感受温热病邪,多起病急骤,变化迅速,病初呈现卫﹑气同病,病邪传变迅速,化火生痰,闭窍动风,逆传心包,出现痉﹑厥﹑闭﹑脱等危候。若感受湿热毒邪,起病较缓,热势不高,缠绵难解,易化湿生痰。结合岭南的特殊地域气候,常年炎热﹑潮湿多雨,易病湿热,临床以湿(痰)热证范畴最多,针对岭南病毒性脑炎急性期以湿热病证为主。治疗以清热化湿﹑豁痰开窍法为法。全方由石菖蒲﹑郁金﹑竹叶﹑山栀﹑连翘﹑丹皮﹑竹沥﹑藿香﹑茯苓﹑厚朴﹑杏仁﹑灯心草﹑通草组成,并视证候及病情特点酌情加减用药。
本方乃是在菖蒲郁金汤方的基础上进行加减,菖蒲郁金汤源于时逸人的《温病全书》,原方由石菖蒲﹑郁金﹑炒栀子﹑鲜竹叶﹑牡丹皮﹑连翘﹑灯心草﹑木通﹑竹沥﹑玉枢丹(冲)组成,为治疗湿热酿痰﹑蒙蔽心包所致的湿温病之有效方剂。在原方的基础上去玉枢丹,木通用通草代替。再加藿香﹑茯苓﹑厚朴﹑杏仁,四药合原方中灯心草﹑通草以加强化湿之功,使邪得以出。作用于上中下三焦,有分消湿热之功,并有行气作用,气行则湿易化。杏仁偏于治上焦之湿,有宣畅肺气﹑气化湿化的作用。藿香﹑厚朴偏于治中焦之湿,中焦脾主运化水湿,在湿热证中,湿邪最易困阻脾胃,治宜辛开苦降,燥湿为主,两药合用具有行气燥湿的作用,去除阻滞中焦之湿。茯苓﹑通草﹑灯心草偏于治下焦之湿,使湿邪从小便而去。灯心草微寒,同时有清心除烦的作用。诸药合用,共奏清热化湿﹑豁痰开窍之功。配合西医治疗病毒性脑炎疗效显著,可明显改善症状体征及相关检查指标,降低病死率和致残率。
[参考文献]
[1] 黄如训,梁秀龄,刘焯霖.临床神经病学[M].北京:人民卫生出版社,1996:282-283.
[2] 朱文锋,费兆馥,杨牧祥.中医诊断学[M].上海:上海科学技术出版社,1995:131-137.
[3] 吴少祯.常见疾病的诊断与疗效判定(标准)[M].北京:中国医药卫生出版社,1999:387-388.
[中图分类号]R512.39
[文献标识码]B
[文章编号]1004-2814(2016)05-0453-02
[收稿日期]2016-01- 07

