50例糖尿病酮症酸中毒合并急性胰腺炎临床分析
韩梅+辛文静+唐安梅
[摘要] 目的 为了探究糖尿病酮症酸中毒伴急性胰腺炎患者的临床特点及生化指标,以便提高该类患者的诊疗水平。方法 根据该院2014年8月—2016年8月所收治的糖尿病酮症酸中毒伴急性胰腺炎50例患者的临床资料为该次研究对象,回顾分析其临床资料,并将其作为治疗组,同时选取50例仅患有糖尿病酮症酸中毒患者作为参照组,对比其血糖、pH值、甘油三酯等指标。结果 对比两组患者的血淀粉酶、pH值、甘油三酯等指标,差异有统计学意义(P<0.05),对比两组患者的血糖、总胆固醇、糖化血红蛋白等指标,差异无统计学意义(P>0.05)。结论 在诊治糖尿病酮症酸中毒患者过程中,当发现患者的pH值、血糖、淀粉酶、甘油三酯等指标发生变化时,应警惕患者的胰腺是否发生病变。
[关键词] 糖尿病;酮症酸中毒;急性胰腺炎;生化指标
[中图分类号] R587.1 [文献标识码] A [文章编号] 1672-4062(2017)03(b)-0162-02
糖尿病酮症酸中毒(DKA)是一种急性糖尿病症状[1],主要诱发因素为,胰岛素停止使用或减少使用、手术应急或感染、严重创伤等,临床表现为“三多一少”,上腹痛、干呕、恶心等症状。急性胰腺炎(AP)是一种内科急性病症,主要表现为黄疸、恶心、腹痛、发热等,诱导因素主要为暴饮暴食、过度饮酒、胆结石及高脂血症等,该疾病容易引发身体多处脏器受损,出现高死亡率。DKA伴AP疾病[2],很容易产生漏诊与误诊现象。为了提高该疾病的诊疗率,文章对该院收治的DKA伴AP患者的各项指标进行回顾分析,并与单纯DKA患者作对比,现报道如下。
1 资料与方法
1.1 一般资料
根据该院2014年8月—2016年8月所收治的DKA伴AP 50例患者的临床资料为该次研究对象,回顾分析其临床资料,并将其作为治疗组,同时选取50例仅患有DKA患者作为参照组。治疗组中,男性32例,女性18例;年龄29~74岁之间,平均(44.9±3.2)岁;糖尿病史1~22年,平均(13.5±2.8)年。治疗组中,男性35例,女性15例;年龄32~73岁之间,平均(46.7±2.4)岁;糖尿病史1~22年,平均(13.5±2.8)年。两组患者住院时,经世界卫生组织(WHO)诊断,患者均符合糖尿病症表现,排除肾功能不全、呼吸道疾病、酸中毒等可能。对比患者的临床资料,差异无统计学意义(P>0.05),可对比。
1.2 诊断标准
DKA的诊断标准:①血酮或尿酮呈阳性;②血糖>14 mmol/L;③7.35>pH值>7;④阴离子间隙增大。AP的诊断标准:①血淀粉酶上升;②急性上腹痛或按压痛;③CT影像学检查或手术证实胰腺炎表现征象,如水肿、渗出、胰腺增大等;④血淀粉酶超过正常值上限的3倍。
1.3 排除标准
①患者的资料不完整;②妊娠期糖尿病;③患有慢性胰腺炎;④治疗过程中死亡;⑤胰岛损伤型糖尿病。
1.4 治疗方法
1.4.1 参照组 患者住院后,①禁止患者饮食;②对患者的胃肠进行减压;③给予患者胃酸抑制药物;④给予患者生长抑制素,抑制胰液分泌。
1.4.2 治疗组 治疗组中的患者在参照组的基础上,①静脉持续泵注胰岛素,从0.1 U/(kg·h)最小剂量开始给予,每隔1 h对患者的末梢血血糖进行检测,按照患者血糖控制情况,对胰岛素的使用剂量做出及时调整,维持血糖每小时下降3.5~5.6 mmol/L。②补充体液。补液按发病前体重的10%估计,补液速度先快后慢,无心衰,可在开始2 h内输入1 000~2 000 mL,在之后的治疗中,第1个24 h内可以将补液量提高到4 000~5 000 mL,倘若患者失水严重,还需要再增加体液补充量。
1.5 指标观察
详细观察并记录,两组患者住院治疗前的甘油三酯、血糖、血尿淀粉酶、总胆固醇、pH值、血红蛋白等数值。经过治疗后,观察两组患者12、24、48、72 h各项生化指标数值。
1.6 统计方法
选用SPSS 13.0统计学软件对两组患者的各项生化指标进行统计学分析,用均值±标准差(x±s)代表其计量数据,用t值对其计量数据进行检验,用χ2对其计数数据进行检验,用[n(%)]表示,P<0.05为差异有统计学意义。
2 结果
2.1 对比两组患者的各项生化指标
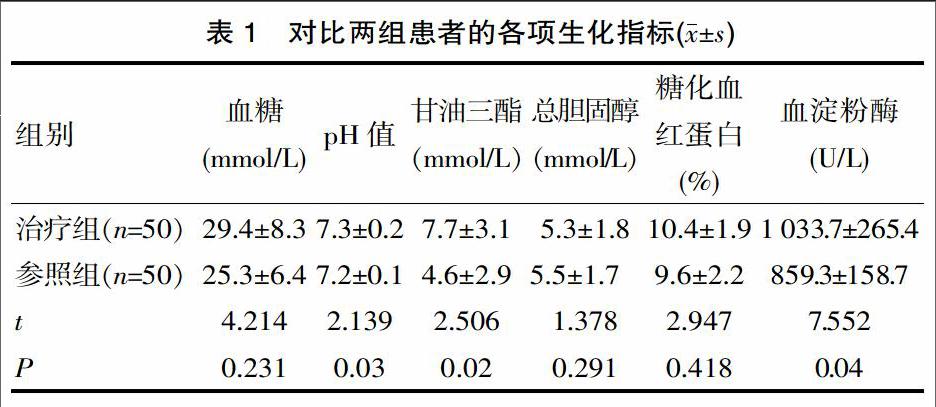
见表1,对比两组患者的血淀粉酶、pH值、甘油三酯等指標,差异有统计学意义(P<0.05),对比两组患者的血糖、总胆固醇、糖化血红蛋白等指标,差异无统计学意义(P>0.05)。
2.2 并发症处理
给予两组患者脏器功能治疗,如有需要可以使用血液净化治疗。
3 讨论
糖尿病酮症酸中毒的英文名全称为(diabetic ketoacidosis,简称为DKA),是一种急性常见病症,诱发原因主要是胰岛素缺乏,造成患者出现酸中毒、高血酮、高血脂等指标异常现象。在内科急性病症治疗中[3],糖尿病酮症酸中毒较为常见,主要发生于1型糖尿病患者因停用胰岛素或减少使用剂量患者中,以及处于应激状态下的2型糖尿病患者中。当急性胰腺炎发作时,患者体内会出现胰液在胰腺内自身消化,经常会造成身体各处脏器严重受损,容易产生较高死亡率。据不完全统计,DKA伴AP患者的发病率为15%左右。由于这两种病症都属于急性病症,且临床都表现为呕吐、恶心、上腹痛等症状,所以在临床诊治过程中,很容易发生误诊与漏诊现象,从而出现严重后果。
3.1 糖尿病酮症酸中毒伴急性胰腺炎的发病机制
①当糖尿病患者机体分泌胰岛素较少,且伴有升糖激素上升时,会促进周围脂肪快速分解,大量游离脂肪酸进入肝脏,肝脏中形成密度较低的脂肪颗粒,蛋白酶活性降低,造成蛋白颗粒无法分解。所以,甘油三酯与总胆固醇会上升,出现高脂血症。浓度较高的甘油三酯会被分解成游离脂肪酸,对毛细血管与胰腺造成毒性影响。②糖尿病伴高脂血症患者,甘油三酯与总胆固醇的浓度较高,会增加胆结石发病几率,且DKA病症易产生感染,诱导AP炎症发生。③DKA患者发病时,身体出现脱水现象,这显然增加了血液的粘稠度,造成胰腺毛细血管堵塞,从而引发急性症状。
3.2 对比分析患者的生化指标
①血淀粉酶。当患者体内的淀粉酶超过正常值的3倍时[4],可以将其作为诊断AP病症的特异性指标,但是一些AP患者的淀粉酶会比正常值低。在DKA患者中,约有80%的患者淀粉酶升高,其中胰腺型患者占48%,出现这种现象可能是由于低渗透与高灌注造成胰腺受损,以及由于唾液淀粉酶上升,导致肾脏对淀粉酶的清除状况减少。所以,在DKA伴AP患者中,淀粉酶升高缺少特异性。②血糖与pH值。对比治疗组与参照组中患者的这两项生化指标,治疗组的血糖指标明显高于参照组,且治疗组的pH值明显低于参照组,差异有统计学意义(P<0.05)。③甘油三酯。糖尿病患者的甘油三酯指标上升明显,对临床诊断具有较高应用价值,所以DKA患者发作时,倘若甘油三酯指标此时较高,应注意排除AP症状。
3.3 治疗方法
当DKA患者伴有AP症状时,胰腺炎容易引发患者血容量下降,造成血糖失控,对于仅患有DKA患者来说,在患者清醒时,使用静脉持续泵注胰岛素、补充液体、可减少酮体,可以使酸中毒现象得到好转。但是,DKA伴AP患者在正常饮食情况下[5],会加重胰腺病症,所以一定要让患者禁食。另外,禁食还有一点好处就是,避免肠道吸收成形的乳糜微粒进入血液。每天为患者进行体液补充,如使用氨基酸、维生素、葡萄糖等,可以使血脂的指标下降,并且能够抑制脂肪酸的分解。
综上,在诊治糖尿病酮症酸中毒患者过程中,当患者出现明显的消化系统症状,如恶心、呕吐、上腹痛等病症时,医护人员应对患者的pH值、血糖、淀粉酶、甘油三酯等指标进行检测,警惕患者的胰腺是否发生病变。当患者的淀粉酶超过正常值上限的3倍时,或甘油三酯超过11.3 mmol/L,或pH值发生明显变化时,需要使用CT影像学检查或手术证实,患者的胰腺是否发生病变,从而减少误诊与漏诊现象的发生。
[参考文献]
[1] 赵海峰,付研.高甘油三酯血症性急性胰腺炎合并糖尿病酮症酸中毒的临床研究[J].中国医师杂志, 2016,18(11):210-212.
[2] 吴艳玲.糖尿病酮症酸中毒合并急性胰腺炎21例臨床观察[J].中国药物与临床, 2014,14(2):263-264.
[3] 刘红梅,张炜,孙宝迪,等.糖尿病酮症酸中毒并发急性胰腺炎26例临床救治分析[J].临床急诊杂志,2014,18(6):309-311.
[4] 李锐,姜东莉,谢程,1例重症急性胰腺炎合并糖尿病酮症酸中毒和高脂血症患者的临床分析[J].中国实验诊断学, 2015, 11(9):1587-1588.
[5] 李淳娥.糖尿病酮症酸中毒合并急性胰腺炎47例临床分析[J].中国社区医师, 2016,12(4):57-58.
(收稿日期:2016-12-24)

