甲状腺微小乳头状癌临床病理特征与中央区淋巴结转移的相关性探讨
王 猛 ,魏 玺 ,郑向前 ,高 明
(1.天津医科大学肿瘤医院甲状腺颈部肿瘤科,国家肿瘤临床医学研究中心,天津市“肿瘤防治”重点实验室,天津市恶性肿瘤临床医学研究中心,天津300060;2.天津医科大学肿瘤医院超声诊疗科,天津300060)
根据WHO的定义,甲状腺微小乳头状癌(papillary thyroid microcarcinoma,PTMC) 是指最大直径≤1cm的甲状腺乳头状癌(papillary thyroid carcinoma,PTC)[1]。近年来世界范围内甲状腺癌的发病率呈上升趋势,其中PTMC的发病率也增加迅速[2]。其原因可能是随着影像学技术如B超、CT及细针穿刺技术的发展,PTMC的检出率递增。有研究显示,PTMC的中央区淋巴结转移率可达24%~64%[3-4]。颈部淋巴结转移是影响局部复发及预后的重要因素[5]。但有报道指出颈部淋巴结转移对PTMC患者的死亡率并无影响[6]。目前,对于PTMC患者的术式选择和中央区淋巴结的处理方式,尚未达成统一。本研究拟分析PTMC中央区淋巴结转移的相关危险因素,为临床规范处理PTMC提供帮助。
1 材料与方法
1.1临床材料选取2015年12月-2016年12月首次就诊于天津医科大学肿瘤医院的PTMC患者为研究对象。病例纳入标准:初治,经术后病理确诊为PMTC,手术方式为腺叶+中央区淋巴结清扫术。病例排除标准:合并其他类型甲状腺癌,甲状腺转移癌,多灶PTMC中存在≥1cm的结节。经筛选共有413例符合要求,其中189例行单侧腺叶及峡部切除+中央区淋巴结清扫术,224例行全甲状腺切除+中央区淋巴结清扫术。中央区淋巴结清扫的范围上界至舌骨下缘,下界达胸腺,外侧界为颈动脉鞘内侧缘,包括气管旁、气管前和喉前淋巴结。所有患者均在有效保留喉返神经功能和甲状旁腺的情况下行病灶同侧中央区淋巴结清扫术。
1.2统计学分析采用SPSS 17.0软件进行统计学数据分析。单因素分析采用χ2检验,多因素分析采用非条件Logistic回归分析。P<0.05为差异具有统计学意义,P<0.01为差异具有高度统计学意义。
2 结果
2.1患者特点 413例行腺叶+中央区淋巴结清扫术的PTMC患者中,男性110例(26.6%)、女性303例(73.4%),男女比例约为 1∶2.8;年龄 9~80 岁,平均年龄43岁,其中年龄<45岁266例(64.4%),≥45岁147例(35.6%)。肿瘤直径≤5 mm138例(33.4%),>5 mm 275例(66.6%)。肿瘤位于甲状腺峡部、上极、中部、下极者分别为19例(4.6%)、123例(29.8%)、99例(24.0%)、172例(41.6%)。413例患者中,多灶性、包膜侵犯、合并桥本甲状腺炎患者所占比例分别为68.3%(282例)、54.7%(226例)、2.9%(12例)。所有病例中,中央区淋巴结转移率为57.9%(239例)。术后并发暂时性低钙血症38例(9.2%),并发暂时性声音嘶哑10例(2.4%),均在术后3~6月恢复正常。本研究中包膜侵犯为肉眼下侵及甲状腺被膜,合并桥本甲状腺炎的病例均经病理证实(表1)。
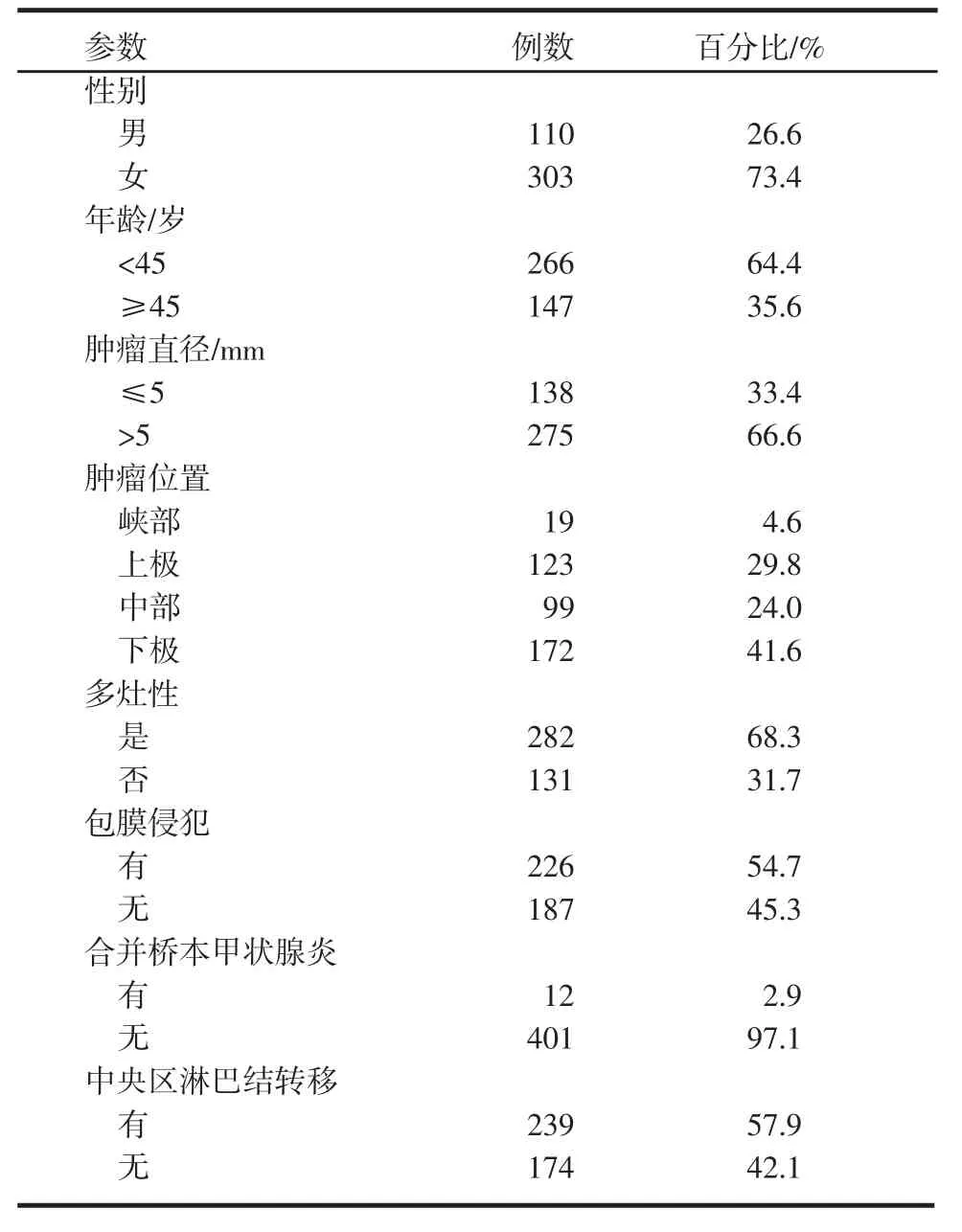
表1 413例PTMC患者临床病理特征Tab 1 Clinicopathological characteristics of 413 patients with papillary thyroid microcarcinoma
2.2中央区淋巴结转移危险因素413例PTMC中央区淋巴结转移与性别、年龄、肿瘤直径、肿瘤位置、多灶性、包膜侵犯等相关,单因素分析显示,男性、年龄<45岁、肿瘤直径>5 mm、肿瘤位于甲状腺下极、多灶性、包膜侵犯等是中央区淋巴结转移的危险因素,差异具有统计学意义(P<0.05);关于桥本甲状腺炎与淋巴结转移的关系,本研究发现当合并桥本甲状腺炎时,中央区淋巴结转移率较低,可见合并桥本甲状腺炎与中央区淋巴结转移呈负相关,但结果并无统计学意义(P=0.374),这可能与本组病例合并桥本甲状腺炎者数量较少有关(表2)。

表2 PTMC癌患者中央区淋巴结转移的单因素分析Tab 2 Univariate analyses of central compartment lymph node metastasis in patients with PTMC
为进一步验证这些影响因素的可靠性,将性别、年龄、肿瘤直径、肿瘤位置、多灶性、包膜侵犯等因素纳入Logistic回归模型分析,结果显示年龄<45岁、包膜侵犯是PTMC中央区淋巴结转移的独立危险因素,差异具有高度统计学意义(P<0.01)。而性别、肿瘤直径、肿瘤位置、多灶性等并无统计学意义(表3)。
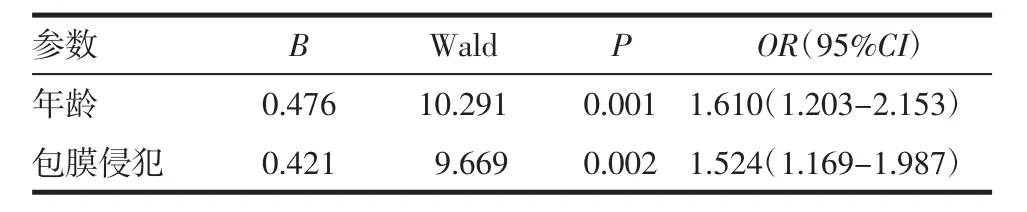
表3 PTMC中央区淋巴结转移的多因素Logistic回归分析Tab 3 Multivariate Logistic regression analysis of central compartment lymph node metastasis in PTMC
3 讨论
近年来由于高分辨率超声以及超声引导下细针穿刺技术的广泛应用,PTMC的检出率逐年增高[7]。一项在2014年发布的全球癌症报告指出,在新发现的甲状腺癌病例中有超过50%为PTMC[8]。尽管现在认为大多数PTMC病程进展缓慢、预后较好,但在确诊时仍有部分患者已发生中央区甚至侧颈区淋巴结转移。有研究显示,PTMC的中央区淋巴结转移率可达24%~64%[3-4],本研究显示中央区淋巴结转移率为57.9%,与以往文献报道一致。目前已知,颈部淋巴结转移是影响PTMC预后的最重要因素,但有报道指出颈部淋巴结转移对PTMC患者的死亡率并无影响[6]。因此,目前对于PTMC患者是否需要常规行中央区淋巴结清扫仍然争论不休。本研究回顾性分析413例PTMC患者临床病理资料,筛选出中央区淋巴结转移的危险因素。单因素分析显示,男性、年龄<45岁、肿瘤直径>5 mm、肿瘤位于甲状腺下极、多灶性、包膜侵犯等特征与中央区淋巴结转移具有相关性(P<0.05);多因素分析显示,年龄<45岁、包膜侵犯是PTMC中央区淋巴结转移的独立危险因素(P<0.01)。
在PTMC淋巴结转移相关因素的研究中,许多研究都注意到了男女性别组间淋巴结转移率的差别。有研究发现不仅男性较女性患者有明显升高的中央区淋巴结转移率,而且多因素分析显示男性是PTMC中央区淋巴结转移的独立危险因素[9]。但Park等[10]并未发现男性PTMC患者淋巴结转移率较女性有明显升高。本研究显示男性患者较女性患者易发生中央区淋巴结转移,差异具有统计学意义(P=0.007)。45岁的年龄界限,被广泛的用作评价预后的指标。Mao等[11]研究报道年龄<45岁是PTMC中央区淋巴结转移的独立危险因素。本研究多因素分析发现年龄<45岁组较≥45岁组更易发生中央区淋巴结转移,是中央区淋巴结转移的独立危险因素,差异具有统计学意义(P=0.001)。
肿瘤直径是颈部淋巴结转移相关因素研究中的一个重点。Xiang等[12]研究发现PTMC患者肿瘤直径>5 mm者较≤5 mm者更易发生颈部淋巴结转移。但又有研究[9]认为将7 mm作为节点更合适,且显示肿瘤直径≥7 mm者较<7 mm者,其中央区淋巴结转移率明显升高。本研究结果显示肿瘤直径>5 mm组较≤5 mm组更易发生中央区淋巴结转移,差异具有高度统计学意义(P<0.01)。关于肿瘤位置与淋巴结转移的关系目前仍无定论。Hunt等[13]研究发现结节位于甲状腺上极的患者较易出现侧颈淋巴结转移。Xiang等[12]认为当肿瘤位于甲状腺中部时,其中央区及侧颈区淋巴结转移的概率均增高。本研究发现当肿瘤位于甲状腺下极时,中央区淋巴结转移率较高,差异具有统计学意义(P<0.05)。
肿瘤多灶性是淋巴结转移研究中的另一个重点。在Zhou等[9]的研究中通过多因素分析发现肿瘤多灶性是PTMC患者发生中央区淋巴结转移的独立危险因素。Yang等[14]研究同样发现肿瘤多灶性是中央区淋巴结转移的重要影响因素。本研究同样显示PTMC多发病灶较单发病灶更易发生中央区淋巴结转移,差异具有高度统计学意义(P<0.001)。肿瘤侵犯甲状腺包膜或腺体外组织是另外一个可能与淋巴结转移相关的危险因素。So等[15]研究显示,肿瘤侵犯包膜的患者较未侵犯包膜者有更高的中央淋巴结转移率,差异具有统计学意义(P=0.001)。同样有研究结果发现,合并包膜侵犯的甲状腺癌的淋巴结转移率远高于无包膜侵犯的甲状腺癌,且伴有包膜侵犯者更容易合并多灶[16]。而后在Pisanu等[17]的研究中,通过多因素分析进一步表明包膜侵犯是PTMC患者淋巴结转移的独立危险因素。本研究多因素Logistic回归分析发现,出现包膜侵犯是PTMC中央区淋巴结转移的独立危险因素(P=0.002)。
慢性淋巴细胞性甲状腺炎又称桥本甲状腺炎。有关慢性淋巴性甲状腺炎的发病机制与PTC的联系目前仍有争议。以往研究[18]报道慢性淋巴细胞性甲状腺炎因为慢性淋巴细胞的浸润以及抗体的释放,对甲状腺癌的病程进展有一定的抑制作用,起到了预防性的保护作用,使甲状腺癌不易出现转移或复发的情况。本研究表明当合并桥本甲状腺炎时,中央区淋巴结转移率较低,但结果并无统计学意义,有待进一步研究。
目前对于PTMC患者中央区淋巴结的处理方式存在诸多争议。本研究发现年龄<45岁、包膜侵犯是PTMC中央区淋巴结转移的独立危险因素,建议对具备年龄<45岁、包膜侵犯等特征的PTMC患者行中央区淋巴结清扫。
参考文献:
[1]Leboulleux S,Tuttle R M,Pacini F,et al.Papillary thyroid microcarcinoma:time to shift from surgery to active surveillance[J].Lan Dia Endocrinol,2016,4(11):933
[2]Cramer J D,Fu P,Harth K C,et al.Surgeryon 1152-1153.Analysis of the rising incidence of thyroid cancer using the Surveillance,Epidemiology and End Results National cancer data registry[S],2010:1147
[3]Cho S Y,Lee T H,Ku Y H,et al.Central lymph node metastasis in papillary thyroid microcarcinoma can be stratified according to the number,the size of metastatic foci,and the presence of desmoplasia[J].Surgery,2015,157(1):111
[4]Zhao Q,Ming J,Liu C,et al.Multifocality and total tumor diameter predict central neck lymph node metastases in papillary thyroid microcarcinoma[J].Ann Surg Oncol,2013,20(3):746
[5]Lee J S Y,Soh E Y.Central lymph node metastasis is an important prognostic factor in patients with papillary thyroid microcarcinoma[J].J Korean Med Sci,2014,29(1):48
[6]Mazzaferri E L,Jhiang S M.Long-term impact of initial surgical and medical therapy on papillary and follicular thyroid cancer[J].Am J Med,1994,97(5):418
[7]于洋,高明.甲状腺微小乳头状癌外科治疗进展[J].中国肿瘤临床,2015,53(9):487
[8]苗蔚.第十五个世界癌症日到来及《世界癌症报告》发表[J].中华医学杂志,2014,94(12):888
[9]Zhou Y L,Gao E L,Zhang W,et al.Factors predictive of papillary thyroid micro-carcinoma with bilateral involvement and central lymph node metastasis:a retrospective study[J].World J Surg Oncol,2012,10:67
[10]Park J P,Roh J L,Lee J H,et al.Risk factors for central neck lymph node metastasis of clinically noninvasive,node-negative papillary thyroid microcarcinoma[J].Am J Surg,2014,208(3):412
[11]Mao L N,Wang P,Li Z Y,et al.Risk factor analysis for central nodal metastasisinpapillarythyroidcarcinoma[J].OncolLett,2015,9(1):103
[12]Xiang D,Xie L,Xu Y,et al.Papillary thyroid microcarcinomas located at the middle part of the middle third of the thyroid gland correlates with the presence of neck metastasis[J].Surgery,2015,157(3):526
[13]Hunt J P,Buchmann L O,Wang L,et al.An analysis of factors predicting lateral cervical nodal metastases in papillary carcinoma of the thyroid[J].Arch Otolaryngol Head Neck Surg,2011,137(11):1141
[14]Yang Y,Chen C,Chen Z,et al.Prediction of central compartment lymph node metastasis in papillary thyroid microcarcinoma[J].Clin Endocrinol(Oxf),2014,81(2):282
[15]So Y K,Son Y I,Hong S D,et al.Subclinical lymph node metastasis in papillary thyroid microcarcinoma:a study of 551 resections[J].Surgery,2010,148(3):526
[16]Kim W Y,Kim H Y,Son G S,et al.Clinicopathological,immunohistochemical factors and recurrence associated with extrathyroidal extension in papillary thyroid microcarcinoma[J].J Cancer Res Ther,2014,10(1):50
[17]Pisanu A,Saba A,Podda M,et al.Nodal metastasis and recurrence in papillary thyroid microcarcinoma[J].Endocrine,2015,48(2):575
[18]Kim E Y,Kim W G,Kim W B,et al.Coexistence of chronic lymphocytic thyroiditis is associated with lower recurrence rates in patients with papillary thyroid carcinoma[J].Clin Endocrinol(Oxf),2009,71(4):581

