老年股骨转子间骨折人工股骨头置换术的临床结局分析
吴斌,林明侠,沈宁江,符波,蔡文涛,龙彩雪
(海南省人民医院骨科,海南 海口 570100)
老年髋部骨折是老年骨质疏松症患者在低能量损伤或无明显外伤的条件下,经股骨颈部位或股骨大小转子部位的骨折,是引起老年人行走能力丧失甚至残疾,并易诱发伤前基础疾病急剧加重、继发髋部骨折急性并发症的常见创伤骨科疾病。老年股骨转子间骨折治疗策略已经在国内外形成了共识[1-2],保守治疗仅限于少数合并严重绝对禁忌证的患者。尽管在多专业协同合作模式下,老年股骨转子间骨折的麻醉方式、手术技巧及内植物系统不断优化,但具体何种术式是该骨折的最优术式尚无确切结论[3-5]。毋庸置疑,手术治疗老年股骨转子间骨折的主要目的即是恢复老年患者的独立活动功能。
由于股骨转子部位的血运丰富,发生不愈合、股骨头缺血性坏死的风险低,这是支持选择内固定术的理由。但随着老年患者预期寿命的延长,骨折延迟愈合、不愈合、内固定失效的病例逐渐发生,针对股骨转子间骨折的髋关节置换术也获得支持。因此,本研究随访了一批选择不同手术方式的老年股骨转子间骨折患者,随访患者术后功能康复及死亡率等临床结局,并探索了相关的影响因素。
1 资料与方法
本研究前瞻性随访了在2014年1月至2017年1月期间,因股骨转子间骨折于我院骨科住院治疗的老年患者。在明确患者骨折病情、基础疾病及骨折相关急性并发症的诊断后,向患者及家属告知骨折治疗的方案及必要性,取得书面手术知情同意后,按患者及家属的治疗意愿选择骨折内固定术或关节置换术。本研究患者样本的分组方法是根据患者及家属选择的手术方式,分为内固定组和关节置换术组。
1.1 诊断及纳入标准 a)股骨转子间骨折患者;b)年龄在60岁及以上的患者;c)知晓本研究方案所涉及的内容,并书面同意进入、完成研究方案的患者;d)知晓本研究所涉及的手术治疗方案,在骨折复位股骨近端防旋髓内钉(proximal femoral nail antirotation,PFNA)内固定手术方案或人工股骨头置换术中选择一项手术方式,并签署书面知情同意书。
1.2 排除标准 a)术前四肢肢体肌力减退的患者;b)存在严重凝血功能障碍的患者;c)存在严重感染风险的患者,如免疫缺陷等;d)存在严重心、呼吸、肝、肾功能障碍的患者;e)存在认知功能障碍的患者。
1.3 一般资料 符合本研究入组相关标准并同意进入研究方案的老年人群股骨转子间骨折患者累计163例,其中男性74例,女性89例;年龄60~98岁,平均年龄(78.20±10.71)岁。接受股骨转子间骨折复位PFNA内固定的患者累计76例,接受人工股骨头置换术的患者累计87例,两组间的性别、年龄以及按年龄分层的差异性经检验分析无统计学意义(P>0.05,见表1)。本研究入组的病例在住院手术治疗期间未发生患者死亡。

表1 两组一般资料比较
1.4 治疗方法
1.4.1 闭合复位PFNA内固定术 患者平卧于手术牵引床上,应用骨科手术牵引床辅助下闭合复位股骨转子间骨折。C型臂透视骨折复位满意后,在股骨大转子外侧作切口,在大转子合适位置插入导针,扩髓后置入主钉,外置瞄准架辅助定位下置入螺旋刀片、远端锁定钉及尾帽。逐层关闭切口并敷料包扎。
1.4.2 股骨矩替代型人工股骨头置换术 患者侧卧位,取髋关节后外侧切口,劈裂臀大肌,分离外旋肌群,切开关节囊显露骨折端。如小转子完整,可按照标准关节置换术截骨;如大转子分离,在小转子上缘垂直股骨干横向截骨,取出股骨头、清除髋臼内组织。保留臀中肌附着点,如果该止点部位骨折,则将臀中肌连同骨折块向外侧翻出并穿入钢丝,将股骨小转子复位,用钢丝紧贴环扎固定。调整前倾角,依次扩髓,人工股骨头杆插入髓腔。大转子复位,钢丝捆绑固定,取股骨头内松质骨植于转子缺损处。逐层关闭切口,敷料包扎切口。
1.5 其他治疗 在多临床专科协同合作模式下,术前尽快对患者存在的基础疾病及早期急性并发症进行干预,排除绝对手术禁忌证,入院后给予抗凝药物[6]及止痛药物。麻醉方式推荐选用腰硬联合麻醉,配合周围神经阻滞麻醉,必要时酌情选择全麻。手术前30 min给予1次注射用头孢呋辛钠预防感染。PFNA内固定患者术后扶助行器部分负重下地行走,人工股骨头置换术患者术后扶助行器可完全负重下地行走。
1.6 研究指标 本研究随访的指标包括:性别、年龄、手术等待时间、住院天数、住院期间输血量、住院期间血液分析所得最低血红蛋白量、住院期间最低血清白蛋白量。术后功能恢复情况的评分采用功能独立性评定量表(functional independence measure,FIM)[7]:a)完全独立计7分,即构成活动的作业均能在合理的时间内完成,不需修改和辅助设备;b)有条件的独立计6分,如下列一项或几项:活动中需要辅助设备、活动需要比正常长的时间或需要安全方面的考虑;c)依赖:监护和准备计5分,患者所需的帮助只限于备用、提示或劝告,帮助者和患者之间没有身体的接触或帮助者仅需要帮助准备必需用品,或帮助带上矫形器;少量身体接触的帮助计4分,患者所需的帮助只限于轻轻接触,自己能付出75%或以上的努力;中度身体接触的帮助计3分,患者需要中度的帮助,自己能付出50%~75%的努力;d)完全依赖:大量身体接触的帮助计2分,患者付出的努力小于50%,但大于25%;完全依赖计1分,患者付出的努力小于25%。
1.7 随访时间 在住院期间手术前收集本方案设计的相关指标。第一次观察时间点为出院前1天或出院当天,第2次随访观察时间定在手术后1年。随访的方式采用门诊或病房面对面访谈形式。
1.8 统计方法 本研究中的统计分析均运用SPSS 19.0软件实现,文中所涉及的定量变量比较采用t检验方法,定性变量比较采用χ2检验方法,相关性分析采用多元线性回归分析方法,各统计学检验均采用双侧并以P<0.05为差异具有统计学意义。
2 结 果
在手术后满1年的随访时间点上,共有50例(30.67%)已死亡,其中内固定组死亡28例,关节置换术组死亡22例。在整体死亡病例及按年龄分层的死亡病例分析中,内固定组与关节置换术组的组间差异无统计学意义(P>0.05,见表2)。
在FIM的功能评分方面,出院时的全体病例以及手术后满1年时的存活病例随访结果可见,接受关节置换术的患者总体FIM得分高于内固定组(P<0.05)。以年龄分层分析,出院时>90岁的患者FIM得分关节置换术组优于内固定组(P<0.05);术后满1年存活病例的随访结果可见<75岁的患者FIM得分关节置换术组高于内固定组(P<0.05)。因在手术后满1年时90岁以上老年骨折患者存活病例较少,因此不行该分层病例的组间比较(见表3)。
内固定组受伤至手术当日所需等待时间平均为(5.66±1.63)d,关节置换术组为平均(4.56±1.67)d;内固定组患者的平均住院天数为(13.51±2.85)d,关节置换术组患者平均住院天数为(15.22±3.08)d;伤后血液分析内固定组最低血红蛋白量平均(87.76±19.00)g/L,关节置换术组为(101.29±18.98g)/L;住院期间同型红细胞悬液的输血量内固定组为平均(2.92±1.89)U,关节置换术组为平均(1.93±1.33)U;住院期间最低血清白蛋白量内固定组为平均(30.48±2.55)g/L,关节置换术组为(29.26±2.09)g/L。根据以上数据基础,我们以出院时的FIM得分为因变量进行多元线性回归分析(见表4),患者出院时的独立功能与年龄、术前等待时间、输血量有关,其中年龄、术前等待时间、输血量是独立功能减退的危险因素。

表2 术后1年内死亡病例数组间比较(例)
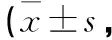
表3 出院时和术后1年的组间FIM比较分)

表4 出院时间点FIM结果的相关因素分析
3 讨 论
在人口预期寿命普遍延长的背景下,全球老龄人口总体数量增加,与此同时,发展中国家乃至发达国家的新生人口面临逐年降低的现实,总体人口老龄化已经成为不可否认、不易逆转的未来中长期人口发展模式。老年人群机体各项生理机能趋于减退、衰竭,在骨科方面,老年性骨质疏松、绝经后骨质疏松以及各种因素造成的继发性骨质疏松在老年人群十分常见[8],骨质疏松可直接引起老年人群发生各个部位的骨折,如胸椎和腰椎的脊柱压缩骨折、桡骨远端和肱骨近端的上肢骨折、股骨颈和股骨转子间的下肢骨折等。由于患病人群年龄的特殊性,老年股骨转子间骨折患者常合并高血压、糖尿病、心功能不全、慢性阻塞性肺疾病、慢性肾脏病、贫血、低蛋白血症等基础疾病,在骨折发生后由于伤侧肢体的疼痛、活动受限以及独立活动能力、生活习惯的急剧改变,易诱发下肢深静脉血栓形成、骨折部位深部出血、肺部感染、骨隆突处的皮肤压力性损伤、泌尿系感染以及原有各种基础疾病的迅速加重[9]。因此,老年人群股骨转子间骨折患者直接的临床结局特点是高致残率及高死亡率,其骨折后1年的死亡率为23%~34%[10]。
出于尽早恢复老年股骨转子间骨折的独立功能,同时避免老年髋部骨折相关急性并发症的发生及恶化加重,降低老年股骨转子间骨折患者的死亡率,改善该患病人群的远期预后临床结局的综合考虑,手术治疗成为国内外骨科医师处理老年股骨转子间骨折的共识方案[11-12]。股骨转子部位血运丰富、骨折愈合率高,是股骨转子间骨折内固定术支持者的一贯理由;然而老年人群普遍存在骨质疏松,其骨折愈合时间延迟,也存在不愈合的风险。此外,由于老年人下地负重行走对负重负荷控制的依从性差,加之老年医学支持治疗的持续发展,在老年人群股骨转子间骨折患者中发生骨折内固定装置失效、骨折术后复位丢失、骨折延迟愈合或不愈合的概率也随之逐渐增加,这使得人工股骨头置换在老年人群股骨转子间骨折治疗策略中也有拥护者[13-14]。
为此,在本研究方案中我们放弃了既往相关文献中所选用的髋关节功能评分方案,如Harris评分、Mayo评分等,因为这些评分标准只关注了单一关节的活动功能。我们采用能整体反映老年股骨转子间骨折患者日常生活独立功能的功能独立性评定量表(functional independence measure,FIM),在此我们关注的重点不单在对受伤侧髋关节功能的恢复情况,而是在集合了老年患者生活自理能力、认知功能及社交情况等多方面独立功能的整体恢复情况。我们的随访结果提示,在手术后满1年的随访时间点上,以死亡病例为观察指标,内固定手术与关节置换术的临床结局无论在总体样本上还是在按年龄组分层比较,组间差异无统计学意义,即手术方式的差异并不能改变手术后满1年的临床死亡结局。但相较PFNA内固定组患者,人工股骨头置换术有助于在早期及远期改善老年股骨转子间骨折患者的功能独立性。总体而言,在出院时间点及手术后满1年时间点上,接受人工股骨头置换术患者的FIM评分优于内固定组患者。在以年龄分层的比较中,90岁以下患者接受关节置换术后出院时独立功能优于内固定术患者,在手术后满1年时75岁以下关节置换术患者独立功能优于内固定术患者。在出院时的FIM得分相关因素分析中,年龄、术前等待时间、输血量与患者早期独立功能有关,其中年龄、术前等待时间、输血量是独立功能降低的危险相关因素。我们推测,年龄越高其基础合并疾病多、器官功能减退、肢体活动功能降低,最终导致FIM得分低;而术前等待时间提示了因基础疾病、骨折相关急性并发症的诊治所耗费的时间;输血量提示了贫血基础、骨折出血、手术出血的治疗情况,也影响了出院时患者独立功能的恢复。
本研究存在的不足之处在于患者分组方法是按照患者的手术意愿分组,而不是随机分组。目前老年股骨转子间骨折的最佳手术方式尚无确切结论,且关节置换术和内固定术所需假体或内固定装置材料费用有所差别,因而在保护患者知情同意权及自主权前提下,随机化分组必然带来严重的伦理缺陷。
综上所述,老年股骨转子间骨折人工股骨头置换术有助于更早恢复完全负重行走功能,因而在早期可获得更好的独立功能。选择关节置换术还是内固定术,在手术后满1年的总体死亡率比较差异无统计学意义。本研究建议对早期功能有更高需求或较年轻的老年股骨转子间骨折患者选用人工股骨头置换术,有助于恢复其早期及远期独立功能。

