糖尿病眼肌麻痹的相关危险因素分析
李何欢,郭美玲,殷育茜,吴 爽,姜霄晖
作者单位:(266000)中国山东省青岛市,青岛大学附属青岛市市立医院眼科
0 引言
随着经济的快速发展,人们生活方式的改变及老龄化进程的加速,我国糖尿病的患病率呈快速上升的趋势。糖尿病神经病变是糖尿病患者最常见的慢性并发症之一,患病率为10%~96%[1]。糖尿病眼肌麻痹是糖尿病神经病变的一种,其中以动眼神经麻痹最为常见,面神经麻痹、外展神经麻痹次之[1]。近年来糖尿病眼肌麻痹发生率亦呈上升趋势,给患者的工作和生活带来巨大困扰。目前国内外关于糖尿病眼肌麻痹的研究较少,且影响其发生的危险因素尚无明确定论。本研究通过回顾性分析 2008-06/2017-06于青岛市市立医院眼科确诊为糖尿病眼肌麻痹患者的临床资料,探讨糖尿病眼肌麻痹的发病特点及其危险因素,为其预防及诊断治疗提供新思路。
1 对象和方法
1.1 对象 收集2008-06/2017-06就诊于青岛市市立医院眼科的糖尿病眼肌麻痹患者120例120眼的临床资料,均为单眼发病,其中动眼神经麻痹患者66例66眼(Ⅲ组),外展神经麻痹患者41例41眼(Ⅵ组),复合神经麻痹患者13例13眼(Ⅲ+Ⅵ组),无滑车神经麻痹患者。纳入标准:(1)经内科诊断为2型糖尿病,符合1999年世界卫生组织(WHO)糖尿病诊断标准;(2)突然起病,以复视或/和上睑下垂为主要症状就诊,均由同一位眼科医生进行眼位、复视像、眼球运动等眼科检查,其中上睑下垂或/和眼球向内、向上、向下运动受限之一者为动眼神经麻痹;眼球外转受限为外展神经麻痹;上睑下垂或/和眼球向内、向上、向下运动受限之一者并合并有外转受限为复合神经麻痹,即动眼神经及外展神经同时受累。排除标准:(1)既往有眼部外伤史;(2)颅内肿瘤、动脉瘤、颅内感染者;(3)先天性病因或其它神经症状、多发性脑神经病变、甲状腺疾病、多发性硬化症或重症肌无力患者;(4)动眼神经麻痹瞳孔受累者;(5)共同性斜视患者。随机选取同期就诊于本院的无眼肌麻痹的2型糖尿病患者120例纳入对照组,排除由其它原因引发的高血糖患者、合并多器官严重功能障碍及严重心脏病与精神病患者。所有患者及家属均对本研究知情,并签署知情同意书。本研究已获我院伦理委员会批准。

表1 四组患者的一般资料情况
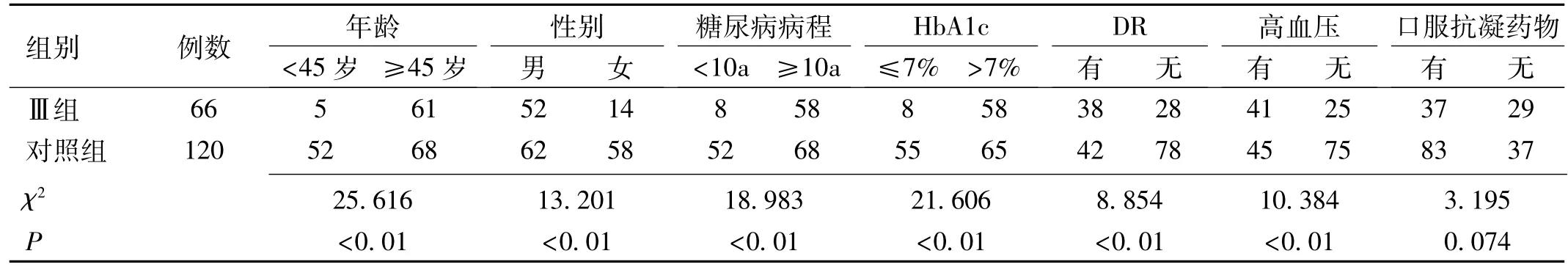
表2 动眼神经麻痹相关因素的单因素分析例

表3 外展神经麻痹相关因素的单因素分析例

表4 复合神经麻痹相关因素的单因素分析例
1.2 方法 收集患者的年龄、性别、糖尿病病程、糖化血红蛋白(HbA1c)、合并糖尿病视网膜病变(DR)等临床资料。所有患者就诊时均散瞳后进行间接眼底镜检查,并由同一位眼科专家诊断是否存在DR。
统计学分析:采用SPSS 24.0统计软件进行数据分析。符合正态分布的计量资料用均数±标准差(珋x±s)进行统计描述。计数资料采用率表示,组间比较采用卡方检验进行单因素分析。采用多因素Logistic回归分析法分析影响糖尿病眼肌麻痹发生的独立危险因素。P<0.05为差异具有统计学意义。
2 结果
2.1 四组患者的临床资料 四组患者的临床资料情况见表1。
2.2 糖尿病眼肌麻痹相关因素的单因素分析 单因素分析结果显示,年龄、性别、糖尿病病程、HbA1c水平、DR和高血压情况与糖尿病眼肌麻痹的发生相关,口服抗凝药物对糖尿病眼肌麻痹的发生无影响,见表2~4。
2.3 糖尿病眼肌麻痹相关因素的Logistic回归分析 以糖尿病眼肌麻痹为因变量,以单因素分析结果中有统计学意义的6个因素作为自变量,进行多因素Logistic回归分析,结果显示,年龄≥45岁,男性,糖尿病病程≥10a,合并DR,HbA1c>7%均为糖尿病眼肌麻痹发生的独立危险因素。动眼神经麻痹和外展神经麻痹最显著的危险因素为年龄≥45 岁(OR=8.507、9.533,均 P<0.01),复合神经麻痹最显著的危险因素为 HbA1c>7%(OR=15.683,P<0.05),见表 5~7。
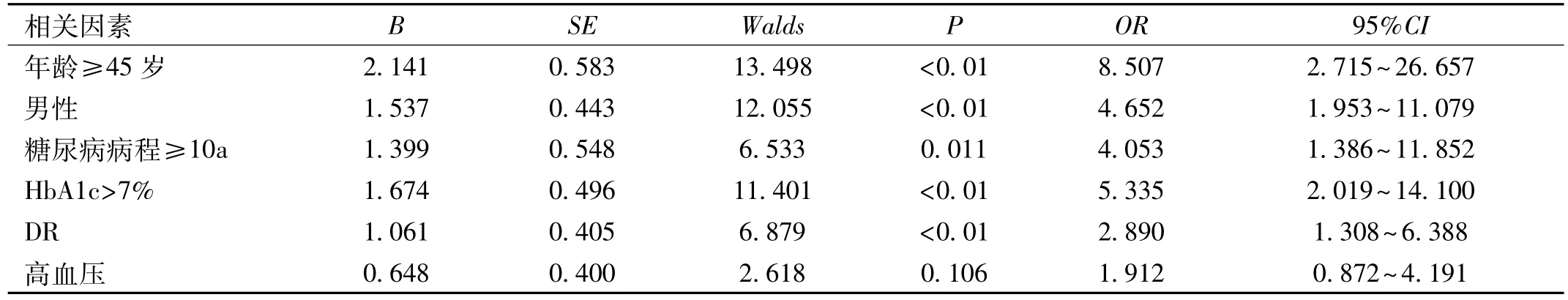
表5 动眼神经麻痹相关因素的Logistic回归分析

表6 外展神经麻痹相关因素的Logistic回归分析
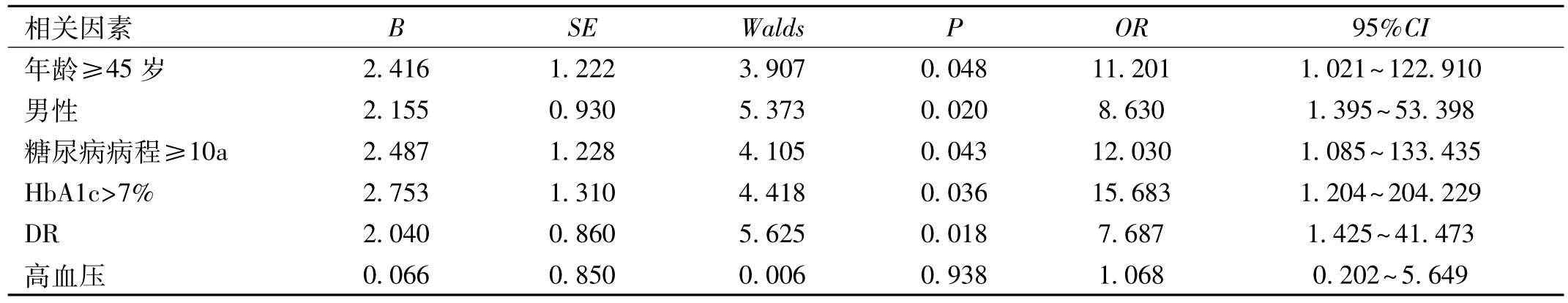
表7 复合神经麻痹相关因素的Logistic回归分析
3 讨论
糖尿病眼肌麻痹属于糖尿病神经病变中的局灶性单神经病变,据国外相关文献报道,其发病率为0.3%~0.97%[2-4]。虽然其在糖尿病患者中发生率较低,但Ostric'等[5]发现糖尿病患者发生眼肌麻痹的概率为非糖尿病患者的1.8倍,Watanabe等[3]发现糖尿病患者眼肌麻痹发生率为0.97%,非糖尿病患者发生率仅为0.13%,二者相差约 7.5 倍。Jacobson 等[6]和 Jung等[7]报道糖尿病是缺血性眼运动神经麻痹的独立危险因素。一旦发生糖尿病眼肌麻痹,会给患者的工作及生活带来极大的困扰和影响。关于糖尿病眼肌麻痹的发生机制目前尚不明确,多数学者认为其与持久高血糖引起的代谢异常及微血管损害相关,代谢障碍使营养神经的血管发生缺血、缺氧,从而导致神经受损,主要的发病机制包括微血管病变学说、代谢紊乱学说、神经营养因子作用减少等[8-9]。
本组患者中,糖尿病眼肌麻痹的发生以动眼神经麻痹居多(55.0%),其次是外展神经麻痹(34.2%)、复合神经麻痹(10.8%),未发现滑车神经麻痹患者。这与既往文献[2-3,10-12]报道结果基本一致。提示糖尿病眼肌麻痹以动眼神经麻痹最常见,分析其原因可能是由于动眼神经的供血侧枝循环不丰富,当发生动脉闭塞时,神经营养血管缺血、缺氧,从而导致动眼神经受损[9]。但也有文献报道,外展神经受累是最常见的,其次为动眼神经,认为其原因可能是外展神经在颅内走行较长,容易受到缺血性改变的影响[4-5,13-14]。上述研究均显示,滑车神经受累极其少见,但Al Kahtani等[4]在沙特阿拉伯进行的大样本队列研究显示滑车神经麻痹的发生率为2.9%。
本研究纳入的糖尿病眼肌麻痹患者平均年龄62.44±10.906岁,平均糖尿病病程17.43±5.778a,其中年龄≥45岁者111例(92.5%)。国外文献报道,糖尿病眼肌麻痹倾向于发生在40~50岁之后[11,15],同时在一项大样本队列研究中发现,年龄≥45岁是糖尿病眼肌麻痹发生的独立危险因素[4],Mohebbi等[16]亦报道高龄是糖尿病眼肌麻痹发生的危险因素。在我国进行的糖尿病神经病变调查发现,年龄>40岁可增加其患病率[1]。本研究发现,年龄是糖尿病眼肌麻痹发生的显著影响因素,尤其是单神经受累,年龄≥45岁显著增加糖尿病患者发生眼肌麻痹的概率。Ostric'等[5]研究发现,糖尿病眼肌麻痹患者的糖尿病病程显著长于糖尿病非眼肌麻痹患者,其平均病程约为12a。Watanabe 等[3]和 Boulton 等[17]也发现年龄大、糖尿病病程长的糖尿病患者更易发生眼肌麻痹。本研究结果显示,糖尿病病程≥10a是糖尿病眼肌麻痹发生的独立危险因素,这与 Al Kahtani等[4]和 Pop-Busui等[18]的研究结果一致。
本研究中,男性患者95例(79.2%),多因素Logistic回归分析结果显示,男性是糖尿病眼肌麻痹发生的一个独立危险因素。Al Kahtani等[4]研究发现,男性发生糖尿病眼肌麻痹的危险性显著增加。此外,多项研究均显示,在发生糖尿病眼肌麻痹的患者中男性多见[2,13,18-19]。
长期慢性高血糖被认为是造成糖尿病患者微血管病变的主要原因[20]。本研究发现,HbA1c>7%是糖尿病眼肌麻痹发生的独立危险因素,尤其在复合神经麻痹更显著。糖尿病患者体内糖代谢紊乱,葡萄糖在醛糖还原酶作用下转化为山梨醇和果糖,在神经组织内大量沉积,使细胞内渗透压增高,Schwann细胞水肿,神经节段性脱髓鞘及神经纤维变性[21];神经肌醇浓度的降低使Na-K-ATP酶的活性降低,导致轴突肿胀、轴突萎缩和神经纤维变性,从而引起颅神经病变及其所支配的肌肉麻痹。高血糖还能使神经轴突运输受损,导致神经传导速度减慢、神经Na-K-ATP 酶活性降低,髓纤维萎缩[22]。HbA1c是监测糖尿病患者血糖的一项指标,反应近3mo机体平均血糖水平[23],HbA1c水平高的患者更容易发生眼肌麻痹。Isomaa等[24]研究同样发现高HbA1c水平是糖尿病神经病变发生的独立危险因素,Jacobson等[6]研究亦发现糖尿病眼肌麻痹患者HbA1c水平显著高于糖尿病非眼肌麻痹患者,提示长期血糖控制差使糖尿病患者易发生缺血性眼肌麻痹。Perkins等[25]研究表明,短期内HbA1c水平的改变能够显著促进糖尿病神经病变的功能恢复,提示高HbA1c水平增加了糖尿病神经病变的危险性。
DR是糖尿病高度特异性的微血管并发症[1]。本研究发现,DR是糖尿病眼肌麻痹发生的独立危险因素之一。高血糖可导致机体发生生化紊乱,改变视网膜的血流动力学,造成DR,颅神经病变机制与此过程相近[26],故糖尿病眼肌麻痹的发生与DR的存在可能具有一定的相关性。Ostric'等[5]研究发现,合并 DR 的糖尿病患者发生眼肌麻痹的危险性是无 DR糖尿病患者的 3.5倍[5]。Al Kahtani等[4]研究表明,NPDR和 PDR均对糖尿病眼肌麻痹的发生有显著性意义,认为可能是因为这两种疾病均与糖尿病的微血管异常以及与其相关的共同患病因素有关。然而,Trigler等[27]发现发生眼肌麻痹的2型糖尿病患者并发DR的可能性低;Lajmi等[13]研究认为糖尿病眼肌麻痹的发生与DR无关,虽然颅神经麻痹和视网膜病变都是由微血管功能异常引起的,但在这两个病理过程中,特殊的病理生理机制可能是不同的。我们发现,在单神经受累中,存在DR的患者更易发生外展神经麻痹。
另外,我们发现糖尿病患者合并高血压与眼肌麻痹的发生相关,并且糖尿病患者合并高血压发生外展神经麻痹(OR=2.244)的可能性高于动眼神经麻痹(OR=1.912),但是合并高血压并不是眼肌麻痹发生的独立危险因素。Patel等[28]报道,高血压并没有显著增加发生眼肌麻痹的风险,然而,值得注意的是,高血压可能会加重糖尿病在缺血性神经麻痹中的作用,尤其是当糖尿病和高血压联合作用时,发生外展神经麻痹的风险增加了8倍。Kobashi等[29]也表示糖尿病患者尤其是合并高血压的患者发生眼肌麻痹的危险性增加,因为糖尿病主要影响较大动脉,而与糖尿病相关的缺血性病变主要是由高血压引起的动脉病变所致,高血压作为一个独立的因素并不与眼肌麻痹的发生密切相关,糖尿病合并高血压与眼肌麻痹的发病密切相关。另有研究发现,高血压明显促进了糖尿病在眼肌麻痹发生中的作用,尤其对外展神经的影响较大[2,4,13]。Pop-Busui等[18]研究也表明高血压与糖尿病周围神经病变的发生显著相关。分析可能是因为高血压患者发生了动脉血管病变,影响颅神经的血液供应和营养状况[30]。由于糖尿病及高血压均造成血管病变,二者在眼肌麻痹中的作用及关系仍有待进一步研究证实。
抗凝药物对脑卒中的防治已得到广泛认可,但关于其对糖尿病眼肌麻痹的作用研究较少。本研究中,59.2%的糖尿病眼肌麻痹患者服用抗凝药物,我们进行单因素分析发现口服抗凝药物并未影响眼肌麻痹的发生,这与既往研究[2,31]结果一致,提示抗凝药物可能对预防缺血性眼肌麻痹无效。
综上所述,本研究探讨了糖尿病眼肌麻痹的相关危险因素,结果显示糖尿病眼肌麻痹的发生与糖尿病患者的年龄、性别、糖尿病病程、是否合并DR及HbA1c水平相关,为临床医生进一步认识糖尿病眼肌麻痹提供参考,以期更好地预防和控制其发生。

