全脑灌注联合多时相CT血管成像预测大脑中动脉M1段闭塞卒中患者出血转化
李翔,刘欢,熊秋霞,刘兴华,杨染,曾文兵*
1.重庆三峡中心医院放射科,重庆 404000;2.通用电气药业有限公司,上海 201203;*通讯作者 曾文兵 422817593@qq.com
出血转化(hemorrhagic transformation,HT)是缺血性卒中的并发症之一,自发率为7%~29%[1]。缺血性卒中后使用溶栓、血管内治疗、抗栓等会增加HT的风险。HT 的发生可导致患者神经功能恢复不良,甚至死亡。血-脑屏障破坏、梗死后缺血损伤、侧支循环建立情况等与HT 相关[2-4]。CT 平扫、CT 灌注成像(CTP)和CT 血管成像(CTA)等一站式CT 检查可评估患者脑组织血流灌注、单时相侧支循环情况。随着CT 探测器宽度的提高,可实现全脑灌注扫描[5];并可重组出动脉峰值期、静脉峰值期及静脉晚期的多时相CTA 图像,从而更准确地评价侧支循环情况[6]。本研究拟探讨全脑灌注参数、多时相CTA、不同治疗方式与HT 的相关性。
1 资料与方法
1.1 研究对象 回顾性分析2017年8月—2019年6月重庆三峡中心医院收治的64 例缺血性卒中患者。纳入标准:①发病24 h 内行一站式CT 检查,CT 平扫排除颅内出血或占位,CTA 证实为大脑中动脉M1 段闭塞;②图像无严重伪影;③临床行静脉溶栓、血管内治疗或保守治疗后7 d 内复查CT。排除标准:①有严重心、肝、肾等功能不全;②有严重碘对比剂过敏史;③无后续CT 复查。复查CT 显示低密度梗死灶内出现点、片、团状高密度影者22 例纳入HT 组,无高密度影者42 例纳入非HT 组。
1.2 仪器与方法 采用GE Revolution CT 机。颅脑CT 平扫参数:管电压100 kV,管电流250 mA,层厚、层间距5 mm。CTP 及CTA 扫描方案:先行小剂量对比剂团注测出CTA 峰值时间,然后行CTP及CTA 扫描。采用高压注射器经肘静脉团注非离子型对比剂碘普罗胺(370 mgI/ml)50 ml,速度5 ml/s。分别扫描CTA 蒙片组、流入灌注组、CTA 组(达到预设峰值时间后)及流出灌注组,总扫描时间50 s。扫描参数:CTA 组(弓上至颅顶)管电压100 kV,管电流200~250 mA,矩阵512×512,螺距0.992,层厚、层间距5 mm;CTP 组(颅底至颅顶)管电压80 kV,管电流250 mA,矩阵512×512,层厚、层间距5 mm。
1.3 数据处理 灌注原始容积数据导入GE AW 4.7后处理工作站,选择健侧大脑中动脉作为输入动脉,上矢状窦为输出静脉,提取脑血容量(cerebral blood volume,CBV)、脑血流量(cerebral blood flow,CBF)、达峰时间(time to peak,TTP)、平均通过时间(mean transit time,MTT)、血流峰值时间(time to maximum,Tmax)和表面渗透性(permeability surface,PS)伪彩图。于Tmax 图上患侧最大层面手工勾画感兴趣区(ROI),并镜像至健侧,克隆至其他序列。计算各参数患侧与健侧比值,包括相对脑血容量(rCBV)、相对脑血流量(rCBF)、相对达峰时间(rTTP)、相对平均通过时间(rMTT)、相对血流峰值时间(rTmax)和相对表面渗透性(rPS)。2 名医师勾画ROI,取平均值。用CTP 容积数据根据时间-密度曲线获得动脉峰值、静脉峰值及静脉晚期厚层多时相CTA 图像。由2 名具有5年以上神经系统诊断经验的主治医师参照文献[6]对侧支循环进行评分,意见不一致时协商统一。
1.4 统计学方法 采用R 软件进行统计学分析。计量资料以表示,先行正态性检验,后行两独立样本t检验或Mann-WhitneyU检验。差异有统计学意义(P<0.05)的参数绘制受试者工作特征(ROC)曲线,并获得曲线下面积(AUC),评估各参数的敏感度与特异度。采用Spearman 秩相关分析各灌注参数与HT 的相关性。多时相CTA 评分、不同治疗方式与HT 的关系采用χ2检验。各灌注参数联合多时相CTA评分通过多因素Logistic 回归建模,建立组学标签Radscore,评估模型的效能。P<0.05 表示有统计学意义。
2 结果
2.1 出血组与未出血组灌注参数比较 出血组CBV小于未出血组,差异有统计学意义(P<0.05);出血组TTP、MTT、Tmax、PS、rTTP、rMTT、rPS 均大于未出血组,差异有统计学意义(P<0.05);两组CBF、rCBV、rCBF、rTmax 差异无统计学意义(P>0.05)。见表1。
2.2 出血组与未出血组多时相CTA 评分比较 64 例患者中,CTA 评分0~3 分28 例(侧支不良组),其中18 例(64.29%)发生HT(图1);CTA 评分4~5 分36 例(侧支良好组),其中4 例(11.11%)发生HT。侧支不良组患者HT 发生率高于侧支良好组,差异有统计学意义(χ2=26.058,P<0.05)。
2.3 灌注参数与多时相CTA 评分诊断效能分析 出血组与未出血组差异有统计学意义的参数包括CBV、TTP、MTT、Tmax、PS、rTTP、rMTT、rPS。其中PS对HT 的诊断效能良好,AUC 为0.881,敏感度为95.5%,特异度为78.6%(表2,图2)。灌注参数联合多时相CTA 评分可在一定程度上提高诊断效能(AUC=0.891,图2)。
2.4 灌注参数与HT 的相关性分析 PS、rPS 与HT呈正相关(r=0.628、0.516,P<0.001);TTP、MTT、Tmax 与HT 呈弱正相关(r=0.435、0.338、0.484,P<0.01);rTTP、rMTT 与HT 呈弱正相关(r=0.283、0.269,P<0.05);CBV 与HT 呈弱负相关(r=-0.271,P<0.05)。
表1 出血组与未出血组各参数值比较(±s)
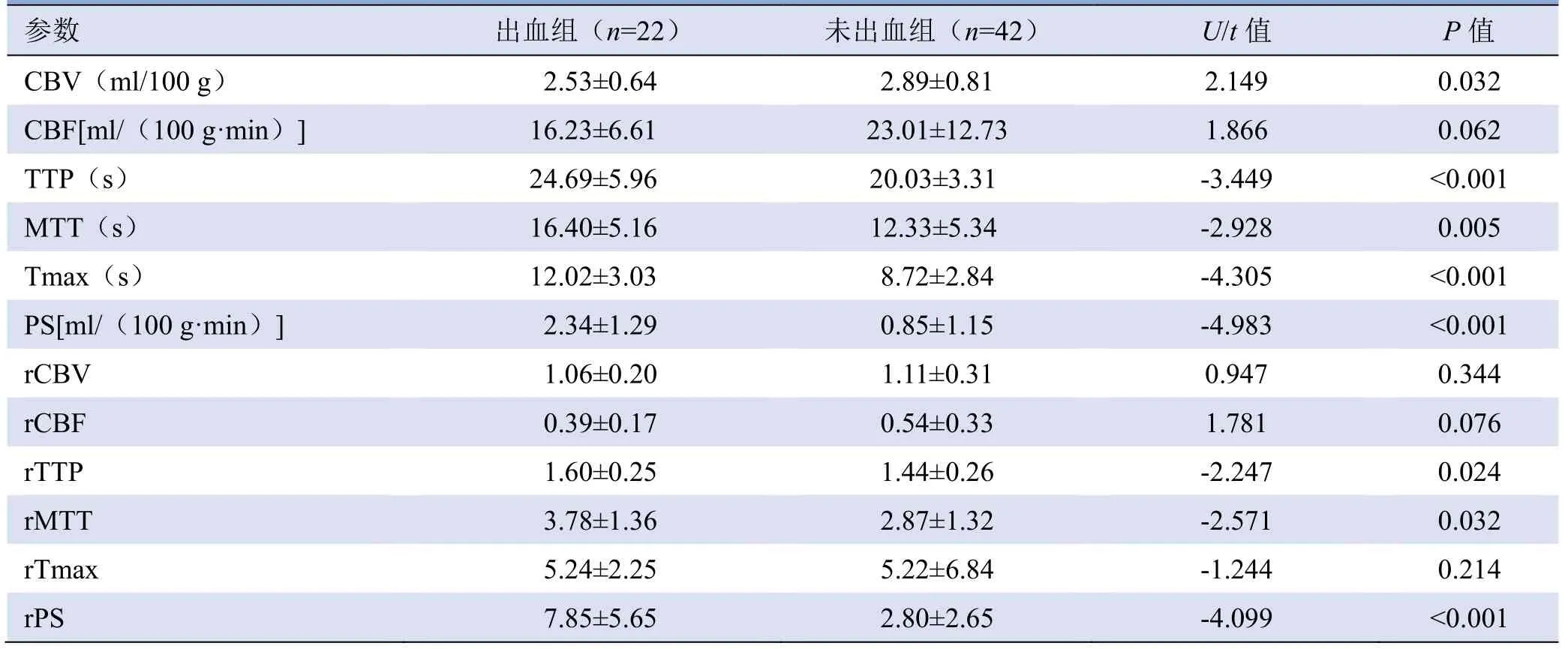
表1 出血组与未出血组各参数值比较(±s)
注:CBV 为脑血容量,CBF 为脑血流量,TTP 为达峰时间,MTT 为平均通过时间,Tmax 为血流峰值时间,PS 为表面渗透性,rCBV 为相对脑血容量,rCBF 为相对脑血流量,rTTP 为相对达峰时间,rMTT 为相对平均通过时间,rTmax 为相对血流峰值时间,rPS 为相对表面渗透性
参数出血组(n=22)未出血组(n=42)U/t 值P 值CBV(ml/100 g) 2.53±0.64 2.89±0.81 2.149 0.032 0.062 TTP(s) 24.69±5.96 20.03±3.31 -3.449 <0.001 CBF[ml/(100 g·min)]16.23±6.61 23.01±12.73 1.866 0.005 Tmax(s) 12.02±3.03 8.72±2.84 -4.305 <0.001 MTT(s)16.40±5.16 12.33±5.34-2.928<0.001 rCBV 1.06±0.20 1.11±0.31 0.947 0.344 PS[ml/(100 g·min)]2.34±1.29 0.85±1.15-4.983 0.076 rTTP 1.60±0.25 1.44±0.26 -2.247 0.024 rCBF 0.39±0.17 0.54±0.33 1.781 0.032 rTmax 5.24±2.25 5.22±6.84 -1.244 0.214 rMTT 3.78±1.36 2.87±1.32-2.571 rPS 7.85±5.65 2.80±2.65-4.099<0.001
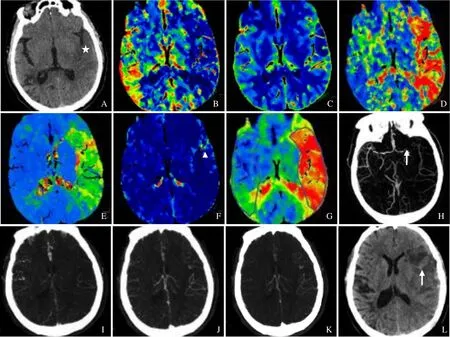
图1 男,53 岁,右侧肢体无力5 h。CT 平扫示左侧颞、岛叶密度减低(星号,A);左侧大脑半球CBF(B)、CBV(C)减低,MTT(D)、TTP(E)、PS(F,箭头)、Tmax(G,ROI)升高;左侧大脑中动脉M1 段闭塞(箭,H),多时相CTA 动脉峰值期(I)、静脉峰值期(J)、静脉晚期图像(K)提示左侧大脑半球血管显影延迟1 个时相,闭塞远端血管数量减少,侧支循环评为3 分;治疗后2 d 复查,左侧梗死区发生HT(箭,L)

表2 灌注参数与灌注参数+多时相CTA 评分的效能分析
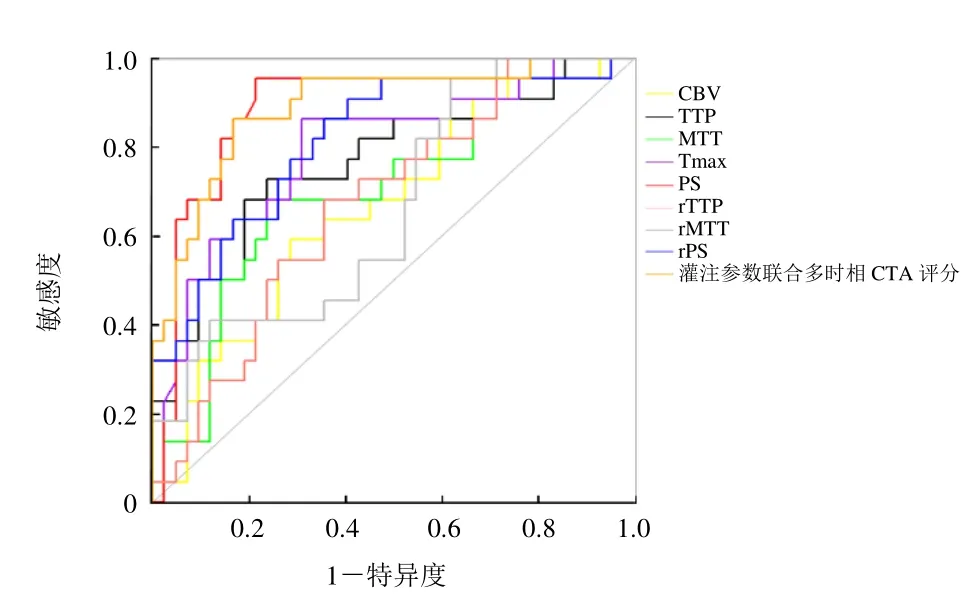
图2 各灌注参数及灌注参数联合多时相CTA 评分的ROC 曲线
2.5 3 种治疗方式HT 发生率比较 溶栓治疗组15 例中,9 例发生HT;血管内治疗组20 例中,7 例发生HT;保守治疗组29 例中,6 例发生HT。不同治疗方式的出血发生率差异有统计学意义(P<0.05)。
3 讨论
急性缺血性卒中发病率、致死率、致残率高,而HT 是其严重并发症之一。利用影像学检查快速评估HT 风险至关重要。在急性缺血性卒中早期神经细胞未发生不可逆的形态学改变时,CT 平扫一般无法发现缺血的直接征象,但此时脑血流灌注已发生改变,CTP 能区分局部脑组织的微循环病理生理状态。
PS 是CTP 中反映血管通透性的参数,可量化弥散进入细胞间隙的对比剂。血-脑屏障破坏程度与HT严重程度相关[7]。rPS 代表患侧与健侧PS 之比,比值越大,表明血-脑屏障破坏程度差别越大,红细胞更容易在患侧从扩大的细胞间隙渗出。本研究显示,当PS阈值为0.94 ml/(100g·min)时,预测HT 的敏感度为95.5%,特异度为78.6%;rPS 阈值为2.128 时,预测HT 的敏感度为86.4%,特异度为64.3%,均与HT 显著相关,与Li 等[8]的研究结果相接近,表明PS、rPS对预测HT 具有较高的价值。近年研究发现,CTP 中CBF、rCBF、CBV、rCBV 减低[9-11]及TTP、Tmax、MTT、rMTT 延长[12-14]与HT 相关。本研究中CBV 减低,TTP、rTTP、Tmax、MTT、rMTT 延长与HT 相关,但相关性均较弱。CBF、rCBF、rCBV 在出血组与未出血组间差异无统计学意义,可能与患者卒中发生时间、治疗方式、ROI 勾画范围等有关,因此以上参数在预测HT 时有一定的局限性,其价值有待进一步研究证实。
侧支循环是急性缺血性卒中预后有力的预测因素,侧支循环建立越差,HT 发生率越高[15];反之则越低[16-17]。传统的单时相CTA 仅提供动脉峰值期的结果,可能低估侧支循环的状态,多时相CTA 则能更全面地反映不同时相侧支循环的建立情况[6]。本研究中侧支不良组HT 发生率(64.29%)高于侧支良好组(11.11%),与前期研究结果相符[15-17],推测原因为颅内供血动脉发生严重狭窄或者闭塞时,血流可以通过丰富的侧支循环到达缺血区,实现对缺血组织的灌注代偿,使血管缺血性损伤程度降到最小,使低灌注可逆,表明侧支循环在预测HT 事件中的重要价值。本研究还发现,全脑灌注参数联合多时相CTA 评分与单一灌注参数相比能一定程度地提升预测HT 的效能,推测其原因为各灌注参数、侧支循环状态均与HT存在不同程度的相关性,且相互关联、制约,故将其进行联合用于评估HT 更为可靠。
此外,本研究中溶栓后HT 发生率为60%(9/15),高于文献报道的10%~48%[1]。血管内治疗后HT 发生率为35%(7/20),低于Hao 等[18]的多中心研究报道的49.5%,其原因可能主要与纳入病例较少有关。抗栓治疗后HT 发生率为20.69%(6/29),与文献报道的8%~22%一致[1]。不同的治疗方式下HT 发生率各不相同。除与前述发病机制有关外,还可能与手术时间、取栓次数等有关[19-20]。
本研究的局限性为样本量较少,使统计分析效能减低,有待进一步大样本研究。其次,未对纳入患者按HT 分型进行分组分析。
总之,PS、rPS 及侧支循环状态能有效预测HT,灌注参数联合侧支循环评分能提高预测HT 的效能,不同治疗方式影响HT 发生率。因此,治疗前评估缺血性卒中患者的血流灌注、侧支循环情况为预测HT提供了重要依据。

