域外高值医用耗材医保准入制度研究及我国启示
丁锦希 黄新锋 李伟 李佳明 任雨青 吴秋婷
摘 要 建立高值医用耗材医保准入制度,实行高值医用耗材目录管理,是我国高值医用耗材治理的重要环节。本文在梳理国内高值医用耗材医保准入现状的基础上,深入剖析了日本、法国等国家或地区高值医用耗材医保准入机制,重点从医保目录管理、支付标准制定、疾病诊断相关分组(DRG)付费衔接三个方面进行分析,旨在为我国构建高值医用耗材医保目录管理制度提供借鉴。
关键词 高值医用耗材 医保目录 医保支付标准 DRG付费
中图分类号:R199 文献标志码:C 文章编号:1006-1533(2021)01-0065-05
*基金项目:2020年江苏省医疗保险研究会项目“医保支付标准引导药品医用耗材价格市场形成机制研究”
Research on medical insurance access system of high-value medical consumables abroad and its enlightenment to China*
DING Jinxi**, HUANG Xinfeng, LI Wei, LI Jiaming, REN Yuqing, WU Qiuting(China Pharmaceutical University, Nanjing 211198, China)
ABSTRACT Establishing and improving the medical insurance access system for high-value medical consumables and implementing the management of high-value medical consumables catalogs are important links in the management of high-value medical consumables in China. Based on the review of the current status of medical insurance access for domestic high-value medical consumables, this article deeply analyzes the medical insurance access mechanism for high-value medical consumables in Japan, France and other countries or regions, focusing on medical insurance catalog management, payment standard formulation and disease diagnosis related groups (DRG) so as to provide a reference for China to build a medical insurance access system for high-value medical consumables.
KEy WORDS high-value medical consumables; medical insurance catalog; medical insurance payment standard; DRG payment
高值医用耗材是指直接作用于人体、对安全性有严格要求、临床使用量大、价格相对较高、群众费用负担重的医用耗材[1]。长期以来,国家层面对高值医用耗材的医保准入、评价、监督、管理尚未建立专门、统一的制度措施[2],主要以省、市为单位进行管理。各地对高值医用耗材的支付缺乏统一的支付目录和支付标准,多数省份主要采用排除法、费用分段支付、定额或限额支付等较为粗放的支付方式进行零散管理[3],导致高值医用耗材价格虚高、过度使用等问题日益严重。
2019年7月,国务院办公厅印发《治理高值医用耗材改革方案》(国办发〔2019〕37号)[1],明确指出国家要“建立高值医用耗材基本医保准入制度,实行高值医用耗材目录管理”。2020年3月,中共中央国务院发布《关于深化医疗保障制度改革的意见》(中发〔2020〕5号)[4],再次明确提出要“将临床价值高、经济性评价优良的医用耗材纳入医保支付范围”。同年6月,国家医保局发布《基本医疗保险医用耗材管理暂行办法(征求意见稿)》[5],明确了高值医用耗材医保目录管理的框架性规定,后续可能就具体实施方法陆续发布操作性方案。
基于此,本文将对日本、法国等域外国家或地区成熟经验进行研究,从“医保目录管理—支付标准制定—DRG付费衔接”三部分展开分析,以期为今后我国从国家层面建立统一的高值医用耗材医保目录管理制度提供参考借鉴。
1 医保目录管理
1.1 目录管理模式
高值医用耗材医保目录管理分为通用名模式和商品名模式。通用名模式主要按照产品名称管理,同通用名产品自动属于医保目录,代表国家有法国、德国等。商品名模式是指医保目录精确到产品生产厂家,代表国家有日本、韩国等(表1)。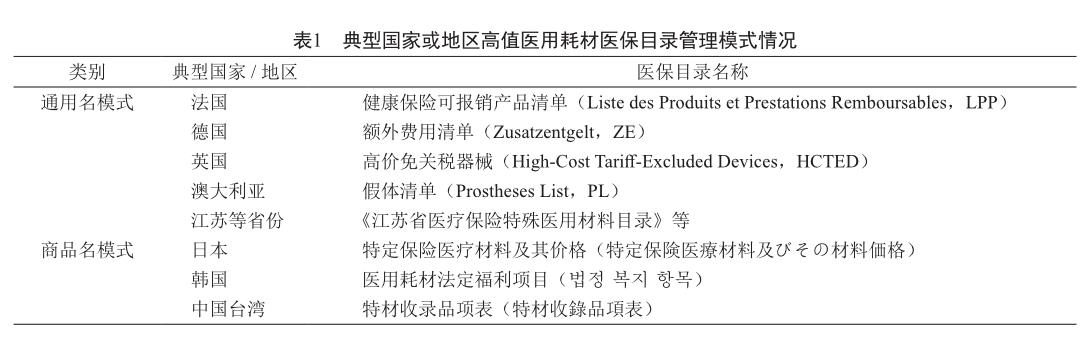
通用名模式下,大部分高值医用耗材可以按通用名直接准入医保目录,有利于医保部门操作和管理。商品名模式便于医疗机构和患者选用相应产品,有利于医保的精准支付和监管。
1.2 目录分类层级
科学合理的目录分类层级是高值医用耗材医保目录管理的前提和基础。2019年6月,国家医保局发布了《医保医用耗材分类与代码》[6],分为5个部分共20位,分别是“耗材标识码、分类码、通用名码、产品特征码、生产企业码”(图1),包括17个一级分类(学科、品类),176个二级分类(用途、品目),1 073个三级分类(部位、功能、品种),216個医保通用名和9 011个特征参数。
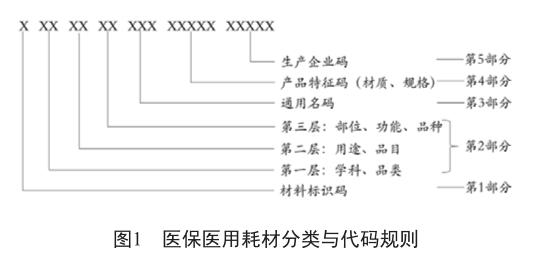
《基本医疗保险医用耗材管理暂行办法(征求意见稿)》明确提出“医保医用耗材目录在三级分类的基础上,视情况区分材质、规格”,但尚未明确目录分类层级的“粗细”。
现以冠状动脉支架分级为例(图2),分析管理分级粗细之优劣之处:
一级分类根据支架所属的学科、品类列为血管介入治疗类材料,二级分类根据耗材用途及品目纳入冠脉介入治疗材料,三级分类根据耗材的功能和用途,分为裸金属支架(一代)、药物洗脱支架(二代)和生物可降解药物洗脱支架(三代),第四部分根据耗材材质进一步细化,分为钴合金、不锈钢、铂铬合金等,第五部分可以根据支架最明显的两个特征—涂层性质/所载药物类别,分为“无涂层、永久性涂层、可降解涂层/紫杉醇、雷帕霉素及其衍生物、其他”等。
若采用“粗分类”,即仅到三级分类,不区分产品的材质特征,可以保障同目录分类下的冠脉支架充分竞争,通过统一制定支付标准有效控制价格。但由于分级较粗,并未充分考量不同冠脉支架因材质、特征参数不同而产生的内在质量及临床疗效差异性,导致同一分类下,各冠脉支架质量良莠不齐,可能形成“质价倒挂”,造成“劣币驱良币”的现象。
若采用“细分类”,即分类到第四或第五级,可充分考量不同材质、特征参数带来的质量差异性,保证同一分类下各冠脉支架的同质性与临床可替代性,但容易产生独家品种,大大降低了同分类下产品的竞争效应,不利于控制价格,制定合理的支付标准,且由于分类数量过多,将极大地增加医保部门的医保准入和管理工作量。
2 支付标准制定
医保支付标准本质上是为医保目录内医用耗材消费设定补偿标准,通过与耗材采购等相关政策的衔接配合,对医用耗材发挥价格调控和市场导向双重作用。根据国际经验,域外国家及地区针对医保目录内创新程度高、临床价值显著的产品通常采用两种方式制定医保支付标准。①谈判定价。该方式为国际主流模式,首先由相关部门对产品的临床疗效、成本效益和预算影响进行卫生技术评估(HTA),而后医保部门根据评估结果决定是否予以医保准入,最后参考企业报价、HTA评估报告等与生产企业就医保支付标准进行谈判协商。②市场定价。部分产品准入医保时无需进行医保谈判,而是参考市场实际销售量价数据,通过市场量价加权制定支付标准。
2.1 谈判定价方式
大多数国家及地区为控制医保基金的使用,对临床疗效好、创新性强但价格昂贵的高值医用耗材在综合HTA评估的基础上采用谈判准入方式,确定准入医保目录后再由医保方和生产企业谈判协商制定支付标准。
例如,在韩国,首先由韩国医疗器械专家评估委员会(MDEEC)负责本国医用耗材医保准入的卫生技术评估工作。针对一般高值医用耗材和创新高值医用耗材设置不同的评估指标VAS 1标准(Value Appraisal Standard 1)和VAS 2标准(Value Appraisal Standard 2)(表2)[7]。VAS 1标准主要适用于功能相似的一般产品,侧重于临床价值评估;VAS 2标准分为临床效果分析、成本效益分析和生存质量分析,适用于重大创新产品。
专家委员会将根据VAS 2标准对高值创新耗材进行打分,其评估内容包括临床效果(共15分)、成本效益(共15分)和生活质量(共10分)三类,每个类别分为无改善(Ⅰ)、轻微改善(Ⅱ)、中等改善(Ⅲ)、相当改善(Ⅳ)、重大改善(Ⅴ)五个等级(表3)。
而后,评估耗材将按照累计总分判断是否准入医保目录同时获得相应的溢价比例。最后,评估机构组织根据得分情况与生产企业进行支付标准协商谈判,最终的支付标准为同类产品的最高限价和VAS 2 赋予的溢价之和。
2.2 市场定价方式
另外有部分国家或地区对创新高值耗材并不采用谈判定价方式,而是收集市场数据进行加权平均得到支付标准。例如我国台湾地区,在确定创新高值医用耗材的支付标准时将以公立医院、医学中心(含准医学中心)或两者合并采购价格的中位数除以收载时最近四季结算之医院总额部门浮动点值的平均值、各层级医疗院所收取自费价格之中位数等数据为参考(表4)。
谈判定价方式通过运用HTA方法,对高值医用耗材的安全性、有效性和经济性等方面进行评估,可以确保医保支付标准制定的科学性和合理性,但由于谈判定价工作量较大、周期较长,主要适用于临床疗效好、创新性强但价格昂贵的高值医用耗材。市场定价方式依托市场数据发现市场真实价格,从而引导价格合理形成,主要适用于已在医保目录需要调整的高值医用耗材。
3 DRG付费衔接
疾病诊断相关分组(DRG)付费是指综合考虑患者的疾病严重程度、治疗复杂程度与医疗资源消耗程度,结合年龄、并发症等个体因素,将相似病例分至同一病组,在科学测算医疗总费用的基础上为每个DRG组制定合理的付费标准,进而预付医疗费用的一种医保支付方式,主要适用于急性期住院患者的医保报销。
DRG付费最早起源于美国[8],因其能够有效控制医疗费用的过速增长,提高医疗机构的服务效率和质量,故目前在美国、德国、澳大利亚等国家广泛使用。我国DRG付费制度也在积极推进中。2019年,国家医保局确定了北京、天津等30个城市作为DRG付费国家试点地区,并发布《国家医疗保障疾病诊断相关分组(CHSDRG)分组与付费技术规范》[9],明確了DRG分组方案和结算方式。
由于高值医用耗材多为人体侵入性产品,故需临床医师在患者住院过程中操作使用。因此,在我国积极推进DRG付费的趋势下,我国医保目录内的高值医用耗材是按照DRG付费打包支付,还是按照医保支付标准进行单独报销?
笔者研究发现,从国际通行做法来看,高值医用耗材以DRG打包支付为主,而部分新上市、用量不确定、对DRG分组和付费标准影响较大的高值医用耗材则按照支付标准报销。
3.1 按DRG打包支付
DRG属于“预付制”医保支付方式,本质是建立“结余己留,超额自负”的激励机制,即患者实际花费医疗费用低于DRG定额标准,结余差额归医疗机构所有,实际医疗费用高于DRG定额标准,超出费用由医疗机构自行承担。因此,在DRG付费下,高值医用耗材从原先的利润来源转变为医疗成本,从而有效约束其临床使用行为,控制医保基金支出。
基于此,从域内外实施经验来看,推行DRG付费后大多数高值医用耗材通过其所在DRG组进行打包支付。例如,德国2020版DRG分组及付费标准中,主动脉、胸主动脉支架植入术组(编码F51B)的打包支付范围就包括了动脉支架的费用。
3.2 按支付标准报销
DRG付费和医保目录共存时,少数高值医用耗材按支付标准报销,主要有两种情况:
其一,对于新上市的创新高值医用耗材,由于价格高昂且临床尚未普及,现有数据难以将其科学纳入DRG组并制定合理的定额标准,需要通过医保支付标准进行临时性支付,待数据完善后再纳入DRG组打包支付。此类临时性支付政策包括美国新技术附加付款NTAP(New Technology Add-on Payment),以及德国的创新诊断与治疗程序NUB(Neue Untersuchungs und Behandlungsverfahren)等。
其二,一些高值医用耗材在临床使用中实际使用数量不确定,加之费用高昂,采用DRG打包支付会导致所在DRG组的付费标准难以确定,因此需要通过支付标准方式,在DRG打包支付基础上进行额外支付。以德国为例,德国将大部分高值医用耗材纳入DRG付费范围,而部分对DRG组付费标准测算影响大的高值医用耗材则通过“额外费用(ZE)”目录单独报销。例如针对头颈部血管栓塞DRG组使用的金属线圈,由于数量不同对治疗成本的影响较大,因此德国医保部门将金属线圈通过ZE目录按支付标准进行报销(表5)。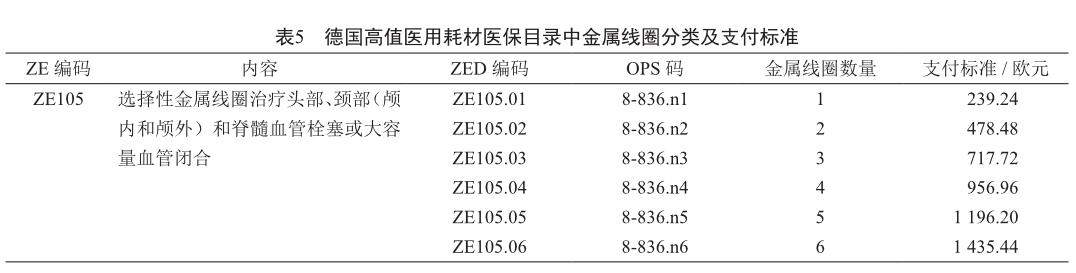
4 我国启示和建议
4.1 构建通用名目录,科学制定分类层级
考虑到高值医用耗材医保目录管理的实际操作性,我国可先按通用名模式管理,相同通用名产品可以直接准入,大大简化准入流程。同时,为保证目录分类层级的科学性和合理性,建议以医保医用耗材分类与代码为基础,综合考虑材质、规格对质量的影响、组内竞争情况、政府管理能力等因素,完善高值医用耗材医保目录分类工作,既能精细区分耗材技术和质量水平,也能保障组内充分竞争。
4.2 分类制定医保支付标准,实行价格谈判
从我国现状来看,与药品医保管理不同,我国高值耗材在国家层面暂无医保目录,而地方层面已然将多数高值耗材纳入医保报销范围,所以对于已在各地报销范围内的高值耗材与未来新上市的创新高值耗材应分类制定医保支付标准。
对于各地已报销的高值耗材,由于数量较多,且规格型号繁杂,不建议进行准入谈判制定支付标准,而是交由地方采用集中采购或收集市场数据等方式,根据市场规律制定支付标准;对于未来新上市的创新高值耗材,由于创新程度较高且价格高昂,相关部门可借鉴医保药品谈判准入经验,制定统一的证据材料模板,要求耗材生产企业在准入过程中提交相关价格、市场用量、卫生经济学评估等材料,适时开展医保准入价格谈判,合理制定医保支付标准,并建立动态调整机制。
4.3 加强与DRG付费衔接,完善医保报销方式
DRG付费制度通过“结余留用、合理超支分担”的激励机制,可以规范临床医师对高值医用耗材的使用,促使医院主动控制高值医用耗材费用。因此,医保目录内大部分高值医用耗材可以通过DRG打包付费。对于少数新上市、价格昂贵且用量不确定的高值医用耗材,为减少对DRG分组的影响,可以通过医保目录进行单独支付,待产品临床疗效相对稳定、价格大幅下降后再纳入DRG付费范围。
参考文献
[1] 国务院办公厅. 关于印发治理高值医用耗材改革方案的通知(国办发〔2019〕37号)[EB/OL]. ( 2019-07-19)[2020-05-12].http://www.gov.cn/zhengce/content/2019-07/31/ content_ 5417518.htm? tdsourcetag= s_ pcqq_ aiomsg.
[2] 陶阳红. 江苏省贵重医用耗材医疗保险管理研究[D]. 无锡: 东南大学, 2015.
[3] 傅鸿鹏, 胡宗铃. 高值医用耗材的政策框架和管理体系[J]. 卫生经济研究, 2019, 36( 7) : 3-5.
[4] 中共中央, 国务院. 关于深化医疗保障制度改革的意见(中发〔2020〕5号)[EB/OL]. ( 2020-02-25) [2020-05-12]. http://www.gov.cn/zhengce/2020-03/05/content_ 5487407. htm.
[5] 国家医疗保障局. 《基本医疗保险医用耗材管理暂行办法(征求意见稿)》[EB/OL]. ( 2020-06-08) [2020-05-12]. http:// www.nhsa.gov.cn/art/2020/6/8/art_ 48_ 3224.html.
[6] 国家医疗保障局 关于印发医疗保障标准化工作指导意见的通知(医保发〔2019〕39号)[EB/OL]. ( 2019-06-27) [2020-05-12]. http://www.nhsa.gov.cn/art/2019/6/27/ art_ 47_ 1430.html.
[7] Lee SS, Salole E. Medical device reimbursement coverage and pricing rules in Korea: current practice and issues with access to innovation[J]. Value Health, 2014, 17( 4) : 476-481.
[8] 姚奕婷, 翁一冰, 鄧婕, 等. DRG发展与应用回顾及付费标准研究综述[J]. 中国卫生经济, 2018, 37( 1) : 24-27.
[9] 国家医疗保障局办公室. 关于印发疾病诊断相关分组(DRG)付费国家试点技术规范和分组方案的通知(医保办发〔2019〕36号)[EB/OL]. ( 2019-10-16) [2020-05-12]. http://www.nhsa.gov.cn/art/2019/10/24/art_ 37_ 1878.html.

