胎儿侧脑室增宽的危险因素及对新生儿早期神经发育的影响
宋筱,汪雪雁,何丹,聂晶,席娜,杨菲,冷竹,孙玲玲,赵婧
(四川省妇幼保健院,1.医学遗传与产前诊断科;2.儿童保健科;3.超声科,四川 成都 610000)
侧脑室增宽是最常见的胎儿脑室增宽类型,当胎儿侧脑室宽度超过10 mm时为侧脑室增宽,侧脑室增宽可以影响胎儿或新生儿神经发育及预后。因此,测量侧脑室宽度是产前超声诊断的常规项目,也是评估胎儿神经系统功能的重要指标之一[1]。侧脑室增宽胎儿的临床转归和神经发育预后是临床关注的热点,目前国内外对侧脑室增宽胎儿的研究主要集中在患儿预后观察,以小样本量、回顾性研究为主。对于胎儿侧脑室增宽,临床医师在病案实例中咨询困难,部分孕妇甚至选择了不必要的引产[2]。本研究通过对500例侧脑室增宽胎儿进行前瞻性研究,探讨侧脑室增宽胎儿的母婴相关危险因素,及其对出生后神经发育的影响。
1 资料与方法
1.1 一般资料
收集2018年1月至2019年12月四川省妇幼保健院经超声产前诊断为侧脑室增宽和/或颅内结构异常的胎儿,进一步行胎儿颅内磁共振检查,确定为侧脑室增宽胎儿500例。病例纳入标准:中孕期产前诊断彩超提示有侧脑室增宽的单胎胎儿[3],获取孕妇知情同意后加入互联网患者管理平台,进行微信随访调查。根据胎儿侧脑室增宽程度[4]分为轻度组1~1.2 cm,320例;中度组1.2~1.5 cm,118例;重度组≥1.5 cm,62例。孕妇平均年龄(26.48±9.31)岁;胎儿神经系统结构检查时间为孕周22~40周,平均(30.57±6.89)周;院内孕妇276例,院外转诊孕妇324例。排除病例:孕妇因侧脑室增宽或者其他原因咨询医生后选择终止妊娠者,退出本次调查。本研究经医院伦理委员会审核批准。
1.2 方法和指标
采用前瞻性调查研究方法,对参与研究的专职分诊护士进行培训。指导孕妇完成调查内容,包括孕期首次检测发现侧脑室增宽的孕周、侧脑室增宽程度、是否伴有颅内其他结构异常、孕妇TORCH病毒血清学检查、介入性产前诊断结果等检查;观察随孕周增长侧脑室宽度的发展情况和合并其他结构异常情况;评估新生儿神经系统发育异常结局;出生后1个月内,应用新生儿神经行为测定(NBNA)评分法评估新生儿神经系统发育[5];产后6个月应用Gesell 评估法新生儿早期神经发育水平:总分0~90分,分为轻度智力障碍(55~75分)、中度(40~54分)、重度智力障碍(25~39分)[6]。
1.3 统计学分析
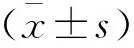
2 结果
2.1 各组母婴相关危险因素结果比较
重度组颅内结构异常、TORCH病毒发生率均高于中度组和轻度组,且中度组高于轻度组,差异具有统计学意义(P<0.05)。重度组出现染色体异常1例。见表1。
2.2 各组侧脑室宽度变化、生产方式、侧脑室增宽类型结果比较
重度组侧脑室宽度进展、引产、非孤立型侧脑室增宽发生率均高于重度组和轻度组,且中度组高于轻度组,差异具有统计学意义(P<0.05)。见表2。
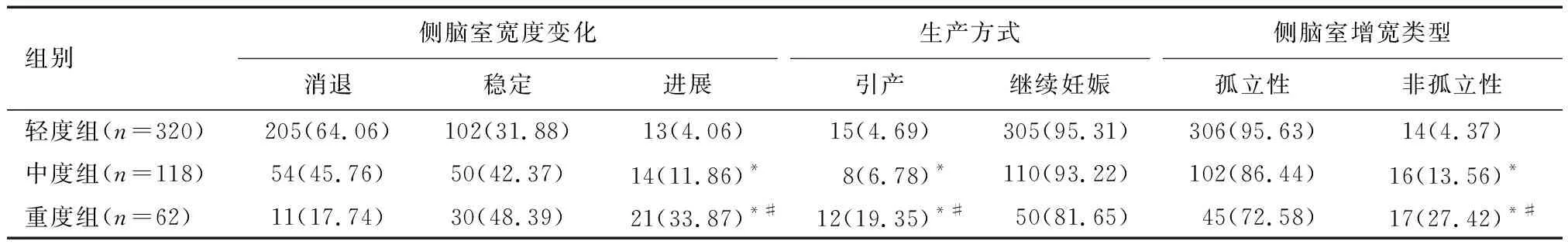
表2 各组侧脑室宽度变化、生产方式、侧脑室增宽类型结果比较[n(%)]
2.3 各组胎儿或新生儿发育异常结果比较
重度组胎儿或新生儿发育异常发生率均高于中度组和轻度组,且中度组高于轻度组,差异具有统计学意义(P<0.05)。见表3。
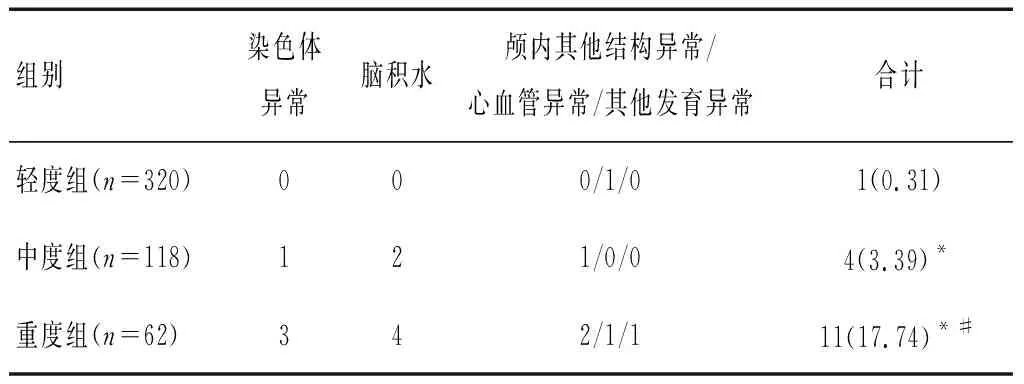
表3 各组胎儿或新生儿发育异常结果比较[n(%)]
2.4 各组新生儿神经发育异常、NBNA评分及6个月Gesell评分结果比较
重度组新生儿发育异常发生率高于中度组和轻度组,且中度组高于轻度组,差异有统计学意义(P<0.05);重度组新生儿NBNA评分和6个月Gesell评分均低于中度组和轻度组,且中度组低于轻度组,差异具有统计学意义(P<0.05)。见表4。
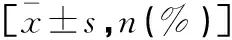
表4 各组新生儿神经发育异常、NBNA评分及6个月 Gesell评分结果比较
3 讨论
侧脑室是脑室系统的重要组成部分之一,脑室系统中的脑脊液循环通路任何环节出现异常,使脑脊液过多地积聚于脑室系统内,均可造成侧脑室形态的变化,以侧脑室增宽最为常见。一般胎龄>28周的胎儿,胎儿神经元和神经胶质细胞的快速增殖及脑实质逐渐变大增加,侧脑室发育基本稳定,大约在6~8 mm(<10 mm)[7]。有研究[8-9]显示,较多胎儿存在着轻度脑室增宽的情形,大多数轻度脑室扩张是偶然的和良性的,常无临床意义,但少部分侧脑室增宽为胎儿发育过程中受到遗传、环境因素诱导是胎儿神经疾病早期的重要征象。
引起侧脑室增宽的病因众多,本研究显示,重度组颅内结构异常、TORCH病毒、染色体异常、宫内感染发生率均高于中度组、轻度组。TORCH病毒感染包括弓形虫、风疹病毒、巨细胞病毒,可增加侧脑室增宽的风险;妊娠期巨细胞病毒感染是侧脑室增宽的危险因素之一;染色体异常尤其L1CAM基因变异是导致胎儿侧脑室增宽和脑发育异常的危险因素。而重度侧脑室增宽也提示胎儿染色体异常增加的可能性,以21三体等非整倍体的发生风险为主。若妊娠期发现侧脑室增宽应密切随访观察其增宽变化及有无其它脑室的异常改变,轻度和中度随着妊娠时间的延长,侧脑室宽度可出现逐渐缩小,甚至消退。重度侧脑室增宽在随着妊娠周数的增加,增加了胎儿不同程度神经系统发育缺陷等预后不良风险,临床措施多选择适时及恰当的终止妊娠,使产妇选择引产的可能性增加。轻度孤立性侧脑室增宽一般是正常的生理变化,非孤立型侧脑室增宽胎儿合并染色体异常、病毒感染等其他异常症状,在重症侧脑室增宽者中发生率更高,显著影响孕妇及家属继续妊娠的意愿[10-12]。非孤立性侧脑室增宽也有导致颅内其他结构异常、心血管异常情况的发生。胎儿侧脑室增宽程度与预后密切相关,重度侧脑室增宽常伴有严重的神经系统外的结构发育异常,如心血管异常、肺发育不良、脑积水、脑膨出、DWM、ACC等颅内结构异常[13]。ACC是最常见的脑缺陷,重度侧脑室增宽增加了伴发ACC发生的可能性。DWM 是指涉及小脑和后颅窝的畸形复合体,胎儿侧脑室增宽 增加了DWM 发生概率。重度胎儿侧脑室增宽导致脑脊液回流受阻,脑积水的发生率增加,颅内压力增加进一步引起脑室病理性增宽。胎儿侧脑室增宽也引起侧脑室代偿性扩张,影响大脑皮质发育,导致神经系统发育异常,并影响新生儿远期神经系统发育[14-15]。本研究显示,轻度组、中度组和重度组胎儿或新生儿发育异常发生率和神经发育异常发生率均显著升高。提示要密切关注侧脑室增宽胎儿,加强产前超声检查,减少其不良临床预后。
综上所述,如果产前胎儿发生脑室扩张,孕妇需要到有产前诊断能力的医疗中心进行超声诊断和咨询,应告知关于侧脑室增宽的多样性情况,包括进展成脑积水、消退、稳定等,影响预后的主要是其是否伴有其他颅内结构异常、病毒感染、染色体异常等。侧脑室严重增宽胎儿更易发展为进展型增宽,导致孕妇引产率增加,并且胎儿或新生儿发育异常及神经发育异常发生率显著增加。因此,应加强产前诊断的预测和评估,完善相关检查,才能为产前临床咨询提供可靠信息和有力依据,降低出生缺陷率。

