术前MRI影像组学列线图对乳腺癌腋窝淋巴结转移的预测价值
朱永琪,纪华,朱彦芳,吕静,刘云
乳腺癌居女性恶性肿瘤发病率首位,每年约3%~10%的新发乳腺癌患者确诊时即伴发远处转移[1-2],这是导致乳腺癌患者死亡的首要原因,其中腋窝淋巴结(axillary lymph node,ALN)是最常见的转移途径[3]。在临床工作中,常规影像学检查主要通过形态学来评估ALN是否发生转移,存在敏感度低等缺点[4]。前哨淋巴结活检是诊断腋窝淋巴结转移(axillary lymph node metastasis,ALNM)的金标准,但由于其属于侵入性检查,可导致患侧上肢水肿、疼痛及感觉障碍等多种相关并发症的发生[5-6]。因此术前无创并准确地评估ALN的性质对于判断乳腺癌患者的临床分期和选择个体化治疗方案至关重要。
影像组学通过从传统影像图像中挖掘能够反映肿瘤潜在病理及生理学信息的高通量特征[7],同时通过解析影像特征与临床信息之间的相关性,为临床提供有价值的诊断及预后信息[8],从而实现对肿瘤患者的精准诊疗,使患者最大化受益。近年来,多位学者[9-11]通过乳腺癌ALN 常规影像学表现来评估淋巴结状态。然而,ALNM 与非ALNM 形态学之间具有一定的重叠,因此单纯运用ALN 形态学特征对ALNM 进行评估的效能不佳。本研究通过建立基于乳腺MRI 影像组学标签,并结合临床危险因素,构建用于乳腺癌ALNM 的综合预测模型,运用列线图直观可视化综合预测模型,为乳腺癌ALNM 的术前无创性预测提供新的策略。
1 材料与方法
1.1 研究对象
本研究经宁夏医科大学总医院科研伦理委员会批准,免除受试者知情同意(批准文号:KYLL-2022-0001)。回顾性分析宁夏医科大学总医院2016年8月至2020年12月经病理确诊为浸润性乳腺癌女性患者的影像资料及临床病理资料。病例纳入标准:(1)术前行乳腺动态对比增强(dynamic contrast-enhanced,DCE) MRI检查且图像符合放射科质量控制标准;(2)术中进行乳腺淋巴结活检或清扫术;(3)临床、影像及病理资料完整。排除标准:(1)乳腺DCE-MRI检查前行活检、放疗或化疗;(2)非肿块型乳腺癌;(3)同时患有其他恶性肿瘤疾病或血液系统疾病。最终,本研究共纳入169例患者,均为女性,年龄30~83 (53.17±10.89)岁。采用Python随机抽样方法将纳入病例按7∶3比例分为训练集(n=118)与验证集(n=51)。
1.2 MRI扫描方法与成像序列
采用美国GE Signa 1.5 T超导型MRI系统进行扫描,配置8通道乳腺专用相控阵表面线圈。患者俯卧位,使乳腺自然下垂于线圈内并紧贴线圈,扫描范围包括双侧乳腺及腋窝区域。平扫序列包括:轴位T1加权成像(T1 weighted imaging,T1WI)、轴位T2快速自旋回波序列(T2 weighted fast spin echo,T2 FSE)、弥散加权成像(diffusion weighted imaging,DWI)、矢状位T2加权成像。Ax T2 FSE IDEAL:TR/TE=7000 ms/83 ms,层厚=5 mm,矩阵=256×224,FOV=35 cm×35 cm。增强扫描序列:行轴位T1 动态对比增强扫描(dynamic contrast-enhanced T1 weighted imaging,DCE-T1WI),经前臂静脉注入对比剂钆双胺(通用医疗保健,爱尔兰),注射流率2.0 mL/s,剂量0.2 mmol/kg,注射前行蒙片扫描,注射后开始连续无间隔扫描7次,每个期相扫描时间54 s,共378 s,TR/TE=4 ms/2 ms,层厚=1 mm,矩阵=320×320,FOV=32 cm×32 cm。
1.3 影像学评估及临床病理资料
由两位放射科高年资诊断医生独立评估术前乳腺MRI检查影像资料,分别做出淋巴结是否存在转移的诊断,当诊断意见不统一时由两位放射科医生讨论后达成一致。MRI语义特征评估内容包括[4,12]:(1)淋巴门结构消失或异常;(2)淋巴结皮髓质界限不清;(3)淋巴结时间-信号强度曲线(time-signal intensity curve,TIC)呈流出型;(4) DWI 呈高信号;(5)短轴与长轴比>0.6。当满足以上其中一项时,即为淋巴结阳性,否则为阴性。在DCE-T1WI 序列测量肿瘤最大层面长径。
收集纳入病例的临床及病理资料,包括年龄、绝经状况、中性粒细胞淋巴细胞比值(neutrophil-tolymphocyte ratio,NLR)、血小板淋巴细胞比值(plateletto-lymphocyte ratio,PLR)。根据Gallen 国际专家共识[13],Ki-67 增殖指数判定标准:Ki-67≥14%为阳性;<14%为阴性。根据指南[14],雌激素受体(estrogen receptor,ER)及孕激素受体(progesterone receptor,PR)免疫组织化学检测的阈值为≥1%,即阳性细胞数≥1%为阳性表达。根据免疫组化切片,人类表皮生长因子受体2 (human epidermal growth factor receptor 2,HER2)表达状态分为四级:0,1+,2+及3+,0 和1+为HER2 阴性,3+为HER2 阳性,2+者需进一步应用荧光原位杂交法检测,若HER2 基因扩增则判定为HER2 阳性,反之为HER2 阴性[15]。淋巴结术后病理组织学判定标准:逐层切片病理检测,可联合或不联合免疫组织化学染色,若发现肿瘤病灶或孤立性肿瘤细胞即为淋巴结转移,转移灶可以位于淋巴结内、突破被膜或完全淋巴结外侵犯脂肪[16]。
1.4 图像分割与特征提取
从宁夏医科大学总医院图像存储和通信系统中检索并获取乳腺DCE-MRI 图像,使用MRIcron 安装包中“dcm2niigui.exe”将DICOM 格式DCE 图像转换为各期扫描图像,并保存为NIFTI格式。所有图像在进行感兴趣区(volume of interest,VOI)勾画前均进行偏置场矫正,以消除由于磁场不均匀导致信号强度变化[17]。采用3D-slicer (http:www.slicer.org)开源软件进行图像分割及特征提取,由1 名具有5 年工作经验的放射科主治医师对VOI进行逐层手动勾画,勾画策略采取沿病灶边缘全部勾画,避开坏死部分,最后得到整个瘤体VOI (图1)。再由1名具有10年工作经验的放射科主任医师进行重新勾画,并评估测量者间一致性。
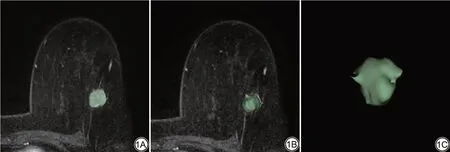
图1 使用3D-slicer手动逐层勾画感兴趣区。1A为单层感兴趣区,1B~1C为获得的整个瘤体体积。Fig. 1 Using the 3d-slicer to manually delineate the region of interest layer by layer. 1A is the single-layer region of interest,and 1B-1C is the entire tumor volume.
选用3D-slicer软件中radiomics模块进行特征提取。共提取200个影像学特征,包括形态学特征、一阶统计特征、灰度共生矩阵、灰度游程长度矩阵、灰度尺寸区域矩阵、邻域灰度差矩阵、灰度相关矩阵。以上特征除形态学特征外,其余特征均进行高斯拉普拉斯滤波变换,重采样体素大小设置为3 mm×3 mm×3 mm,卷积核大小设置为4 mm、5 mm。具体影像组学特征名称见补充材料影像组学特征及分类。
1.5 预测模型构建及验证
采用Python (http:www.python.org)进行特征筛选及模型构建,在训练集中,首先对特征进行数据标准化处理。使用Mann-WhitneyU检验及LASSO 算法进行特征降维,筛选出与ALNM 相关的影像组学特征,结合加权系数构建每位患者的影像组学评分,采用5 折交叉验证方法验证算法的稳定性。本研究共建立3 个预测模型,即通过筛选相关特征,使用Logistic 回归模型构建影像组学标签(模型一),采用L2 正则项防止模型过拟合。通过Logistic回归分析筛选出临床危险因素并建立临床模型(模型二),基于临床危险因素和影像组学标签建立联合模型(模型三)。应用受试者工作特征(receiver operating characteristic,ROC)曲线及校准曲线评估各预测模型的性能,使用Delong 检验评价不同预测模型间ROC 曲线下面积(area under the curve,AUC)的差异,使用决策曲线分析(decision curve analysis,DCA)评估预测模型的临床价值。最后在验证集中验证各个模型的效能。使用R 软件(http://www.r-project.org)中“rms”包构建列线图将最优模型可视化。校准曲线采用“boot”方法,重抽样1000 次进行验证。
1.6 统计学分析
采用R 4.0.5 版本软件进行统计学分析,比较训练集与验证集间各指标的差异,对两个数据集患者年龄采用独立样本t检验(符合正态性,方差齐性检验);乳腺癌分子分型、乳腺癌病理分级及是否绝经采用χ2检验。将单因素Logistic回归分析中P<0.05的指标纳入多因素Logistic 回归分析,当P<0.05 时认为差异有统计学意义。
2 结果
2.1 患者临床病理资料比较
对169 名患者训练集与验证集的临床病理资料进行差异性比较,年龄、乳腺癌分子分型、乳腺癌病理分级差异均无统计学意义(P>0.05),是否绝经在两组间差异具有统计学意义(P<0.05) (表1)。在训练集中,对ALNM 阳性组及阴性组临床指标(年龄、肿瘤直径、NLR、PLR、病理分级、分子分型、Ki-67及MR观察淋巴结状态)进行统计分析。根据Youden 指数评价NLR、PLR 最佳诊断临界值分别为1.59、78.38。单因素Logistic 回归分析结果显示PLR、Ki-67、MR 观察淋巴结状态与ALNM 差异有统计学意义(P<0.05)(表2),进一步纳入多因素Logistic 回归分析PLR、Ki-67、MRI 观察淋巴结状态均有统计学意义(P<0.05) (表3)。
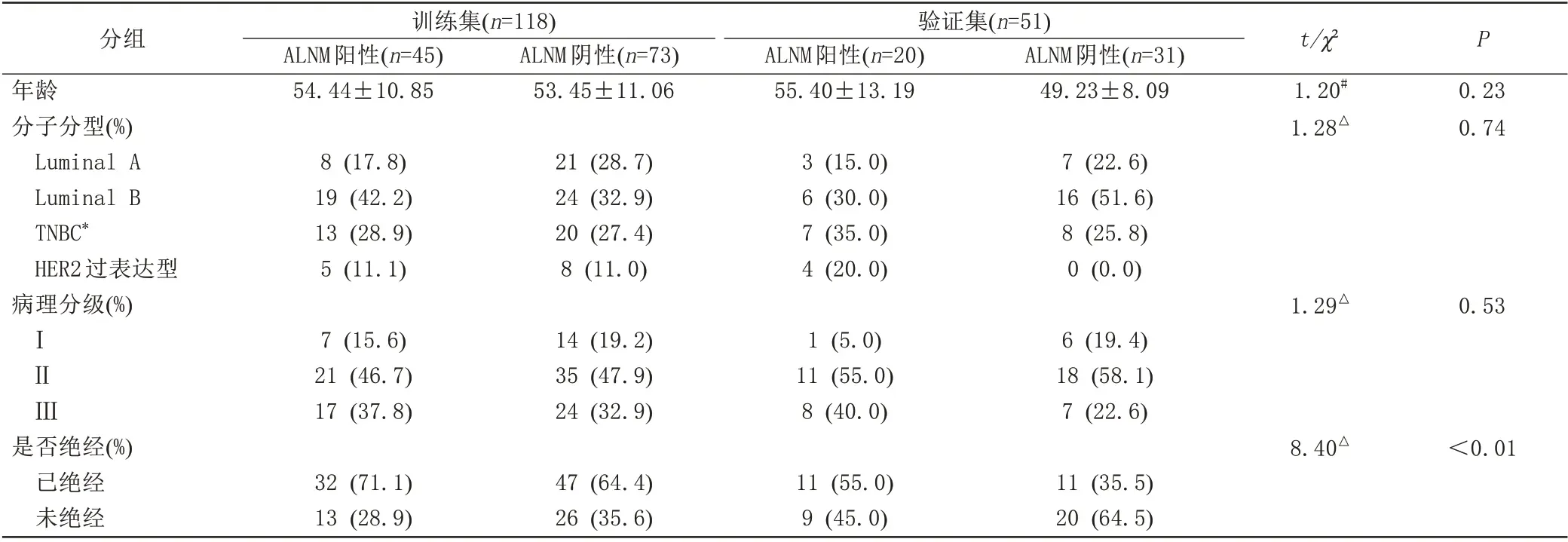
表1 训练集与验证集患者临床病理资料比较Tab.1 Comparison of clinicopathological data of patients in the training set and the test set
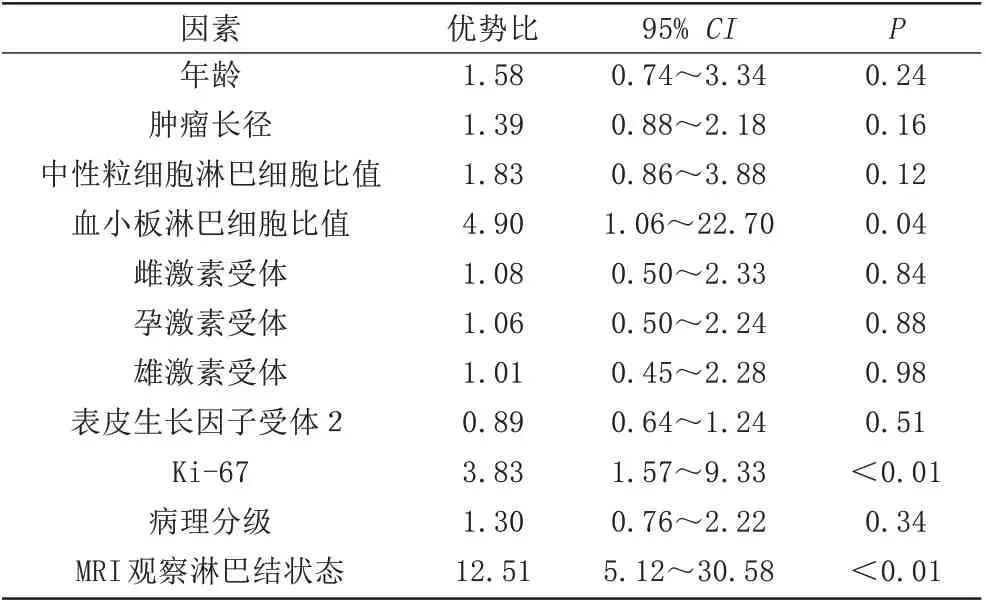
表2 训练集ALNM阳性组与阴性组患者临床病理资料单因素逻辑回归比较Tab.2 Univariate logistic regression comparison of clinical and pathological data of patients in ALNM positive group and negative group in the training set
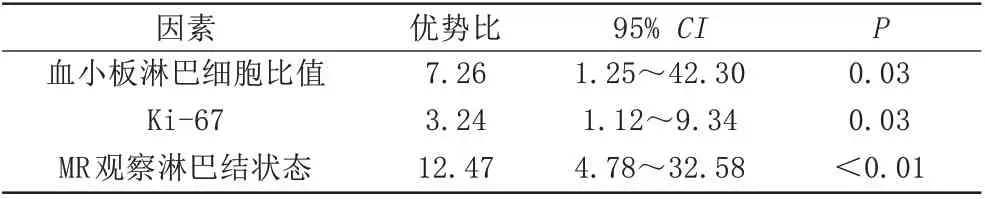
表3 训练集ALNM阳性组与阴性组患者临床病理资料多因素逻辑回归比较Tab.3 Multivariate logistic regression comparison of clinicopathological data of patients in ALNM positive group and negative group in the training set
2.2 特征组内及组间一致性评估
应用组内相关系数(intraclass correlation coefficient,ICC)进行一致性评估,2 名医师提取的影像组学特征ICC 值范围0.83~0.98。ICC>0.75,表明一致性较好,因此选择第一名医师提取特征进行分析。
2.3 影像组学特征筛选及标签建立
提取每位患者DCE-MRI第3期扫描图像200个特征,采用Mann-WhitneyU检验共筛选出63 个特征(P<0.05),随后使用LASSO 算法采用5 折交叉验证筛选出10个与乳腺癌ALNM相关的影像组学特征(图2)。基于这些特征结合加权系数构建每个患者影像组学评分(表4)。
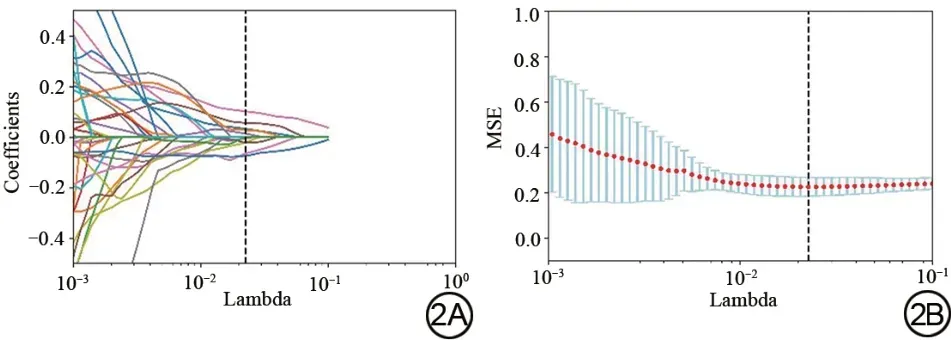
图2 乳腺癌腋窝淋巴结转移相关的影像组学特征。2A 表示每个lambda下特征系数的变化,横坐标log(lambda),纵坐标特征系数值。2B表示不同lambda 下每一折交叉验证的均方误差(MSE)结果。横坐标为log(lambda),纵坐标为MSE,蓝色所代表的是标准差。Fig.2 Imaging features related to axillary lymph node metastasis in breast cancer. 2A shows the change of the feature coefficient under each lambda,the abscissa log (lambda), and the ordinate feature coefficient value.2B represents the MSE results of each fold cross-validation under different lambdas. The abscissa is log (lambda), the ordinate is mean squared error(MSE),and the blue represents the standard deviation.
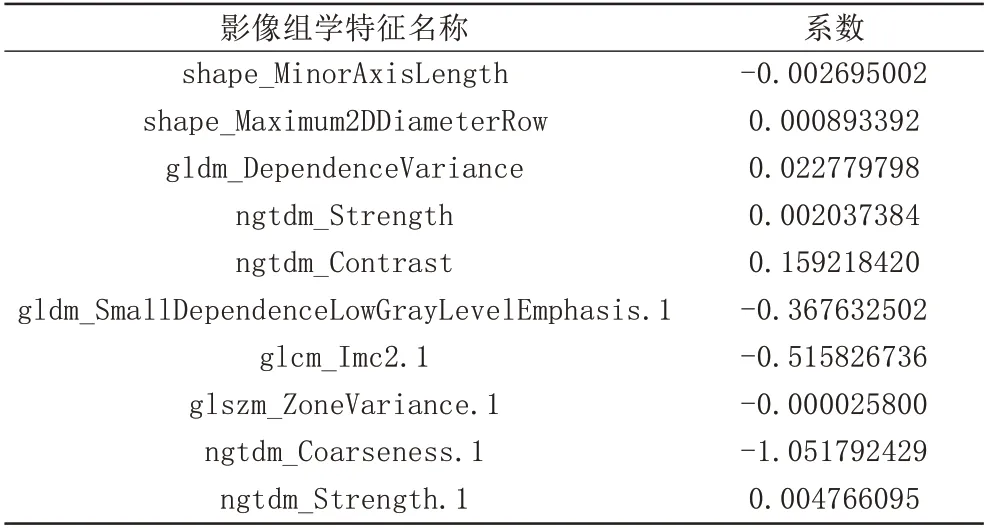
表4 筛选的影像组学特征与其对应的特征系数Tab.4 Selected radiomic features and their corresponding coefficients
2.4 预测模型建立与评估
本研究构建3 个模型,模型一:将筛选与乳腺癌ALNM 相关的10 个影像组学特征,采用Logistic 模型构建影像组学标签,模型在训练集与验证集的准确率分别为75.97%、72.59%,AUC 值分别为0.86、0.74(图3A)。模型二:通过多因素Logistic 回归模型筛选出3 个临床危险因素,包括PLR、Ki-67、MR 观察腋窝淋巴结状态,建立临床预测模型,模型在训练集和验证集的准确率分别为79.87%、78.43%,AUC 值分别为0.83、0.78 (图3B)。模型三:基于临床危险因素与影像组学标签建立的联合预测模型,训练集与验证集准确率分别为79.46%、80.39%,AUC 值分别为0.86、0.80 (图3C)。
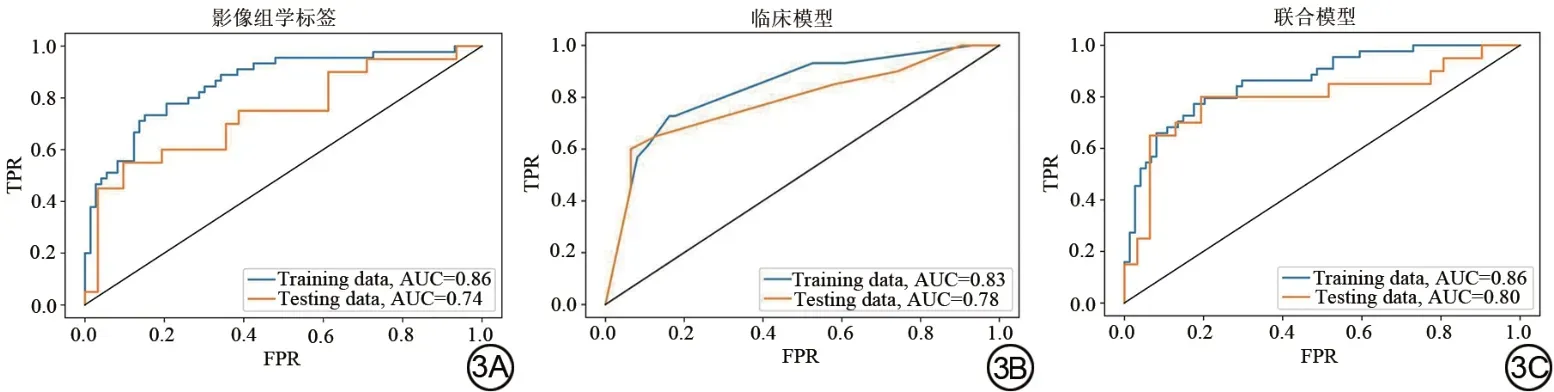
图3 影像组学标签、临床模型、联合模型的受试者工作特征曲线及曲线下面积,蓝色代表训练集,黄色代表验证集。Fig. 3The receiver operating characteristic curve and area under the curve of radiomics signatures, clinical model, and combined model. Blue line represents the training set, and yellow line represents the test set.
Delong 检验结果显示,在训练集中,联合模型的AUC 值高于临床模型的AUC 值(P=0.02);在验证集中,联合模型的AUC 值高于影像组学标签的AUC 值(P=0.04),其余模型间AUC值差异均无统计学意义(P均>0.05)。各预测模型的敏感度、特异度、阳性预测值(positive predictive value, PPV)及阴性预测值(negative predictive value, NPV)见表5、6。DCA显示当训练集阈值概率在0.01 到0.92 范围内,验证集阈值概率在0.32 到0.76 范围内,联合预测模型具有良好的临床运用价值(图4)。使用列线图将联合预测模型进行可视化(图5),根据不同指标对应分数的总和越高,预测乳腺癌腋窝淋巴结转移的风险越大。列线图显示影像组学评分对应线段长度最长,表明其在模型中权重最大。校准曲线显示模型在训练集与验证集预测效能良好(图6)。
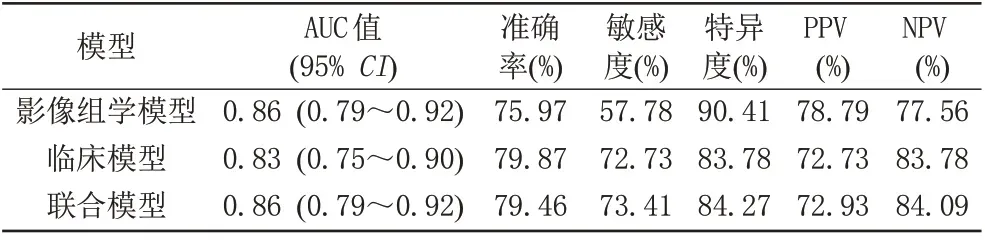
表5 训练集中不同模型的预测性能Tab.5 Predictive performance of different models in the training set
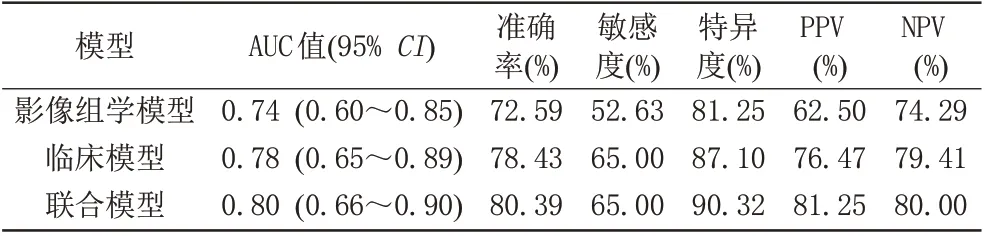
表6 验证集中不同模型的预测性能Tab.6 Predictive performance of different models in the test set
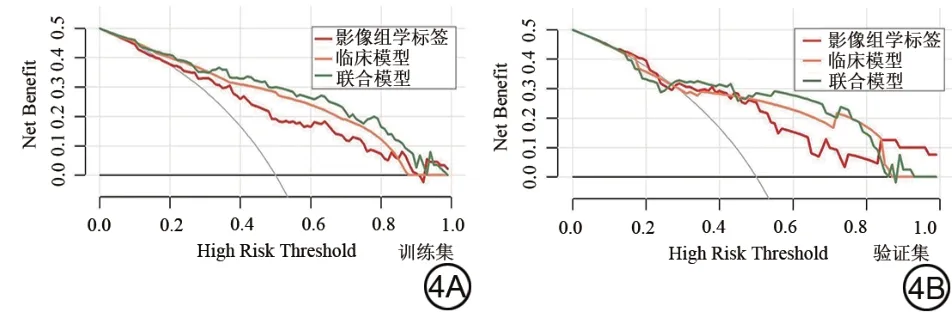
图4 决策曲线。横坐标表示阈值概率,纵坐标表示净获益。Fig. 4 Decision curve. The abscissa represents the threshold probability,and the ordinate represents the net benefit.
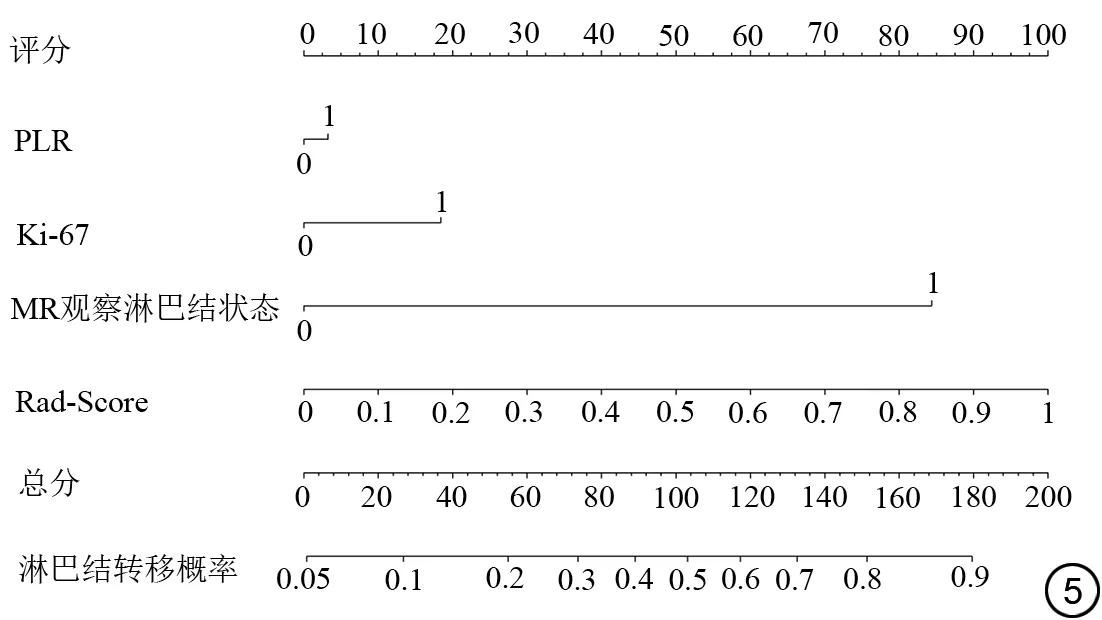
图5 联合模型列线图。Fig.5 Nomogram of the combined model.
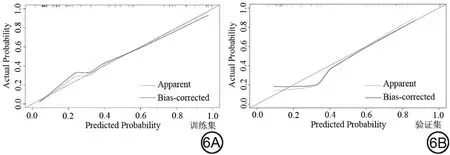
图6 联合模型校准曲线。Fig.6 Calibration curve of the combined model.
3 讨论
乳腺癌ALNM 不仅是影响患者预后的重要因素,也是确定患者乳腺癌分期并指导新辅助化疗的关键性指标[18]。本研究构建了基于肿瘤影像组学特征、MRI 语义特征和临床病理指标的列线图,根据不同类型特征共建立3 种模型对乳腺ALN 状态进行预测,即影像组学标签、临床模型和联合模型。在训练集中,联合模型的AUC 值高于临床模型的AUC 值(P=0.02),证明基于乳腺MRI 的影像组学标签能够有效提升临床模型的预测效能。在验证集中,联合模型的AUC值高于影像组学标签的AUC 值(P=0.04),证明联合模型中Ki-67、PLR 及MR 观察淋巴结状态这些临床危险因素能够弥补单纯影像组学标签对ALNM 预测效能的不足。
3.1 影像组学预测乳腺癌ALNM的价值
研究表明肿瘤微环境中含有多种免疫细胞、血管和细胞外基质,免疫细胞分布和血管形成的改变可能促进肿瘤的发展和转移[19]。然而,传统的影像学检查对评估肿瘤微环境改变的价值有限,尤其对早期乳腺癌ALN 状态的预测更缺乏特异性。影像组学作为定量成像的一个新兴领域,可通过深入挖掘高通量图像特征进行肿瘤异质性的解析[20]。有研究表明影像组学特征可以反映肿瘤的分子亚型、基因特征及肿瘤微环境的信息[21]。本研究筛选的影像组学特征邻域灰度差矩阵(neighbouring gray tone difference matrix,NGTDM)-粗糙度在乳腺癌ALNM阳性组与阴性组差异具有统计学意义,且对于影像组学标签的贡献最大(特征系数的绝对值最大),说明该特征对乳腺癌ALNM 的预测价值。NGTDM 纹理特征值反映了体素与其相邻体素之间的强度差异,其中粗糙度是中心体素与其邻域之间平均差异的衡量标准,并表明空间的变化速率,其值越高,提示空间变化率越低,局部的纹理更加均匀。Chen 等[22]的研究表明NGTDM纹理特征,特别是延迟忙碌度及延迟粗糙度有助于区分孤立性肺结节的良恶性,推论其原因可能是由于良性结节的细胞在空间中更易分离,其忙碌度及粗糙度较恶性结节差异有统计学意义。本研究中,粗糙度在乳腺癌ALNM 阳性组与阴性组差异有统计学意义,可能是由于两组间肿瘤异质性、恶性程度等不同等因素使局部纹理不均匀所致。
近年来,影像组学成为研究乳腺癌良恶性鉴别、分子分型及疗效评估等领域的重要方法。本研究结合术前乳腺DCE-MRI 影像组学特征及临床危险因素构建综合预测模型并绘制列线图,有效提升了传统影像诊断效能。这与Yu 等[23]研究结果相似,也再次说明影像组学模型对于乳腺癌ALNM的预测价值。除MRI 外,乳腺钼靶的应用范围较广,很多学者基于此项检查进行研究。Tan 等[24]通过乳腺钼靶头尾位影像组学特征及临床危险因素建立乳腺癌ALNM预测模型,结果显示训练集及验证集AUC 分别为0.707、0.657。本研究考虑由于钼靶存在正常组织和病变之间的重叠,可能干扰纹理信息,且对于致密型腺体或非肿块型病变的勾画相对困难,因此选择在DCE-T1WI 第三期扫描图像中分割病灶,源于此期强化程度最高,最能反映肿瘤血流灌注情况。通过逐层勾画,提取肿瘤的整体病变特征,这与Mao 等[25]使用DCE-MRI 峰值时相图预测乳腺癌腋窝淋巴结转移的研究方法相似。
3.2 MRI语义特征对ALNM的诊断价值
薛梅等[11]发现淋巴结形态学改变与ALNM 相关,本研究在纳入MRI 语义特征(肿瘤直径、MR 观察淋巴结状态)中,只有MR 观察淋巴结状态差异有统计学意义(P<0.01)。研究表明乳腺癌ALNM 转移机制是肿瘤细胞首先通过包膜下窦中的传入淋巴沉积物进入淋巴结(区域扩散),在该位置生长并最终取代局部正常淋巴结结构,然后扩散到远处区域[26]。根据“种子和土壤”理论,ALNM 的启动依赖于肿瘤细胞(种子)和ALN 微环境(土壤)的协同作用,有研究发现包含肿瘤原发灶和腋窝淋巴结的MRI 影像组学模型提高了单一区域预测ALNM 的性能[21]。由于多个可疑淋巴结同时存在时无法选择合适的VOI进行影像组学研究,因此本研究根据MRI 形态学特征及功能学特征(TIC 是否是流出型、DWI 是否高信号)对ALN 状态做出诊断。Martellato 等[27]研究表明MRI 观察乳腺癌患者腋窝无脂肪门结构的淋巴结及其数量与病理淋巴转移显著相关,这也再次印证MRI 在发现和诊断ALN 状态有一定的应用价值。
3.3 乳腺癌临床特征预测ALNM的价值
乳腺癌不同治疗策略的选择、转移风险及临床预后与分子分型中的生物标记物高度相关[28-30],Ki-67作为乳腺癌分型与预后分子指标[31],能够反映肿瘤细胞的增殖状态[32],研究表明原发肿瘤中Ki-67 的高表达是转移性乳腺癌不良预后的独立影响因素[33]。近年来,PLR 被广泛应用于多种肿瘤,如肺癌及结直肠癌等的预后预测。研究发现炎症因子促进了肿瘤相关血管生成,加速了肿瘤的生长与远处转移[34]。尽管血液中炎症细胞在肿瘤预后的具体机制尚不明确,但血液细胞参数的改变,反映了免疫系统抗肿瘤和促肿瘤功能之间的动态平衡,可以通过计算白细胞的不同成分(中性粒细胞、淋巴细胞等)来评估[35]。Koh 等[36]发现PLR 与乳腺癌ALNM 的数量显著相关,对早期乳腺癌前哨淋巴结转移的诊断准确率较高,说明PLR 可以用于乳腺癌ALNM 的预测。本研究中,Ki-67 与PLR 对联合预测模型列线图的贡献权重较小,但作为乳腺癌ALNM的独立预测因子,提高了模型的预测效能。
本研究不足之处:(1)本研究为回顾性研究,样本存在一定的选择性偏移;(2)本研究为单中心研究且样本量较小,后续需要通过多中心数据进一步验证该模型,以提升模型的泛化性能;(3)本研究VOI 采用手动方式进行勾画,费时费力,今后可采用半自动或基于人工智能的自动勾画手段提高病灶标记的效率及一致性。
因此,本研究通过基于乳腺MRI影像组学标签和临床危险因素所综合构建的列线图来术前预测乳腺癌ALNM 的风险,为临床的精准诊疗提供新的策略和方法。
作者利益冲突声明:全体作者均声明无利益冲突。