高频肺部超声评分对新生儿呼吸窘迫综合征预后的预测分析
郭建康, 张 彬, 梁 优
三二〇一医院超声医学科, 陕西 汉中 723000
新生儿呼吸窘迫综合征是由于新生儿出生后肺部发育不完整或出生时肺表面活性物质短期内缺乏导致的肺功能不全引发[1]。本病具有病情重、起病急的特点,若得不到及时抢救易导致呼吸衰竭,威胁患儿的生命安全,因此采取恰当的干预措施预防和提高新生儿呼吸窘迫综合征诊断准确性具有必要性。X线检查和血气分析是其临床诊断的主要方法,但新生儿器官因发育尚未成熟需要反复检查评估病情,而新生儿器官对X线高敏感性,更易导致辐射损伤。超声检查安全性和可操作性强,可以通过超声评分定量评估肺部通气情况,其中高频超声通过10 MHz以上的中心频率超声可显著提高超声分辨力[2],其较常规超声对诊断呼吸系统疾病具有更高的敏感性[3]。本研究对高频肺部超声评分在新生儿呼吸窘迫综合征的早期诊断和预后进行了分析和探讨。
1 资料与方法
1.1 一般资料
选取2018年10月至2021年3月在本院治疗的91例呼吸窘迫综合征新生儿作为观察组。纳入标准:诊断符合《实用新生儿学》(第4版)[4]中的标准;在本院接受肺部超声检查;检查前未行相关治疗;监护人知情同意。排除标准:中途放弃治疗者;有先天性心脏病、染色体异常等其他疾病者;有肺出血、气漏综合征、新生儿湿肺等其他肺部疾病者;肺部超声图像质量不佳者。选取同期80例非肺部疾病新生儿作为对照组,观察组男51例,女40例,日龄(2.40±0.89)d;对照组男46例,女34例,日龄(2.51±0.91)d,两组性别及日龄比较具有可比性。本次研究获得医院伦理委员会批准。
1.2 方法
1.2.1超声检查
荷兰飞利浦公司生产的彩色多普勒超声诊断仪(型号CX50),5~12 MHz探头中心频率,分别取静息状态仰、侧及俯卧位,以胸骨旁线、腋前线、腋后线、后正中线将每侧肺脏分成前上、前下、腋上、腋下、后上、后下6个区,从左至右、从上至下对双肺12区,主要对垂直肋骨间隙纵向扫查,后将探头旋转90°横向扫查,扫描双侧肺脏每个区域,记录超声声像图,规范化存图。
1.2.2超声评分
采用双肺12区超声评分法[5],每个区域评分0~4分,总分48分。详见表1。

表1 超声评分标准
1.2.3指标检测
使用美国雅培床旁监护有限公司生产血气分析仪检测血气氧合指数,PaO2为动脉血氧分压,FiO2为吸入氧浓度百分比,血气氧合指数=PaO2/FiO2。
1.2.4病情判断
采用新生儿危重病例评分[6]评价,内容包括生命指征、血气结果等11个项目,每项4分、6分、10分3个等级。根据总分数<70分、70~90分和>90分,分别评价为极危重、危重和非危重。
1.3 统计学处理
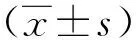
2 结果
2.1 观察组和对照组肺部超声征象比较
观察组肺实变、胸膜线异常、A线消失、弥漫性肺水肿、融合B线比例均分别高于对照组(P<0.05)。见表2。

表2 观察组和对照组肺部超声征象比较
2.2 观察组和对照组肺部超声评分、血气氧合指数比较
肺部超声评分比较,观察组明显高于对照组(P<0.05);血气氧合指数比较,观察组明显低于对照组(P<0.05)。见表3。
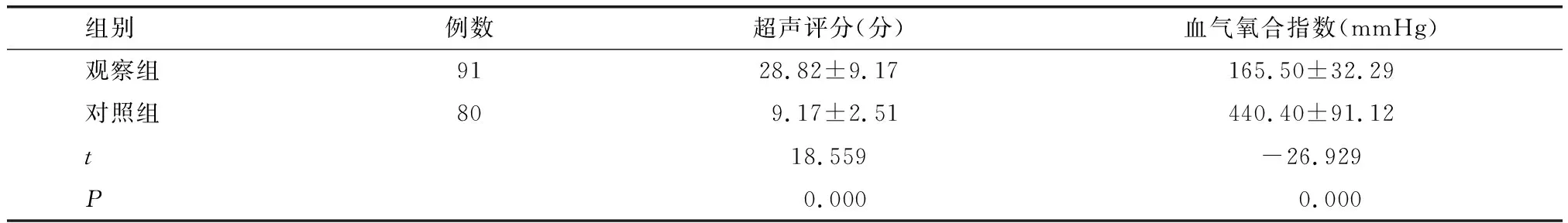
表3 观察组和对照组肺部超声评分、血气氧合指数比较
2.3 观察组不同病情患儿超声评分、血气氧合指数比较
极危重患儿肺部超声评分明显高于危重和非危重患儿(P<0.05),而血气氧合指数明显低于危重和非危重患儿(P<0.05);危重患儿肺部超声评分明显高于非危重患儿(P<0.05),而血气氧合指数明显低于非危重患儿(P<0.05)。见表4。

表4 观察组不同病情患儿肺部超声评分、血气氧合指数比较
2.4 肺部超声评分与血气氧合指数、新生儿危重病例评分相关性分析
超声评分与血气氧合指数、新生儿危重病例评分均呈负相关(r=-0.541和-0.442,P<0.05)。
2.5 观察组不同预后患儿超声评分比较
比较不同预后患儿的超声评分,结果显示,死亡患儿肺部超声评分明显高于存活患儿(P<0.05)。见表5。

表5 观察组不同预后患儿肺部超声评分比较
2.6 超声评分预测呼气窘迫综合征患儿预后的价值
肺部超声评分预测新生儿呼吸窘迫综合征死亡的ROC曲线下面积为0.872,P<0.05,截断值31分时,灵敏性和特异性分别为79.00%和83.00%。见图1。
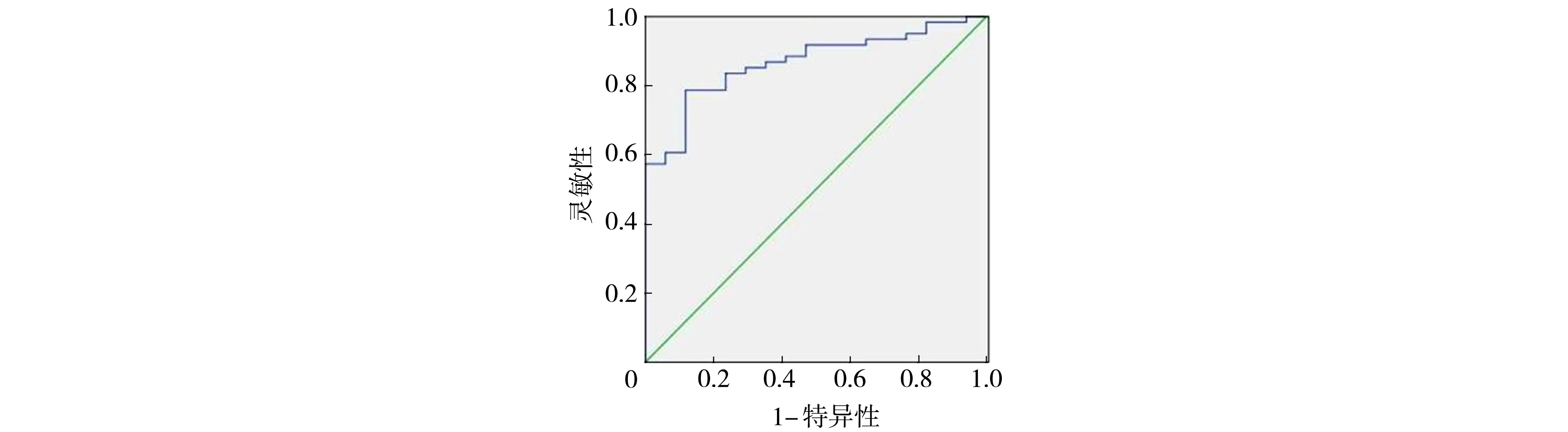
图1 肺部超声评分预测新生儿呼吸窘迫综合征死亡的ROC曲线图
2.7 典型病例
某呼吸窘迫综合征患儿,男,日龄2 d,胎龄31+1周,出生体质量1400 g,超声显示双肺肺实变伴支气管充气征,见图2(a)和图2(b),胸部X线显示肺纹理增多,伴小斑片状高密度影。见图2(c)。

图2 某患儿肺部超声及X线图(a)、(b)为超声图像; (c)为X线图
3 讨论
肺泡表面活性物质缺乏,导致肺泡进行性萎陷是新生儿呼吸窘迫综合征的主要原因,本病发生与胎龄有关,胎龄越小,发生率越高[7]。既往研究提示疾病的早期及早明确诊断能够为临床治疗提供依据,进而改善患儿病情和预后、降低患儿病死率[8]。影像学检查胸部CT扫描及X线是新生儿呼吸窘迫综合征的主要方法,但X线在肺部疾病早期特异度较低,而CT扫描不可重复评估且辐射较大[9]。肺部超声凭借操作简单、可床旁检查和无辐射等优势,逐渐应用在急性肺损伤、肺水肿和肺炎等多种肺部疾病的诊断,诊断效果也得到了临床普遍认可[10]。本研究应用的高频超声较常规超声具有更高的频率,因而大大增加了回波信息量,使生物体内的病灶清晰,易辨。观察组较对照组A线消失、弥漫性肺水肿、肺实变、胸膜线异常、支气管充气征、融合B线比例均显著升高,观察组肺部超声评分明显高于对照组,而血气氧合指数明显低于对照组。上述结果提示新生儿呼吸窘迫综合征具有明显异常肺部超声征象,肺部评分较高而血气氧合指数较低,肺功能存在异常,而正常肺部超声为肺野内分布着平行等距且清晰光滑的数条胸膜线,这也与相关研究结果具有一致性[11]。
进一步针对不同病情的患儿分析发现,观察组极危重患儿肺部超声评分明显高于危重和非危重患儿,而血气氧合指数明显低于危重和非危重患儿;危重患儿肺部超声评分明显高于非危重患儿,而血气氧合指数明显低于非危重患儿。肺泡表面活性物质匮乏引起肺泡萎陷,继而引发肺泡水肿及超声波声束反射,形成B线,且随着病情加剧导致肺泡水肿程度不断升高,B线进一步增多,可引起肺泡间质综合征并导致肺部评分升高。肺泡萎缩和塌陷会呈均质性改变,可见密集、点状分布的支气管充气征,进一步导致肺部评分变化[12,13]。此外,还发现,超声评分与血气氧合指数、新生儿危重病例评分均呈负相关,再次证实患儿超声评分与肺部疾病及肺功能关系密切。
肺部评分的预后研究结果显示,观察组死亡患儿肺部超声评分明显高于存活患儿,肺部超声评分预测新生儿呼吸窘迫综合征死亡具有较高灵敏度和特异性。传统的X线检查无法明确病变原因是肺水肿、胸腔积液或肺不张,仅可显示双侧均匀一致的磨玻璃样改变,而肺部超声根据肺实变、支气管充气征及A线消失、B线存在反映出早期的肺部病变等成像差异进行鉴别[14,15]。本研究使用的超声评分方法将每一侧肺脏分为2个视野,总共为12区进行评分,能够较好地涵盖肺部病变累积的区域,从而实现肺部病变的评价量化,提高预后评估的准确性。
高频超声对诊断呼吸系统疾病具有高敏感性,同时,高频超声已被证实应用于眼球和皮肤的精细结构等浅表器官,具有高分辨力及较好的效果[16,17]。本研究的创新点在于探讨了其针对新生儿呼吸窘迫综合征预后的临床价值,进一步定量评估病情,可为临床病情诊断和预后提供更多的数据参考。
综上所述,肺部超声评分与新生儿呼吸窘迫综合征患儿的病情程度、预后具有相关性,在预测预后方面有一定应用价值。

