影响瘢痕子宫再次妊娠产妇分娩方式的因素及其妊娠结局分析
郭玲瑜
(周口市第一人民医院产科,河南 周口 466700)
瘢痕子宫指的是剖宫产、肌壁间肌瘤剥除等术后的子宫,其中剖宫产是瘢痕子宫形成的最主要因素。剖宫产是处理高危妊娠的医学手段,在降低围生儿病死率,提高产妇分娩安全方面具有重要价值[1]。但随着我国经济发展,社会因素所致剖宫产构成比升高,导致我国剖宫产率呈逐年升高趋势,瘢痕子宫再次妊娠率也逐年升高[2]。瘢痕子宫妊娠风险较高,加之产妇恐惧阴道分娩,因此剖宫产是瘢痕子宫妊娠的主要分娩方式。研究表明[3],剖宫产分娩的新生儿免疫功能与呼吸功能相对阴道分娩较差。瘢痕子宫再次妊娠的分娩方式已引起临床医生关注,临床实践显示[4-5],在掌握阴道试产适应证情况,并做好了解产妇的情况下,瘢痕子宫再次妊娠产妇阴道试产成功率在70%以上。本研究采用logistic 回归模型筛选影响瘢痕子宫再次妊娠产妇分娩方式的相关因素,并分析不同分娩方式的妊娠结局,现报告如下。
1 资料与方法
1.1 一般资料:回顾性分析2017年5月至2020年3月我院分娩的瘢痕子宫再次妊娠足月产妇423例,年龄22~40岁,平均(28.35±3.49)岁;孕周35~42 周,平均(38.25±1.03)周。纳入标准:①有剖宫产史,此次妊娠距离上次剖宫产2年以上;②均为合并脏器疾病;③子宫创口愈合良好且瘢痕厚度≥3mm。排除标准:①多胎或孕周<35 周;②合并子宫肌瘤;③有子宫破裂史;④临床资料不全。本研究经我院伦理委员会批准。
1.2 分娩方式的选择:阴道试产:评估产妇阴道试产指征,无明确剖宫产指征,子宫瘢痕愈合良好,瘢痕厚度3mm 以上,产妇及其家属自愿接受阴道试产。阴道试产开始前,准备好输血、抢救设备,分娩过程中密切进行胎心监护,适当使用助产技术。针对分娩过程中出现难产、大出血等情况时应即刻转剖宫产。
1.3 资料收集:收集产妇及新生儿临床资料,采用我院自制的资料调查问卷收集产妇年龄、产妇学历、产前体质量指数(BMI)、距离上次剖宫产时间、分娩孕周、子宫瘢痕厚度(mm)、临产时入院、宫颈Bishop评分、新生儿体重、定期产前检查等。分析不同分娩方式母婴结局,包括产后出血、产褥期感染、胎儿窘迫、新生儿窒息、出生后1min 后新生儿Apgar 评分。
1.4 统计学处理:运用SPSS20.0 软件分析数据,计数资料以%表示,采用检验或Fisher 确切概率法。以(±s)表示计量资料,采用两独立样本t检验,P<0.05 为差异有统计学意义。
2 结果
2.1 分娩方式的选择:423例瘢痕子宫再次妊娠产妇中符合阴道试产标准且自愿行阴道试产203例,阴道试产率为47.99%,阴道试产成功173例,阴道分娩成功率为40.90%,阴道试产失败30例急诊部转剖宫产。250例产妇行剖宫产,剖宫产率为59.10%。产妇均无子宫破裂。
2.2 影响瘢痕子宫再次妊娠产妇分娩方式的单因素分析:将产妇根据分娩方式不同分为阴道分娩组(n=173)与剖宫产组(n=250),单因素分析结果显示,阴道分娩组产前BMI≤30kg/m2、距离上次剖宫产时间>3年、子宫瘢痕厚度>4mm、宫颈Bishop评分>3 分、新生儿体重≤3500g 的构成比均高于剖宫产组,差异有统计学意义(P<0.05),详见表1。

表1 影响瘢痕子宫再次妊娠产妇分娩方式的单因素分析 [n(%)]
2.3 影响瘢痕子宫再次妊娠产妇分娩方式的多因素logistic 回归分析:将单因素分析有意义的变量产前BMI(>30kg/m2=1,≤30kg/m2=0)、距离上次剖宫产时间(≤3年=0,>3年=1)、子宫瘢痕厚度(≤4mm=1,>4mm=0)、宫颈Bishop 评分(≤3 分=1,>3 分=0)、新生儿体重(>3500g=1,≤3500g=0)作为因变量,采用的分娩方式作为自变量(剖宫产=0,阴道分娩=1),纳入logistic 回归模型进行筛选,结果显示,产前BMI>30kg/m2(OR=1.951,95%CI=1.169-3.254)、距离上次剖宫产时间≤3年(OR=2.664,95%CI=1.539~4.611)、子宫瘢痕厚度≤4mm(OR=3.322,95%CI=1.971~5.599)、宫颈Bishop 评分≤3 分(OR=2.682,95%CI=1.580~4.552)、新生儿体重>35000g(OR=2.579,95%CI=1.322~5.033)是影响瘢痕子宫再次妊娠产妇阴道分娩的独立危险因素(P<0.05),详见表2。

表2 影响瘢痕子宫再次妊娠产妇分娩方式的多因素logistic 回归分析
2.4 阴道分娩组与剖宫产组产妇分娩结局比较:阴道分娩组产后出血量及住院时间少于剖宫产组(P<0.05),产褥期感染率低于剖宫产组(P<0.05),2组胎儿窘迫率、产后大出血率差异无统计学意义(P>0.05),详见表3。
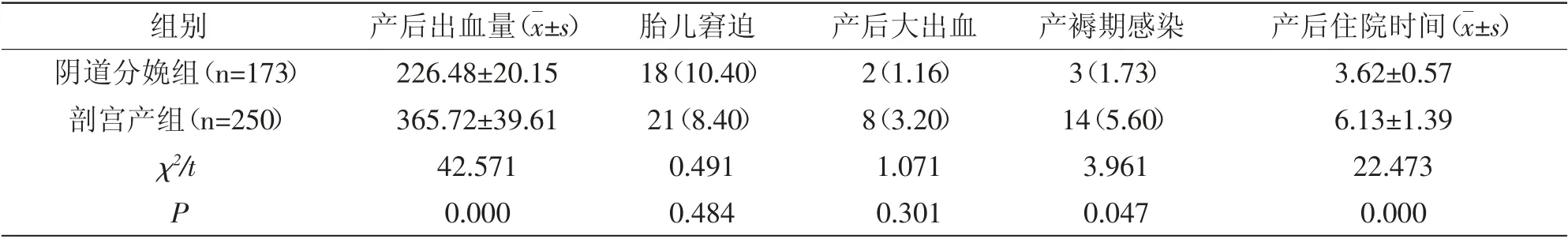
表3 阴道分娩组与剖宫产组产妇分娩结局比较 [n(%)]
2.5 阴道分娩组与剖宫产组新生儿分娩结局比较:2 组新生儿窒息与出生后1min Apgar 评分差异无统计学意义(P>0.05),详见表4。

表4 阴道分娩组与剖宫产组新生儿分娩结局比较
3 讨论
瘢痕子宫再次妊娠产妇经阴道分娩子宫破裂风险较高,而随着子宫下段横切口剖宫产术的推广,使瘢痕子宫妊娠产妇经阴道分娩的子宫破裂发生率明显降低[6-7]。但近年来,剖宫产后再次妊娠产妇增加,由于子宫瘢痕处平滑肌收缩乏力,分娩时易出现宫缩乏力,新生儿出血胎儿窘迫、窒息的风险较高。此外,瘢痕处子宫在妊娠后续期逐渐变薄,阴道分娩会引起强烈宫缩,腹腔压力陡增,子宫破裂风险升高[8]。因此临床有关瘢痕子宫选择阴道分娩仍有顾虑,再次剖宫产率较高。剖宫产作为解决高危妊娠的终止妊娠手段,也存在一定弊端,研究表明[9-10],剖宫产后出血、产褥期感染、盆腔粘连等发生率明显高于阴道分娩产妇。探讨影响瘢痕子宫再次妊娠分娩方式的影响因素,有助于帮助产妇选择最佳分娩方式,减少产褥期并发症,改善妊娠结局。
本研究采用logistic 回归模型筛选影响瘢痕子宫再次妊娠产妇分娩方式的因素,结果显示,产前BMI>30kg/m2、距离上次剖宫产时间≤3年、子宫瘢痕厚度≤4mm、宫颈Bishop 评分≤3 分、新生儿体重>35000g 是影响瘢痕子宫再次妊娠产妇阴道分娩的独立危险因素。产前BMI 可反映分娩时子宫压力,盆腔脂肪过多可导致生产阻力增加,不利于阴道分娩,子宫破裂风险较高。研究报道指出[11],产前BMI 较低的瘢痕子宫产妇阴道分娩成功率明显高于产前BMI 较高产妇。因此针对瘢痕子宫妊娠产妇应告知其严格控制产前BMI,减少产道阻力。瘢痕子宫愈合情况可作为阴道试产的指征,美国妇产科医师学会(AOCG)指出,前次剖宫产时间距离本次妊娠分娩时间越长子宫破裂风险越低。研究表明[12-13],剖宫产术后3~8年子宫瘢痕肌肉化程度高,愈合良好,能够有效抵抗分娩时子宫压力,降低瘢痕撕裂风险,是最佳妊娠时间段。剖宫产后愈合时间不足3年,子宫瘢痕处纤维结缔组织柔韧性差,子宫下段厚度低,抗张力不足,当子宫内压力升高时易出现子宫破裂[14]。本研究结果显示,距离上次剖宫产时间≤3年、子宫瘢痕厚度≤4mm 是影响瘢痕子宫再次妊娠产妇阴道分娩的独立危险因素,与叶建红、高宇洁研究相一致[15-16]。胎儿体重过大可增加分娩时子宫下段瘢痕处压力,若瘢痕纤维组织弹性不足,易出现子宫瘢痕处撕裂[17]。本研究显示,胎儿体重>3500g 阴道分娩成功率明显较低。宫颈Bishop评分主要评估宫颈成熟度,评分越高阴道试产成功率越高。本研究显示,宫颈宫颈Bishop 评分≤3 分是影响产妇阴道分娩成功的危险因素,与临床报道具有一致性[18]。
本研究对不同分娩方式产妇妊娠结局进行比较,阴道分娩组产后出血量及住院时间短于剖宫产组,且产褥期感染率相比更低,且胎儿窘迫、新生儿窒息发生率无明显差异。因此对于符合阴道分娩指征产妇行阴道分娩是安全可行的,可减少产后出血量,降低感染率,缩短住院时间,且不会增加新生儿并发症[19]。瘢痕子宫阴道试产存在一定风险,因此应严格把握阴道试产指征,叮嘱产妇定期产检,阴道试产前向产妇及家属进行充分讲解,取得同意后方可进行。同时医院应做好抢救准备,确保分娩安全。
综上所述,瘢痕子宫再次分娩产妇的分娩方式选择受产前BMI、距离上次剖宫产时间、子宫瘢痕厚度、宫颈Bishop 评分及新生儿体重等因素的影响,阴道分娩相比再次剖宫产,产后出血量更少,产褥期感染率更低,且住院时间较短,不会增加胎儿窘迫、新生儿窒息等并发症。

