原发性睾丸弥漫大B细胞淋巴瘤的临床特征与预后分析
礼仕可,施文瑜,张卓,张锋,孙秀华
(1.大连医科大学研究生院,辽宁 大连 116044;2.南通大学附属医院肿瘤科,江苏 南通 226001;3.大连医科大学附属第二医院肿瘤科,辽宁 大连 116027)
近年来,淋巴瘤的发病率逐年上升。我国癌症统计数据[1]显示2016年新发淋巴瘤病例9万,高于2015年(新发病例8.82 万)[2],死亡人数达5万/年。原发性睾丸淋巴瘤(primary testicular lymphoma,PTL)是一种罕见的非霍奇金淋巴瘤(non-Hodgkin lymphoma,NHL),年发病率约0.26/100 000[3],占所有恶性淋巴瘤的1%~2%,占所有原发性睾丸实性恶性肿瘤的1%~9%[4-5]。弥漫大B细胞淋巴瘤(diffuse large B-cell lymphoma,DLBCL)是PTL最常见的病理类型,约占80%~90%[6]。本研究收集近3年2所医院PT-DLBCL患者的临床资料,分析PT-DLBCL患者的临床特征及预后情况,同时采用Kaplan-Meier单因素及多因素Cox回归分析各临床指标对患者预后的影响,旨在为PT-DLBCL标准治疗提供依据。
1 材料与方法
1.1 临床资料
收集南通大学附属医院及大连医科大学附属第二医院2000年1月1日至2022年12月31日期间诊治的PT-DLBCL患者的临床资料。纳入标准:(1)临床诊断为PTL,经穿刺或手术病理证实为DLBCL;(2)年龄≥18岁。排除标准:(1)有HIV和(或)EBV感染和(或)合并其他严重基础疾病;(2)继发性睾丸淋巴瘤;(3)既往恶性肿瘤病史和(或)同时合并其他恶性肿瘤。本研究已获得医院伦理委员会批准(2022042.115)。
1.2 数据收集
所有病例均随访至患者死亡或2023年5月31日,随访数据来源于住院病例档案及电话随访。
收集患者临床相关资料,记录一般临床特征[年龄、首发临床表现、体质量指数(body mass index,BMI)、肿瘤部位、肿瘤大小以及有无并发症],病理及免疫组织化学指标[肿瘤细胞来源(Hans分型标准),生发中心型(germinal center B,GCB)及非生发中心型(non-germinal center B,non-GCB),CD10、CD20、CD30、CD117、CD3、BCL-2、BCL-6、MUM-1、Ki-67及PLAP],美国东部肿瘤协作组(eastern cooperative oncology group,ECOG)评分,国际预后指数(international prognostic index,IPI)评分,Ann Arbor分期,治疗方案[有无手术、化疗、放疗及中枢神经系统(central nervous system,CNS)预防性治疗,是否联合应用蒽环类药物(anthracyclines,ANT)、是否联合应用利妥昔单抗(rituximab,R)],初治反应[完全缓解(complete remission,CR)、部分缓解(partial remission,PR)、稳定状态(stable disease,SD)、持续进展(progressive disease,PD)],复发部位和时间,最终生存状态。
1.3 统计学分析
采用SPSS 27.0软件进行统计分析。计数资料采用率(%)表示,计量资料采用M(P25~P75)表示。采用Kaplan-Meier单因素分析方法评估影响总生存期(overall survival,OS)的影响因素(排除了部分实验室指标或治疗方案缺失的患者),使用log-rank检验评估生存差异。采用Cox比例风险模型比较患者的生存时间。P<0.05为差异有统计学意义。
2 结果
2.1 PT-DLBCL患者的临床特征、病理及免疫组织化学指标
共纳入47例,患者年龄64(53~74)岁,BMI 24.5(22.4~25.8)kg/m2,肿瘤直径5.2(4.1~6.2)cm。具体临床特征及免疫组织化学结果见表1、2。
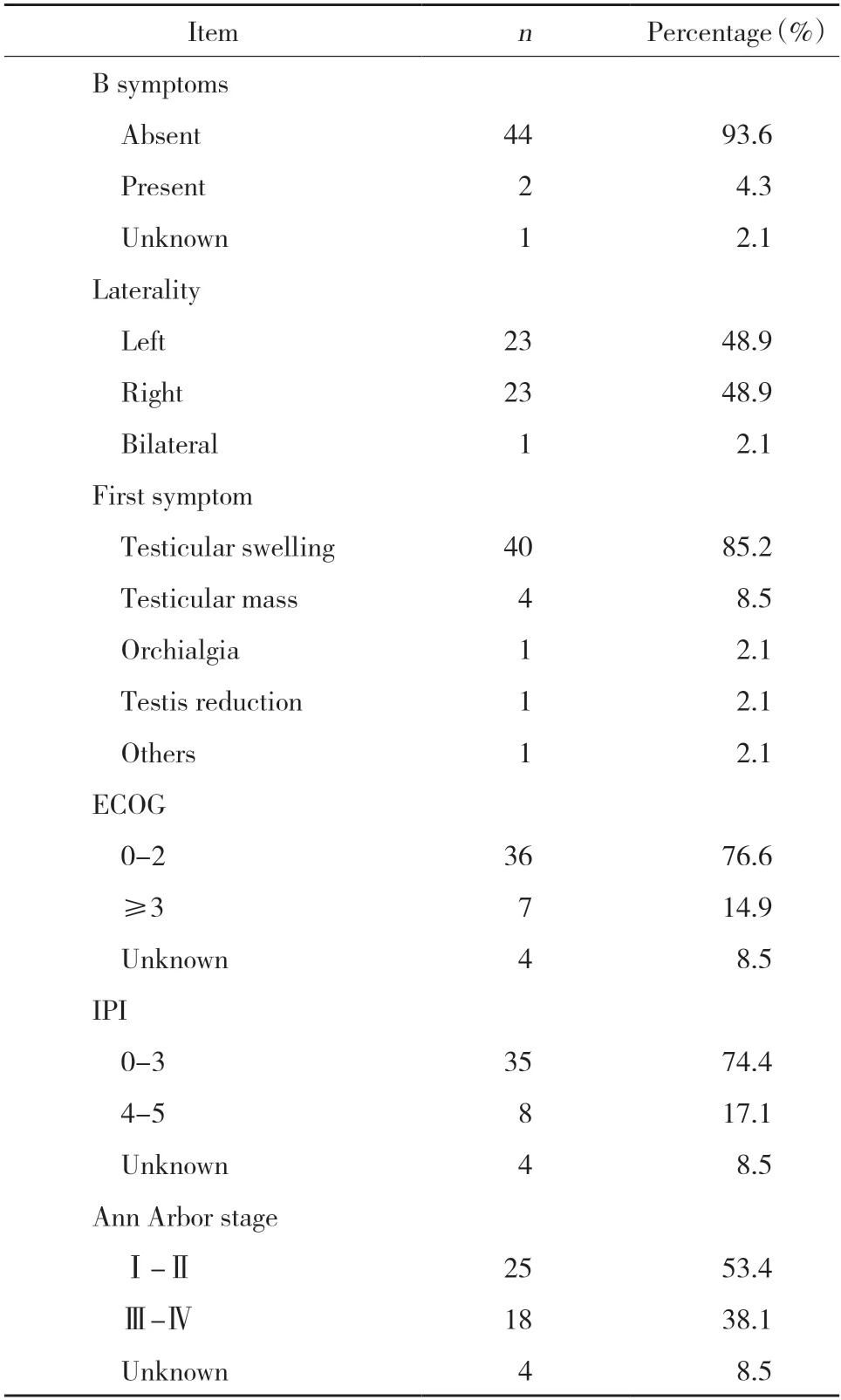
表1 PT-DLBCL患者临床特征Tab.1 Clinical characteristics of PT-DLBCL patients
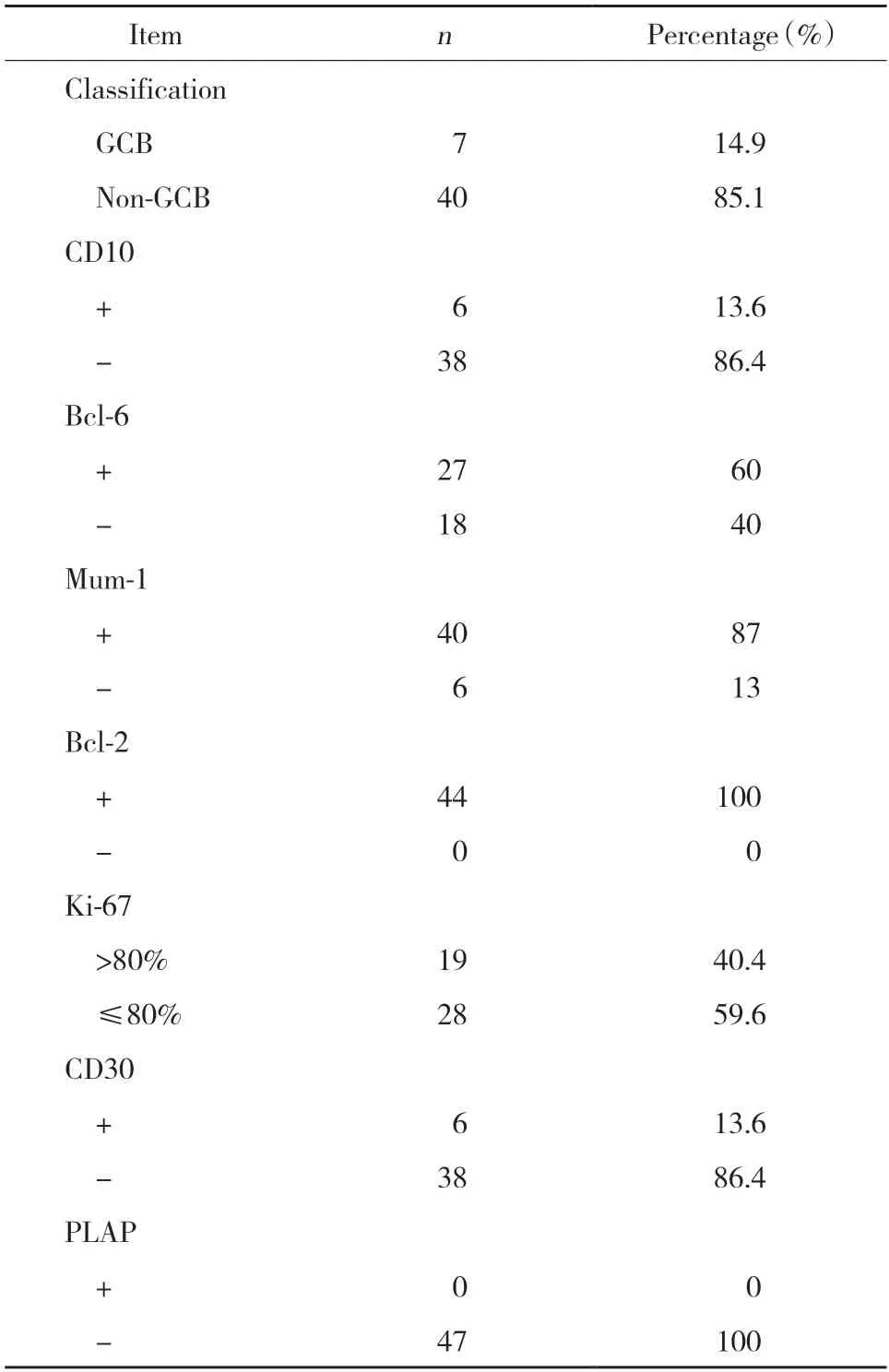
表2 PT-DLBCL患者的病理、免疫组织化学特征Tab.2 Pathological immunohistochemical characteristics of PT-DLBCL patients
2.2 治疗方法及结局
47例PT-DLBCL患者的具体治疗方案及结局如表3所示。其中38例(80.9%)行睾丸切除术,8例(17%)未手术,1例(2.1%)手术不详;36例(76.6%)患者行全身化疗,7例(14.9%)未化疗,4例(8.5%)化疗不详;化疗方案主要为CHOP或R-CHOP方案,中位化疗周期为6个周期(1~8个周期);12例(25.5%)患者接受放疗,28例(59.6%)接受CNS预防性治疗。参照Lugano2014疗效评价[7]进行首次评估,29例CR,3例PR,3例SD,4例PD,8例未评估,疾病控制率(disease control rate,DCR)为89.7%。
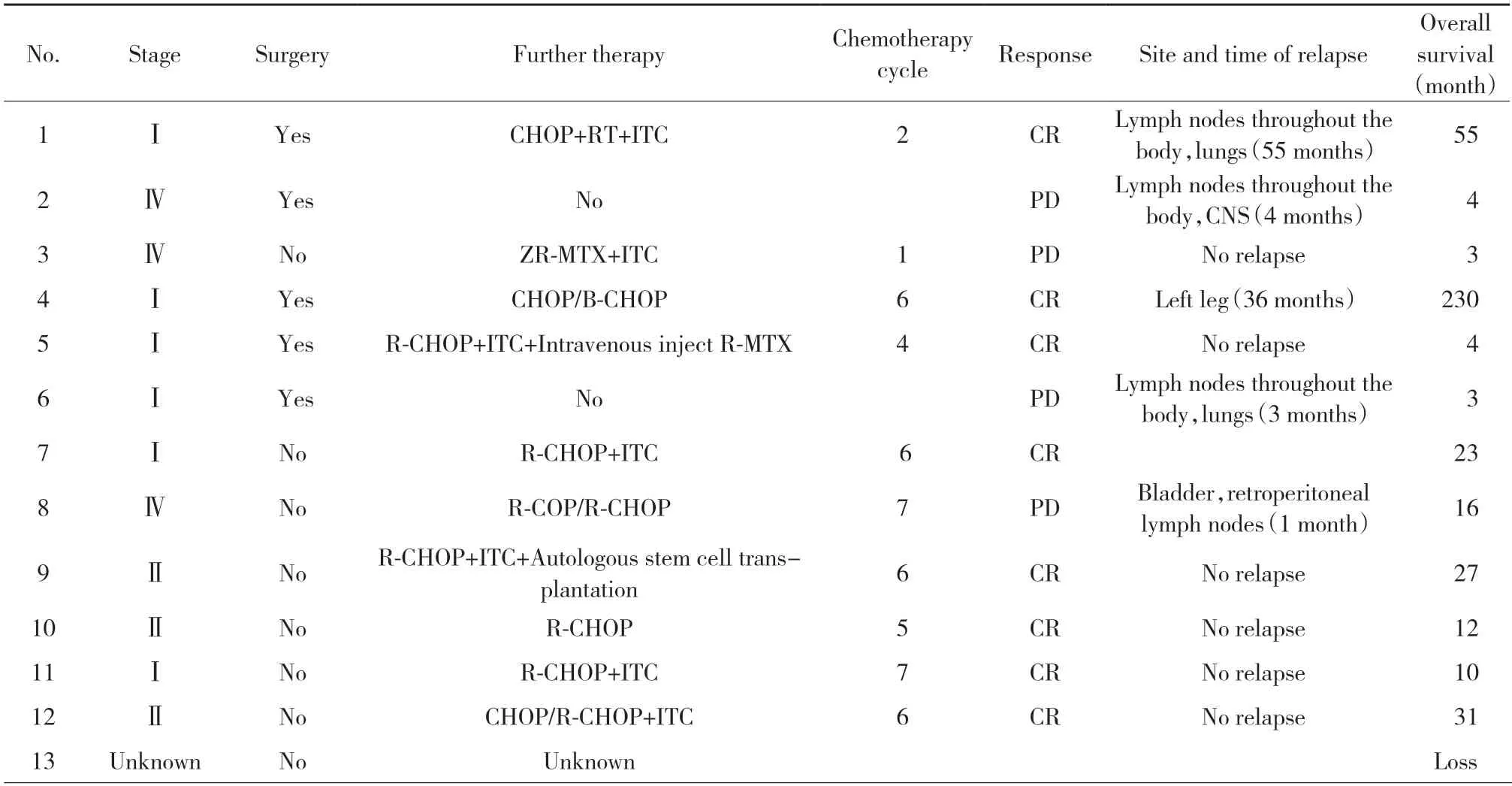
表3 47例PT-DLBCL患者治疗方案与结局Tab.3 Detailed treatment plan and prognosis of 47 patients with PT-DLBCL
2.3 患者随访
本研究中位随访时间为24个月(3~230个月),47例中8例患者失访,失访率14.7%(4/47)。随访时间内14例复发,复发率为35.9%(14/39);常见复发部位为对侧睾丸及CNS。
2.4 影响预后相关因素分析
将一般临床特征、ECOG评分、IPI评分及Ann Arbor分期、实验室指标、免疫组织化学及治疗及疗效等相关指标进行Kaplan-Meier单因素分析,结果显示年龄≥70岁、ECOG评分≥3分、手术、LDH水平升高、Mon水平升高、未联合应用ANT、未联合应用R、单一治疗方式、初治反应无效及复发与PT-DLBCL患者不良预后相关(均P<0.05),而Ann Arbor分期、肿瘤大小、有无合并B症状、IPI评分≥4分、化疗、化疗周期、放疗及CNS预防性治疗均与患者预后不相关(均P> 0.05),见表4。

表4 PT-DLBCL患者一般临床特征,病理、免疫组化指标及治疗方式与预后的相关分析Tab.4 Correlation analysis between general clinical features,pathological immunohistochemistry,treatment choices and prognosis in PT-DLBCL patients

(续表)
将单因素分析有统计学意义(P<0.05)指标纳入Cox回归模型中,结果显示ECOG评分≥3分、未联合应用R及初治反应无效是患者预后不良的独立危险因素(均P<0.05)。见表5。PT-DLBCL患者中位生存时间为41.6个月,1年、3年及5年生存率分别为93%、77%、59%。见图1。
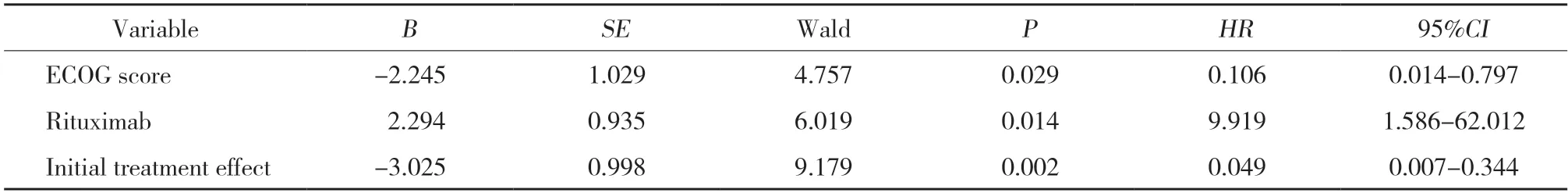
表5 PT-DLBCL患者预后Cox模型多因素分析Tab.5 Multivariate analysis of the Cox model of prognosis in PT-DLBCL patients
3 讨论
PTL是60岁以上男性最常见的睾丸恶性肿瘤,80%~90%病理类型为DLBCL,大部分为non-GCB型[6]。有研究[3,8-11]发现PT-DLBCL的中位发病年龄为66~70岁,单侧无痛性睾丸肿胀是最常见的临床症状,可持续数周至数月,甚至数年,少数伴有剧痛,绝大多数不合并B症状。XU等[12]对1 169例PTL患者的回顾性研究表明确诊年龄是预后的重要影响因素,年龄>70岁患者预后更差,与本研究结果一致。一项包含1 581例PTL患者的回顾性研究[13]证实年龄越小,预后越好。因此,临床上遇到因无痛性睾丸肿块就诊的老年男性时,要注意鉴别PTL。
尽管PT-DLBCL的表现是无害的,但它的临床病程具有侵袭性,且倾向于在免疫隔离部位(睾丸和CNS)生长及复发。研究[9]显示,患者也多复发于对侧睾丸及CNS,且与预后不良显著相关;分析原因主要是由于特定的界面屏障(血-睾屏障或血-脑屏障)的保护,使恶性肿瘤细胞在特定部位内形成一种特殊的免疫微环境,这些区域不在免疫系统的作用范围内;其次,也可能与NF-κB通路信号传导异常、染色体畸变和肿瘤浸润免疫细胞有关。因此,PT-DLBCL容易复发且OS较短,其复发甚至可以在最初治疗的15年后[14]。
WANG等[15]1项39例PTL患者的回顾性研究发现,ECOG评分≥2分、邻近组织肿瘤浸润和巨大的肿瘤直径(>9 cm)是影响预后的因素。CHEAH等[16]研究发现年龄>70岁、Ann Arbor Ⅲ~Ⅳ期、合并B症状、ECOG评分>1分、多结外部位浸润、巨大肿块直径(>10 cm)、高LDH及β2-MG水平、低白蛋白血症及肿瘤位于左侧睾丸是PTL患者预后的不良因素;王昀哲等[17]在63例PTL患者的回顾性研究中也得出了类似结论。此外,徐鸣睿[18]还发现未接受CNS预防性治疗也是PTL患者预后不良的影响因素;通过多因素Cox回归分析发现,进展期(Ann Arbor Ⅲ~Ⅳ期)、肿瘤直径≥7 cm、IPI评分≥2分、高β2-MG 水平是PTL患者预后不良的独立危险因素。本研究共纳入47例PT-DLBCL患者,8例失访,失访率14.7%,与学术界认可的失访率(20%)接近[7],数据可信。本研究单因素分析结果表明年龄≥70岁、ECOG评分≥3分、IPI评分≥4分、高LDH及Mon水平、未联合应用ANT、未联合应用R、单一治疗方式、初治反应无效及复发是PT-DLBCL患者预后不良的影响因素;多因素Cox回归分析显示ECOG评分≥3分、未联合应用R及初治反应无效是PT-DLBCL预后不良的独立危险因素。而Ann Arbor 分期、未接受CNS预防、化疗周期及病理分型等与患者OS不相关。此外,多项研究[18-21]表明PT-DLBCL患者OS与病理亚型有关,GCB型比non-GCB型的PT-DLBCL患者有更好的OS,但本研究中两者比较无统计学差异,可能是样本量较少、患者治疗方案不同以及随访时间较短所致。未来需大样本、前瞻性的研究来进一步论证。
PT-DLBCL发病率低,缺乏病例及大型前瞻性试验,目前文献多为回顾性研究,尚无标准化治疗指南。公认的治疗方案包括患侧睾丸切除、化疗、放疗及CNS预防性治疗联合[8,16],本研究患者整体1年、3年及5年OS分别为86.2%,77.9%,59.3%,联合治疗患者1年、3年、5年OS分别为93.2%,80.7%,62.5%,高于单一治疗模式(OS分别为50.0%、25.0%、25.0%),且联合治疗OS与Ⅱ期临床试验结果一致[22-23]。1项373例PT-DLBCL患者的回顾性研究[4]发现,良好的IPI评分、无B症状、使用ANT和预防性阴囊放疗与较长的OS显著相关;含ANT的化疗方案、CNS预防性治疗和对侧睾丸放疗似乎可以改善预后。一系列回顾性研究和1项IELSG10前瞻性Ⅱ期试验提示加入R联合化疗可增加疗效,改善PT-DLBCL患者预后[10,22,24-26],但也有部分研究[5,27]未发现R化疗可以提高预后。本研究结果显示,联合应用ANT、R可显著改善PT-DLBCL患者预后,多因素Cox模型分析结果显示联合应用R是OS的独立影响因素。有研究[4,8-9,13]证实放疗及CNS预防性治疗可降低复发风险,提高生存率;但本研究未发现放疗、CNS预防性治疗与OS的相关性,可能是样本量较少且随访时间较短所致,后续研究需增大样本量,延长随访时间。
综上所述,PT-DLBCL罕见且预后差,尽早诊断且联合应用ANT、R可能改善患者预后。本研究收集2家医院的临床数据,较全面反映了PT-DLBCL患者的临床特征。另外,本研究全面分析了PT-DLBCL的临床特征、病理特征及实验室指标与预后的关系,为以后大样本、前瞻性队列研究奠定了基础。本研究属于回顾性研究,且样本量较少,存在偏倚,后续需要纳入更多所医院,收集更多PT-DLBCL患者的资料来进一步论证。

