临床中宫颈机能不全患者治疗方案的选择
王丽娟
宫颈机能不全(cervical incompetence,CIC):无痛性的宫颈扩张或缩短导致中孕期胎膜破裂、晚期流产或早期早产而不伴有宫缩。宫颈机能不全的发生率约0.1%~2%,在妊娠16~18周习惯性流产中宫颈机能不全原因约占15%左右[1]。由于发生孕周较早,本症可造成大量未成熟新生儿死亡,成为一个非常棘手的问题。20世纪50年代,Shirodkar和McDonald提出了宫颈环扎术,用于预防宫颈机能不全所引起的流产和早产。本文通过回顾性分析2001年1月至2011年12月间我院收治的53例/次行宫颈环扎术患者的病例资料,来评价宫颈环扎术的疗效及其影响因素,并对治疗性环扎的预后情况进行了进一步的探讨。
1 资料与方法
1.1 临床资料
1.1.1 一般资料 2001年1月至2011年12月间河南省濮阳市濮阳市妇幼保健院共收治的53例/次行宫颈环扎术的患者。患者年龄24~35岁,平均28.3岁。5例有宫颈锥切史,9例有急产史,13有阴道助产史,26例有自然流产史,孕次2~6次,平均3.2次。
1.1.2 宫颈机能不全的诊断标准[2]根据曹泽毅主编的中华妇产科学的诊断标准:①有明确的多次中期妊娠自然流产史。②流产时常无先兆症状,既往无子宫收缩痛,而颈管消失,甚至羊膜囊突出。③非孕期时,可将8号Heger宫颈扩张器无阻力地置人宫颈内直至宫腔。④非孕期时子宫输卵管造影证实子宫峡部漏斗区呈管状扩大。⑤B超测量妊娠子宫颈内口宽度>1.5 cm。具备上述诊断标准第1条,并符合其他4条中任何1条即可确诊。所有患者均符合以上诊断标准,同时未发现子宫畸形(单角子宫,双角子宫,子宫纵隔,鞍状子宮等),未发现胎儿畸形及胎盘位置异常。
1.1.3 分组 根据环扎时宫颈有无改变,分为预防性宫颈环扎组42例(宫颈无改变时进行预防性宫颈环扎术),治疗性宫颈环扎组11例(孕检时超声发现宫颈管长度(Cervical length)<25 mm,内口呈“鸟嘴状”改变时进行手术),进行分组讨论。
1.2 方法
1.2.1 手术方法 手术采取硬膜外麻醉或腰麻,宫颈环扎手术方法为McDonald法缝合术。在阴道黏膜的膀胱沟相当于宫颈内口处用减张线在相当于11点处进针,穿透宫颈肌层,于10点处出针,继续于宫颈8~7点、5~4点、2~1点处作环形缝合,于1点处出针后,将缝线拉紧,并于前穹隆处打结,检查结扎的松紧度以4号宫颈扩张器能通过为宜,线尾保留3~4 cm,利于拆线,也称四角宫颈环绕缝合法。每针缝线之间应套以细乳胶管或软塑料管以保护黏膜组织。缝合时应注意避开3点和9点处,以免造成子宫动脉下行支的损伤,引起出血。原则上,妊娠满37周或临产时拆除环扎线。
1.2.2 统计学方法 卡方检验用于计数资料的检验,t检验用于计量资料的检验。P<0.05表示具有统计学意义。
2 结果
2.1 一般情况 53例/次行宫颈环扎手术患者的年龄为(28.3±6.1)岁(23~44岁),既往妊娠共158次,其中晚期自然流产98(62.0%)次,早产32(20.2%)次,足月产有28(17.7%)次,预防性环扎组患者既往平均发生晚期流产/早产3次(1~6次),治疗性环扎组既往平均发生晚期流产/早产2次(1~3次)。环扎术后,53例患者均于我院分娩。
2.2 环扎手术与分娩情况 所有患者均于14~27+6之间行宫颈环扎术,当环扎高度达到或接近宫颈内口水平,或环扎平面与宫颈外口平面相距2 cm以上时认为环扎高度满意[3]。预防性环扎组患者手术时间明显早于治疗性环扎组,同时预防性环扎组仅有4.2%的患者不能达到满意的环扎高度,治疗性环扎组有54.5%的患者不能达到满意的环扎高度,前者活产率和足月产率分别为92.9%和78.6%,而后者仅为63.7%和81.8%。相应的,治疗性环扎组患者所分娩的新生儿NICU入院率较高(36.4%VS 14.3%)。
53例/次宫颈环扎手术,除5例患者外,其余术中出血量均不超过30 ml(1 例200 ml,2 例 100 ml,1 例 80 ml,1 例 50 ml),无1例术中发生胎膜破裂。以体温及血常规检查结果作为诊断感染的依据,治疗性环扎组3(27.3%)例患者术后出现感染迹象,而预防性环扎组只有9.5%的患者发生感染。发生宫颈撕裂的6例患者中,2例为宫口开大2 cm时拆除宫颈环扎线,2例为产程进展过快,于产后拆除环扎线,这4例患者均未妊娠至足月。另外2例为足月后提前拆除环扎线,其中1例为胎吸助娩。
进一步分析于我院分娩的6例/次晚期流产病例可以看到,其中5例/次合并感染(发热、WBC升高),3例/次经病理证实存在急性绒毛膜炎。本研究中合并子宫肌瘤的3例/次患者均于环扎术后发生晚期自然流产。
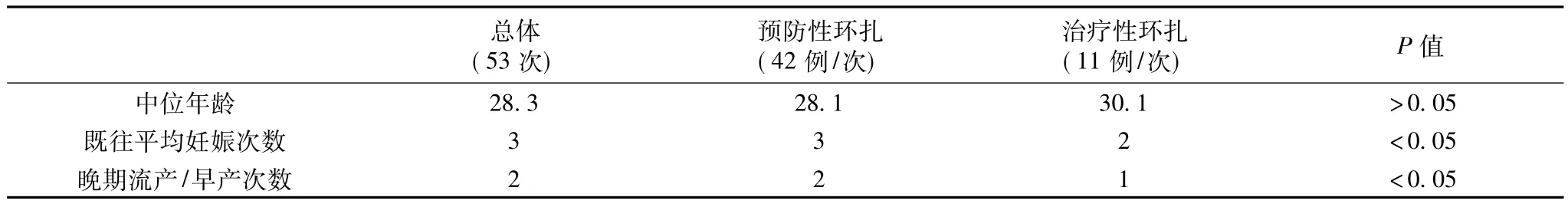
表1 三组患者年龄及既往妊娠情况(例)
表2 两组患者宫颈环扎手术情况及其后的分娩情况[(例,%)]
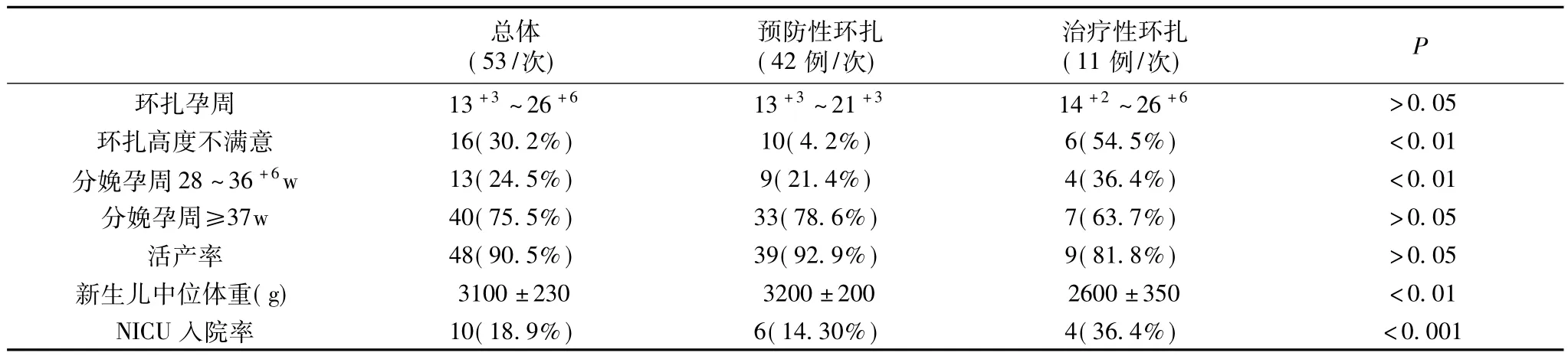
表2 两组患者宫颈环扎手术情况及其后的分娩情况[(例,%)]
总体(53/次)预防性环扎(42 例/次)治疗性环扎(11 例/次)P>0.05环扎高度不满意 16(30.2%) 10(4.2%) 6(54.5%) <0.01分娩孕周28~36+6w 13(24.5%) 9(21.4%) 4(36.4%) <0.01分娩孕周≥37w 40(75.5%) 33(78.6%) 7(63.7%) >0.05活产率 48(90.5%) 39(92.9%) 9(81.8%) >0.05新生儿中位体重(g) 3100±230 3200±200 2600±350 <0.01 NICU入院率 10(18.9%) 6(14.30%) 4(36.4%)环扎孕周 13+3~26+6 13+3~21+3 14+2~26+6<0.001
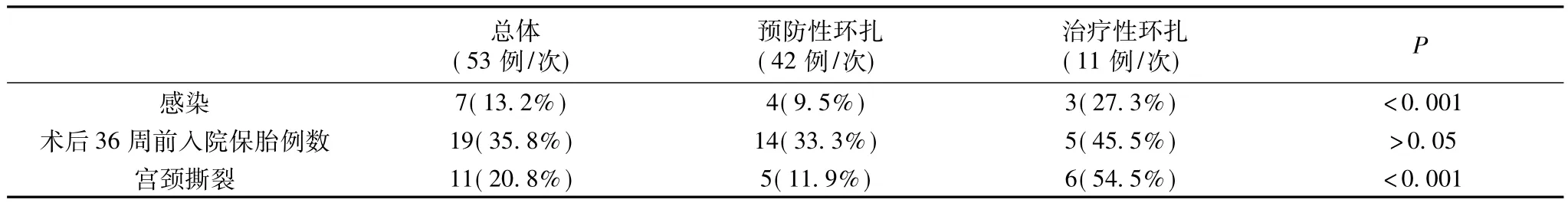
表3 宫颈环扎术后并发症发生情况
3 讨论
20世纪50年代,Shirodkar和McDonald即提出了宫颈环扎术,用于预防宫颈机能不全所引起的流产和早产。然而,目前关于子宫颈机能不全的诊断、病因及治疗仍存在着许多争论,尤其是对于宫颈环扎手术对象和时机的选择及其疗效的评价,由于缺少大规模的随机对照临床试验结果的支持,临床上对于手术适应证的选择还存在着不同的标准[4,5]。本研究中以典型的病史经过、非孕期的8号Hegar扩张器检查及孕期的阴道检查及B超检查结果作为诊断依据,满足其中之一者即可诊断子宫颈机能不全。根据这样的入选标准,53例/次患者于我院接受了宫颈环扎手术治疗。
这些患者既往妊娠共有141次,其中晚期自然流产92(65.2%)次,早产14(9.9%)次,足月产仅有1(0.7%)次,且为第一产,为唯一成活新生儿。而在接受宫颈环扎术后,早产率和足月产率分别为27.8%和55.5%,所有活产新生儿在出院时均存活。可以看到,在接受宫颈环扎术后,患者的足月产率和新生儿成活率极大提高,同时,已经报道的与宫颈环扎术相关的较严重的手术并发症,如术中胎膜破裂、膀胱损伤、胎盘早剥、子宫破裂,在我们的研究中均未有发生。所以我们认为宫颈环扎术对于治疗宫颈机能不全是一种行之有效且相对安全的治疗方法。同时,这样的结果也进一步证实我们的入选标准是合理的。
通过进一步将这些病例分为预防性环扎组和治疗性环扎组进行分析,可以看到,两组手术时孕周无明显差异。由于环扎时已经发生颈管缩短、宫口扩张,宫颈粘液栓阻挡细菌入侵的能力下降,且手术较难达到满意的环扎高度,而当环扎高度不能达到宫颈内口时,将产生所谓的漏斗效应,在宫腔压力稍有增加时,即会对宫颈产生较大的扩张力[6]。所以,治疗性环扎组活产率(81.8%VS 92.9%,P>0.05)和足月产率(63.7%VS 78.6%,P>0.05)与预防性环扎组无明显差异,但其术后感染率(27.3%VS 9.5%,P<0.001),新生儿NICU入院率(36.4%VS 14.3%,P<0.001),宫颈裂伤率(54.4%VS 11.9%,P<0.001)却相对较高。由此,我们得出结论,在排除其他可能造成晚期自然流产/早产的因素后,对于病史典型的患者以及有晚期自然流产/早产史、而病史不太典型,但满足非孕期检查8号Hegar扩张器无阻力通过宫颈内口的患者应采取预防性宫颈环扎。
关于手术时机的选择,对于预防性宫颈环扎,应选择在14~18周进行手术,过早则因胎盘功能不稳定,手术刺激易致流产,且可能遇到异常妊娠。过晚则由于子宫已明显增大,宫体升至腹腔,宫颈随之升高,宫颈本身亦常逐渐变短,从而增加操作的困难,影响手术效果;且子宫敏感性增加,容易于术后发动宫缩和发生胎膜早破[3]。
绒毛膜羊膜炎是宫颈环扎术围手术期的一个较常见的合并症,尤其对于紧急环扎,它在很大程度上影响到手术的疗效。术前应常规监测患者的体温、心率、血象、并留取阴拭子培养。对于术前既已存在的感染,应在积极控制感染后再选择手术治疗。
近年随着B超技术的发展,经阴道B超检查也被用于筛选需要接受宫颈环扎手术治疗的患者。多数研究以宫颈长度<25 mm作为选择宫颈环扎手术的临界值。对于低危患者,早产率在接受环扎手术组和期待治疗组没有显著性差异[7];而对于有晚期自然流产/早产病史的患者,通过宫颈环扎可显著降低早产发生率[8-11]。所以,对于虽有晚期自然流产/早产史、而病史不太典型的患者(尤其是非孕期未行宫颈机能不全相关检查者),定期行经阴道B超检查宫颈长度为临床医师提供了一种很好的选择,既可以避免不必要的宫颈环扎手术,又可以防止高危患者最终进入只能选择紧急环扎的困境。
本文未对行紧急宫颈环扎的患者分组,因为病例数较少,且临床中对宫口已开,胎膜膨出的患者,临床诊断为难免流产,家属顾虑较多,术后结局不够满意,合并症较多,易引发医疗纠纷,但有研究认为紧急宫颈环扎术是中晚期最有效的延长妊娠的方法[12]。
[1]Rand L,Norwitz ER.Current controversies in cervical cerclage.Seminars in Perinatology,2003,27(1):80.
[2]曹泽毅主编.中华妇产科学.北京:人民卫生出版社,1999:325.
[3]郎景和.妇科手术笔记.中国科学技术出版社,2001.
[4]Cunningham FG,Gant NF,Leveno KJ,Gilstrap LC III,Hauth JC,Wenstrom KD.威廉姆斯产科学.第21版.辞学出版社,2002.
[5]Simcox R,Shennan A.Cervical cerclage in the prevention of preterm birth.Best Practice&Research Clinical Obstetrics and Gynaecology,2007,21:831-842.
[6]Lotgering FK.Clinical aspects of cervical insufficiency.BMC Pregnancy and Childbirth,2007,7(Suppl 1):S17.
[7]Incerti M,Ghidini A,Locatelli A,Poggi SH,Pezzullo JC.Cervical length<25 mm in low-risk women:a case control study of cerclage with rest vs rest alone.American Journal of Obstetrics&Gynecology,2007:315.
[8]Althuisius SM,Dekker GA,Hummel P et al.Final results of the Cervical Incompetence Prevention Randomized Cerclage Trial(CIPRACT):therapeutic cerclage with bed rest versus bed rest alone.Am J Obstet Gynecol,2001,185:1106-1112.
[9]Rust OA,Atlas RO,Reed J et al.Revisiting the short cervix detected by transvaginal ultrasound in the second trimester:why cerclage therapy may not help. Am J Obstet Gynecol, 2001, 185:1098-1105.
[10]Berghella V,Odibo AO & Tolosa JE.Cerclage for prevention of preterm birth in women with a short cervix found on transvaginal ultrasound examination:a randomized trial.Am J Obstet Gynecol,2004,191:1311-1317.
[11]Berghella V,Odibo AO,To MS et al.Cerclage for short cervix on ultrasonography:meta-analysis of trials using individual patientlevel data.Obstet Gynecol,2005,106:181-189.
[12]张建平,王英兰,张蓉,妊娠中晚期紧急宫颈环扎术4例分析.中国实用妇科与产科杂志,2002,18(4):245-246.

