早期无创呼吸机治疗老年人COPD急性加重期的疗效观察
江欣 郑晓青 沈青 严杰 陈清勇⋆
据报告2012年全球有>300万的患者死于慢性阻塞性肺疾病(COPD),占全球全部死亡人数的6%[1]。COPD是老年人的常见病、多发病,常因呼吸道感染、空气污染等因素导致急性加重,诱发急性呼吸衰竭。目前无创正压通气(NIPPV)因其无创、有效、方便等特点已广泛应用于COPD合并呼吸衰竭的临床治疗。本院呼吸科研究分析了120例老年COPD急性加重患者早期应用无创呼吸机的临床疗效,现将研究结果报道如下。
1 临床资料
1.1 一般资料 选择2015年1月至2017年6月因COPD急性加重收住本院呼吸科的住院患者,纳入标准:(1)符合2013中华医学会呼吸病学分会制定的“慢性阻塞性肺疾病诊治指南”的诊断标准[2]。(2)COPD急性发作患者。(3)神志清晰,存在自主呼吸患者。(4)入院时行动脉血气分析:7.25<PH<7.35,PaCO2≥50mmHg患者。(5)年龄≥65岁患者。(6)患者或家属同意无创呼吸机治疗,并签署知情同意书。排除标准:(1)拒绝接受无创呼吸机治疗患者。(2)呼吸抑制或停止患者。(3)低血压、心律失常和心肌梗死患者。(4)嗜睡、意识障碍或患者不能配合患者。(5)吞咽反射异常、严重上消化道出血或严重胃肠胀气患者。(6)痰液粘稠或有大量气道分泌物患者。(7)近期曾行面部或胃食管手术患者。(8)头面部外伤或固有鼻咽部异常患者。(9)极度肥胖患者。共120例患者符合纳入标准,采用随机数字表法随机分为对照组和观察组,每组各60例。对照组中男45例,女15例;年龄65~93岁,平均(79.57±7.70)岁;观察组中男47例,女13例;年龄65~92岁,平均(81.58±7.31)岁。两组患者的性别、年龄、体重指数、COPD病史、吸烟指数、基础疾病、心率、呼吸频率等基线资料比较差异无统计学意义(P>0.05),具有可比性。
1.2 治疗方法 对照组给予常规治疗,如使用抗生素、支气管舒张剂、糖皮质激素、化痰药、茶碱制剂等,持续低流量鼻导管吸氧,吸氧量2~3L/min,使经皮血氧饱和度(SpO2)>90%。观察组在常规治疗基础上,使用德国万曼公司生产的双水平正压(BiPAP)VENTImotion2呼吸机辅助治疗,经口鼻面罩实施NIPPV治疗;应用较为稳定的三头带固定面罩于患者面部合适位置,口鼻面罩接输氧管(氧流量5~10L/min);呼吸机初始参数:S/T模式,呼吸频率(12~20次/分),吸气压力(IPAP)8cmH2O,呼气压力(EPAP)4cmH2O;将呼吸机管道与面罩相连,调节系带拉力,使面罩不漏气,并加温湿化,根据患者病情变化随时调整通气参数,直至患者病情稳定;经皮SpO2维持在>90%;首次NIPPV需持续>2h,NIPPV持续≥3d,保证累计时间>8h/d。
1.3 观察指标 (1)临床症状:呼吸频率(RR)、心率(HR)、辅助呼吸肌动用评分[3](0级:无明显颈部肌肉紧张或周期性收缩;1级:颈部肌肉紧张但无明显的肌肉活动;2级:可见颈部肌肉轻微的收缩活动;3级:颈部肌肉中度周期性收缩,不伴锁骨上窝和肋间内陷;4级:颈部肌肉强烈周期性收缩,伴锁骨上窝和肋间内陷;5级:颈部肌肉强烈周期性收缩,伴腹部矛盾运动)。(2)动脉血气分析:PH、动脉血氧分压(PaO2)、动脉血二氧化碳分压(PaCO2)。(3)住院时间、气管插管率及病死率。(4)患者对NIPPV的耐受情况,每例患者使用NIPPV总天数及每日NIPPV累计时间。(5)NIPPV不良反应:口咽干燥、鼻梁皮肤损伤、胃胀气、误吸、排痰困难、漏气等。
1.4 统计学方法 采用SPSS 19.0统计软件。计量资料以()表示,符合正态分布者采用参数检验,不符合正态分布者采用非参数检验;计数资料采用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 两组治疗前后呼吸频率、心率和辅助呼吸机动用评分比较 见表1。
表1 两组治疗前后呼吸频率、心率和辅助呼吸机动用评分比较[n=60,()]
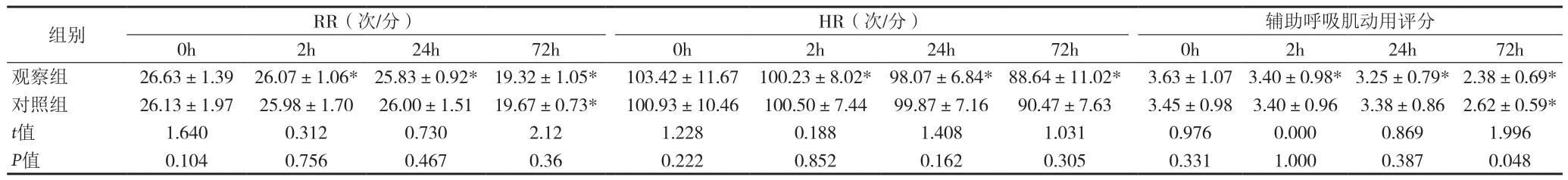
表1 两组治疗前后呼吸频率、心率和辅助呼吸机动用评分比较[n=60,()]
注:与同组0h比较:* P<0.05
HR(次/分) 辅助呼吸肌动用评分0h 2h 24h 72h 0h 2h 24h 72h 0h 2h 24h 72h观察组 26.63±1.39 26.07±1.06* 25.83±0.92* 19.32±1.05* 103.42±11.67 100.23±8.02* 98.07±6.84* 88.64±11.02* 3.63±1.07 3.40±0.98*3.25±0.79*2.38±0.69*对照组 26.13±1.97 25.98±1.70 26.00±1.51 19.67±0.73* 100.93±10.46 100.50±7.44 99.87±7.16 90.47±7.63 3.45±0.98 3.40±0.96 3.38±0.86 2.62±0.59*t值 1.640 0.312 0.730 2.12 1.228 0.188 1.408 1.031 0.976 0.000 0.869 1.996 P值 0.104 0.756 0.467 0.36 0.222 0.852 0.162 0.305 0.331 1.000 0.387 0.048组别 RR(次/分)
表2 两组治疗前后血气分析指标比较[n=60,()]
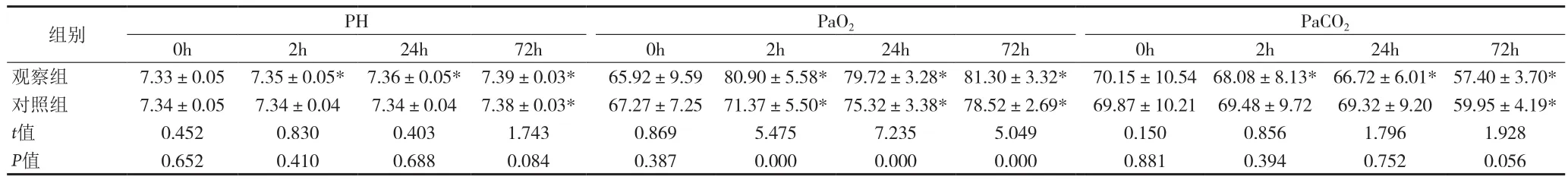
表2 两组治疗前后血气分析指标比较[n=60,()]
注:与同组0h比较:* P<0.05
PaCO2 0h 2h 24h 72h 0h 2h 24h 72h 0h 2h 24h 72h观察组 7.33±0.05 7.35±0.05* 7.36±0.05* 7.39±0.03* 65.92±9.59 80.90±5.58* 79.72±3.28* 81.30±3.32* 70.15±10.54 68.08±8.13* 66.72±6.01* 57.40±3.70*对照组 7.34±0.05 7.34±0.04 7.34±0.04 7.38±0.03* 67.27±7.25 71.37±5.50* 75.32±3.38* 78.52±2.69* 69.87±10.21 69.48±9.72 69.32±9.20 59.95±4.19*t值 0.452 0.830 0.403 1.743 0.869 5.475 7.235 5.049 0.150 0.856 1.796 1.928 P值 0.652 0.410 0.688 0.084 0.387 0.000 0.000 0.000 0.881 0.394 0.752 0.056组别 PH PaO2
2.2 两组治疗前后血气分析指标比较 见表2。
2.3 两组患者平均住院时间、气管插管率、病死率比较 对照组和观察组住院时间分别为(22.35±6.55)d和(17.68±5.89)d,差异有统计学意义(t=4.102,P=0.000)。对照组有9例(占15.0%)患者气管插管,其中第1天2例,第4天4例,第5天3例,插管原因为肺部感染加重致感染性休克及排痰无力、呼吸困难加重,其中有7例患者在治疗期间死亡;观察组有2例(占3.3%)患者在第7天气管插管,插管原因为排痰无力、呼吸困难加重,其中有1例患者在治疗期间死亡;观察组患者气管插管明显低于对照组,两组对比差异有统计学意义(χ2=4.904,P=0.027)。观察组患者在治疗期间1例死亡,明显低于对照组7例死亡,差异有统计学意义(χ2=4.821,P=0.028)。
2.4 NIPPV应用情况及不良反应 所有入组患者均能耐受NIPPV治疗,每例患者平均NIPPV(6.9±1.8)d,总NIPPV时间(51.4±24.7)h,每日NIPPV累计时间为(8.2±3.1)h。60例中有13例患者初始应用无创呼吸机时有不同程度的紧张感,经合适的解释和教育,患者紧张、恐惧感消除,人机配合可;4例患者出现胃胀气;6例患者因面罩挤压和摩擦出现鼻梁皮肤破溃、损伤,予加强皮肤护理及后续停用NIPPV后愈合。
3 讨论
COPD是一种常见的、可以预防和治疗的疾病,以持续呼吸困难症状和气流受限为特征,通常是由于明显暴露于有毒颗粒或气体引起的气道和/或肺泡异常所导致[1]。COPD急性加重期气道阻力增加、肺的弹性回缩力减退和呼气期气道陷闭,使呼气不完全,形成动态肺过度充气,伴气体陷闭,产生内源性呼气末正压(PEEPi);为了克服气流阻力、内源性PEEP和肺弹性阻力,呼吸肌做功增加,最终致呼吸肌疲劳,出现呼吸浅快,每分钟静息通气量下降、高碳酸血症和呼吸性酸中毒[4]。
老年人由于呼吸系统解剖结构生理性退化和呼吸功能生理性降低,使老年人呼吸功能储备能力下降,更易发生呼吸道感染和呼吸衰竭,使COPD病情更加严重[5]。同时老年COPD患者多合并高龄、病程长、基础疾病多、机体免疫功能低下、营养不良、并发症多等因素,CODP急性加重期常规治疗方法效果并不令人满意。当常规治疗效果欠佳时,通常需要建立人工气道进行机械通气。人工气道机械通气需行气管插管或气管切开,虽然疗效显著,但可能引起呼吸机相关性肺炎、气压伤,甚至呼吸机依赖,最终导致致残率、病死率增加,住院时间延长[6]。因此,对于老年AECOPD患者早期应用无创呼吸机对减少气管插管率和有创通气有重要意义。
COPD急性加重期常规治疗方法通过减轻气道痉挛、控制感染、促进痰液排出等手段以达到改善临床症状、缓解呼吸肌疲劳的目的,但临床起效缓慢。本研究结果中,观察组患者在治疗后2h即出现呼吸频率、心率、辅助呼吸肌动用评分等临床症状改善和PaCO2明显下降,PH明显升高,且上述指标在治疗后24h、72h持续改善;而对照组患者在治疗后72h出现呼吸频率、心率、辅助呼吸肌动用评分等临床症状改善和PaCO2明显下降,PH明显升高。本研究结果与国内学者文献报道一致[7-8]。说明NIPPV比常规治疗更能迅速地改善老年COPD急性加重患者的临床症状,纠正缺氧和二氧化碳潴留。
据文献报道,NIPPV能降低急性呼吸衰竭或慢性呼吸衰竭急性加重的AECOPD住院患者的气管插管率、病死率、并发症和住院时间[9-11]。Tsai等[12]对101000例急诊诊断为AECOPD合并呼吸衰竭的患者进行回顾性分析显示无创正压通气能降低病死率和住院时间。本研究中,观察组患者的住院时间、气管插管率和病死率均低于对照组(P<0.05),与国外文献报道结果一致。本研究中,观察组2例患者在治疗第7天因无力咳嗽、痰难以咳出致呼吸困难加重,最终行气管插管,其中1例患者因治疗无效而死亡。临床上大部分患者经NIPPV治疗后能取得较好的临床疗效避免有创通气,但当NIPPV治疗效果欠佳时,应及时气管插管,以免延误救治时机。
综上所述,老年COPD急性加重期早期应用无创呼吸机治疗能起到改善患者临床症状,纠正高碳酸血症,缩短住院时间,减少气管插管率及病死率等作用,值得临床广泛应用。

