危重型新型冠状病毒肺炎患者体外器官支持若干问题的思考与认识
张 春,司 向,林 婷,李 娜,赵 硕,刘司南,苗润晨,张靖垚,王 铮,刘 昌
(1. 西安交通大学第一附属医院外科重症监护病房,陕西西安 710061;2. 中山大学附属第一医院重症医学科,广东广州 510080)
截至2020年3月14日21时31分,2019新型冠状病毒肺炎(简称新冠肺炎,coronavirus disease 2019, COVID-19)国内累计确诊病例81 209例,累计死亡3 194例,全球180多个国家和地区累计71 910例患者感染,累计死亡2 587例,已成为国际关注的突发公共卫生事件,对人类的生命安全造成极大的威胁[1-7]。按照国家卫健委颁布的《新型冠状病毒肺炎诊疗方案(试行第七版)》[8]的分型标准,COVID-19可分为轻型、普通型、重症和危重型。其中危重型患者多存在呼吸衰竭,需机械通气,同时可存在血流动力学不稳定,以及合并其他器官功能衰竭,需要ICU监护治疗,救治难度大,死亡率高。因此,针对危重型患者的救治,体外器官功能支持成为挽救生命的重要手段。近期,陆续发表的一系列关于体外心肺支持及肾脏支持等专家共识或指南,对临床患者的救治起到了重要的作用,但仍存在一些临床尚存解决或者界定模糊的问题。本文作者均在第一线救治COVID-19患者,特别是第一作者,通过在武汉大学人民医院东院区COVID-19患者救治过程中的实践、体会和经验,对相关问题进行思考并探讨,以期能达到学术共鸣,共同为临床救治提供一些思路。
1 关于肺脏支持
1.1 无创呼吸功能支持:密切关注,及时调整新冠肺炎死亡患者尸检病理已证实肺脏的病理损伤特点与急性呼吸窘迫综合征(acute respiratory distress syndrome, ARDS)相一致[9]。据报道新冠肺炎并发ARDS发生率在20%~40%左右[10-11],临床表现为严重的低氧血症合并或不合并高碳酸血症,而呼吸窘迫的表现在临床并不典型,有患者的氧饱和度可低至40%左右,但意识清楚,呼吸频率仅在20~30次/min左右,呼吸窘迫的程度并不明显。这可能与发病人群多为老年人,且合并多种基础疾病,自身免疫力低下,长期耐受低氧能力较强以及核心主动呼吸肌群的动能储备低下有关。此类患者在并发ARDS后往往首先接受无创机械通气,但临床观察发现多数患者无法耐受,要么存在过强的自主呼吸,频繁的呼吸机报警,虽然在一定程度上勉强维持了氧合,但人机对抗及过高的吸气压会加重肺脏的损伤[12-13];要么患者“非常安静”的佩戴呼吸机治疗,但意识逐渐出现淡漠乃至丧失,很快接受临床抢救。因此,在机械通气过程中,需密切关注患者的耐受情况及意识变化,同时观察的时间窗需窄化,治疗需要提前,第七版诊疗规范已严格界定了1~2 h内病情无改善应及时调整通气策略。
1.2 有创呼吸功能支持:规范执行,关注细节新冠肺炎患者并发中-重度ARDS后往往需要接受有创呼吸机辅助通气,而肺保护性通气策略、肺复张、镇静肌松、俯卧位通气阶梯化流程化的治疗已成为ARDS治疗的常规手段[14-15],但在新冠肺炎患者的救治过程中实际应用的效果评价尤为重要,是否真正做到小潮气量(6~8 mL/kg理想体质量)和低水平气道平台压力(≤30 cmH2O)是临床医生需要关注的重要问题,尤其注意是理想体质量(kg)的计量,同时目标导向化的镇痛镇静(RASS评分)辅助在呼吸支持治疗中发挥了重要作用,此外需要动态评估患者肺脏的可复张性及顺应性[16],避免无效的复张加重肺脏损伤。俯卧位通气已被证实可显著改善肺脏病变的不均一性,改善氧合情况,但在临床操作中需要经验丰富的医护团队共同配合才可顺利实施,只有临床规范化的治疗,关注细节才能为患者的救治带来益处。此外,新冠肺炎患者的D-二聚体水平显著升高,肺栓塞发生的概率明显高于其他人群,多种因素叠加可造成肺动脉压力急剧升高,短时间内造成氧供氧耗的失衡,这些细节严重影响患者的预后,需要密切关注。
1.3 CO2清除问题:把握指征,及时调整允许性高碳酸血症是接受肺保护性通气策略实施后经常被谈到的话题,在保证肺脏充分休息的情况下,如pH>7.25,PCO2水平波动在80 mmHg左右,临床均可接受。但新冠肺炎并发重度ARDS患者中,有些患者PCO2水平往往高于100 mmHg,甚至超过血气分析仪检测上限,过高的循环CO2对颅脑及循环会造成重要的损伤。作者在1例危重型新冠肺炎患者的纤维支气管镜检查中发现气道相对干净,无明显分泌物,这也间接证实了病变主要累及终末细支气管及肺泡本身,此时可供临床选择的治疗为ECCO2R和ECMO[17-19]。在救治的1例患者中采用了用于婴儿的人工膜式氧合器与CRRT进行串联治疗高碳酸血症,1 h内降低PCO230 mmHg,但很快出现反复,很快序贯为ECMO(V-V)治疗(图1)。就本身治疗方式而言,ECCO2R操作简单,经济实惠,但实际效果远不如ECMO;而ECMO治疗虽效果显著,但后期出血以及导管相关性感染等并发症也值得关注。

图1 迷你-ECCO2R及CRRT并联ECMO治疗1例新冠肺炎合并重度ARDS患者
1.4 ECMO使用问题:精准评估,避免过度ECMO可显著改善全身供氧,减轻呼吸机导致的肺损伤,但不能直接为肺或心脏以外的器官提供支持,目前ECMO在COVID-19救治中的作用尚不清楚,许多信息处于未知状态,包括晚期并发症的发生率、病毒的持久状态以及不同亚组患者的受益情况等,国外有学者提出“ECMO不是一种在疾病大流行中,所有资源都已紧张的情况下,匆忙帮到前线的治疗方法”[20]。因此,ECMO治疗前呼吸体外膜肺存活预测(The Respiratory Extracorporeal Membrane Oxygenation Survival Prediction, RESP)评估至关重要,RESP评分越高,提示患者的预计生存率越高,需要临床风险和收益个性化评估。目前尚无高质量证据支持在危重型新冠肺炎中早期使用ECMO治疗,需进一步临床观察和研究,建议根据病情个性化评估上机时机,同时也应该充分考虑疫情期间,人力、资源与设备耗材限制对ECMO实施的客观影响,避免过度使用。
1.5 液体管理:不可忽视,精准管理在整个肺脏体外支持治疗过程中,液体的精确管理至关重要,研究发现限制性保守或者限制性液体管理策略可显著缩短呼吸机使用时间,缩短住院时间[21]。而在实际管理过程中,精确到每小时的液体管理(二级管理)而非24 h液体出入更为重要,有条件可进行基于血流动力学监测调整的更高级的三级液体管理,避免液体的大出大入,遵循“温水煮青蛙”的原则,尽可能维持机体稳态,为持续稳定有效的治疗提供基础。同时在严格隔离防护条件下,每日的床旁重症超声检查(BLUE方案和FALLS方案)可能会更加方便快捷评估呼吸及循环衰竭情况[22]。笔者通过对病区近30多例患者动态重症超声检查发现,每日适当的液体负平衡可显著减轻肺脏渗出及水肿,其可作为床旁评估的重要手段,同时对心脏、肾脏、颅脑等重要脏器的评估起到重要作用(图2)。
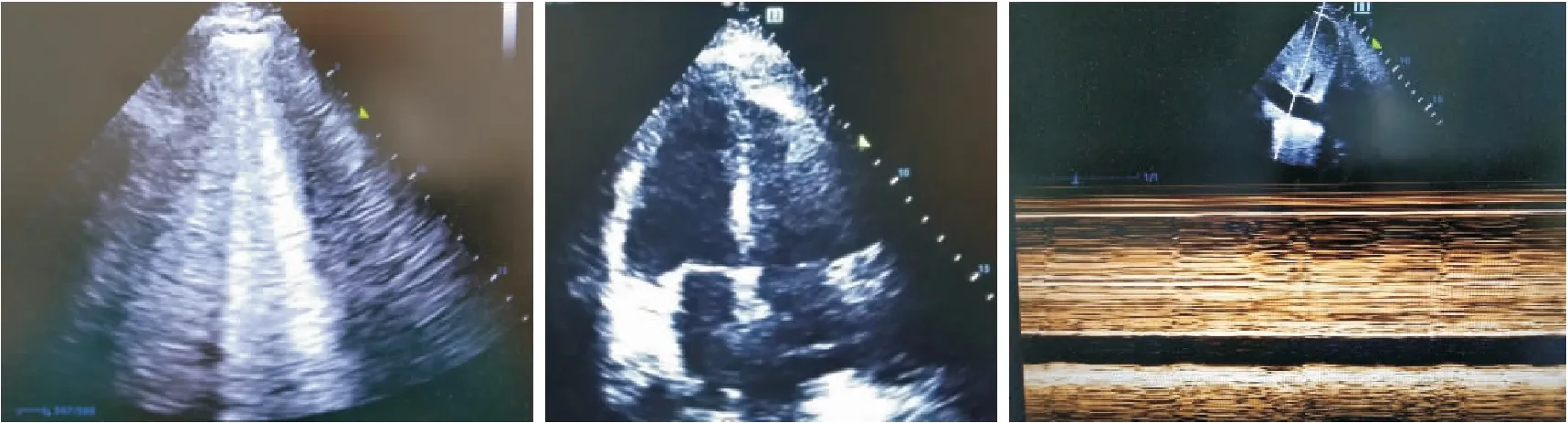
图2 1例新冠肺炎合并重度ARDS患者肺脏超声、心脏超声及下腔静脉M超表现
总之,在肺脏支持治疗过程中,应严格遵照指南流程去实施,遵循快速评估、及时调整、精细管理、避免过度的原则,呼吸支持策略的调整时机上以尽早尽快为好。
2 关于肾脏支持
2.1 肾脏损伤问题:不可忽视,优化治疗COVID-19感染后引起的急性肾损伤(AKI)虽然总体发生率不高,但仍然是不容忽视的重要临床问题,研究发现肾小管损伤是主要表现,且主要发生于老年重症患者[23-25]。笔者通过观察病区收治的近50例重型及危重型患者,发现90%的患者肾小球滤过率(GFR)基本在90~120 mL/min,极少数肌酐水平仅轻度升高(AKI 1~2期),这与常见的细菌脓毒症AKI存在显著差异,这可能与救治的人群选择有关。因此,针对新冠肺炎AKI早期患者肾脏支持手段仍应以优化血流动力学、增加氧供、降低氧耗以及避免肾毒性药物治疗为主,早期不建议使用CRRT治疗。
2.2 CRRT肾外适应症炎症风暴问题:动态评估,个体化治疗近期,国际知名重症专家RONCO和VINCENT教授[26]在Lancet Respir Med发表题为“Coronavirus epidemic: Preparing for extracorporeal organ support in intensive care”的文章,强调了CRRT不仅针对AKI治疗,针对未合并AKI的重症COVID-19患者,当出现严重的细胞因子风暴及多器官功能障碍综合征(MODS)时,也应该尽早启动CRRT治疗。对于炎症风暴的问题,我国研究发现新冠肺炎患者的血浆中测得细胞因子水平显著升高[4]。尤其是IL-6显著升高,如何定义“严重”非常关键,我们发现,这与sepsis诱发的炎症风暴相比,单就IL-6水平来说不是那么高,这也与患者的临床表现基本一致。单纯的ARDS较少引起休克,而MODS的发生也很可能继发于细菌的二重感染或病毒造成的持续损伤所致。作者在1例危重型新冠肺炎患者救治过程中发现,在新冠肺炎的早期没有明确细菌感染前,病毒强阳性,双肺弥漫性磨玻璃样改变,淋巴细胞计数极低,使用了机械通气,但IL-6水平最高在200~400 pg/mL左右,而继发血源性细菌感染后IL-6水平最高可升至12 000 pg/mL。因此,针对新冠肺炎并发炎症风暴时的CRRT启动时机的选择仍值得商榷,作者认为监测细胞因子(IL-6/8/10)动态变化趋势比绝对值更为重要。李兰娟院士等[27]发表的人工肝治疗新冠专家共识中也提到上机的适应证IL-6水平大于或等于正常上限5倍或每日上升速度大于1倍以上。因此,CRRT治疗炎症风暴需谨慎选择,同时上机后带来的血栓及导管相关性感染问题也需要权衡利弊。
2.3 CRRT膜材选择问题:吸附效果显著,推荐使用在CRRT治疗过程中,治疗剂量及模式的选择与KDIGO指南相一致,不在此处讨论。重点可能在于膜材的选择,具有吸附功能的AN69ST膜、oXiris膜以及HA330膜可显著降低血中细胞因子水平,改善器官功能[28-29]。作者观察2例oXiris-CRRT治疗的新冠肺炎患者(1例于西安交通大学第一附属医院本部,1例于武汉人民医院东院),发现在常规6~8 h治疗中IL-6水平均可下降50%左右,同时氧合指数及循环也显著改善,治疗效果显著;此外,oXiris膜材含有肝素涂层,无需抗凝即可实施,组织相容性好,操作方便,这在作者的既往研究中已得到证实[30]。此外,需要注意在进行吸附治疗过程中,需要关注抗病毒药物及抗菌药物的剂量调整及营养物质的及时补充。
因此,在肾脏支持治疗过程中,应遵循理性谨慎的治疗原则,同时治疗的启动时机选择以恰当的时机切入为好。
3 结 语
目前国内抗 COVID-19 的攻坚战进入到最后冲刺时刻,如何积极救治现存的重症患者,切实提高救治成功率成为关键所在,优化精细目标导向化的治疗成为当前重症患者的治疗核心所在。相信随着对新冠肺炎的不断深入了解和认识,临床面临的问题定会逐步得到解决,同时希望在抗疫前线的医务工作者能咬紧牙关,勇往直前,为取得最后的胜利而奋斗!

