副肿瘤性天疱疮6例临床分析
宋潇,王娟,游弋
副肿瘤性天疱疮(paraneoplastic pemphigus, PNP)是一种与副肿瘤性自身免疫介导相关的罕见的、危及生命的皮肤黏膜疾病[1]。各种肿瘤都可能与PNP的发生有关,其中淋巴增生性疾病最为常见[2]。其典型的临床特点包括顽固性痛性口腔炎、多形性皮损,常伴有除皮肤外的全身多器官受累,故而患者对治疗反应差,死亡率极高。本研究旨在对本院PNP患者的临床、组织病理学和免疫学特点,以及伴发肿瘤情况、预后等进行研究和探讨。
1 一般资料
回顾性分析2010年1月—2021年6月在本院皮肤科确诊为PNP的6例住院患者,其中,女4例,男2例,发病年龄33~65岁,平均年龄53.5岁,病程1~9个月,平均4个月,入院时诊断有药疹、寻常型天疱疮(PV)、类天疱疮(BP)、PNP、中毒性表皮坏死松解症(TEN)等。
2 结果
2.1临床表现 5例患者以口腔黏膜损害为首发症状,1例以躯干皮疹为首发症状(表1);所有患者在病程中均出现口腔黏膜损害(图1),且均合并其他部位黏膜损害(4例外生殖器,4例眼部,3例鼻黏膜,2例咽喉气道,1例肛周);皮疹中出现水疱损害者5例,其中尼氏征阳性者4例(图2),尼氏征阴性1例,还有1例皮疹中表现为多形性红斑、扁平苔藓样皮炎的多形性皮疹(图3)。
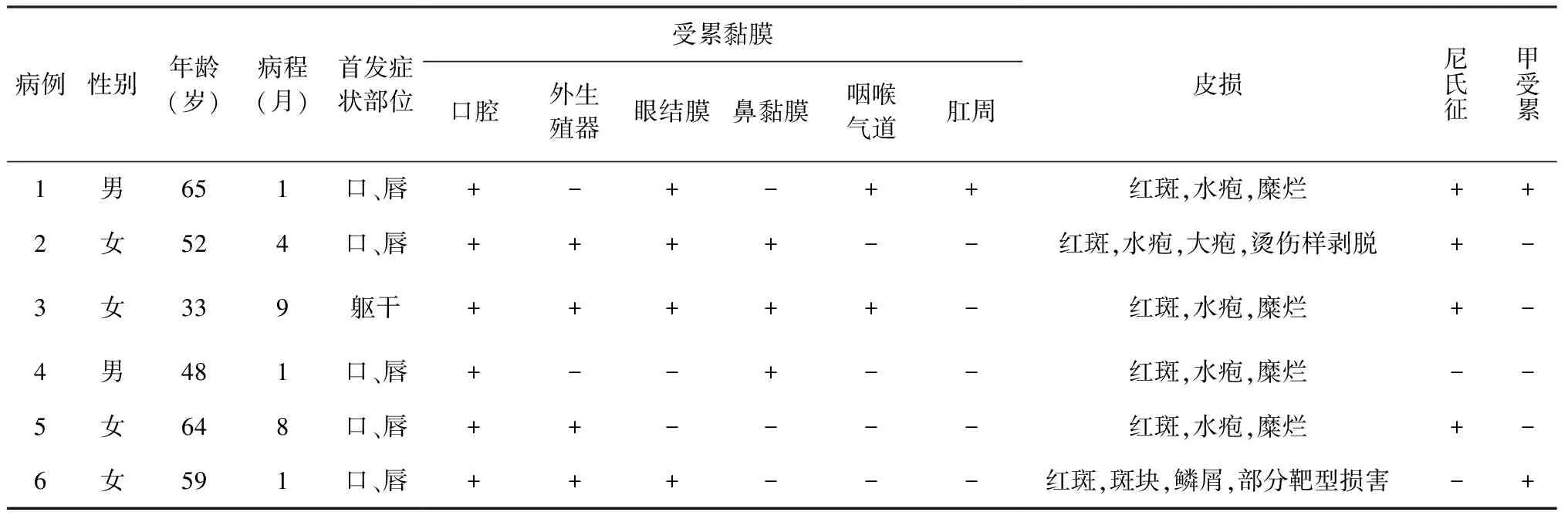
表1 6例PNP患者临床特点
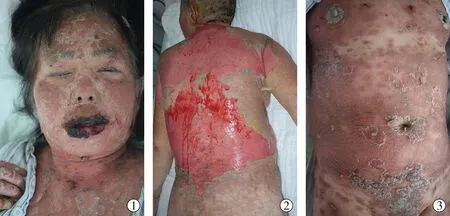
图1 口唇黏膜糜烂、破溃、结痂;图2 躯干皮肤糜烂,似烫伤样剥脱表现,尼氏征阳性;图3 躯干暗红斑、鳞屑,部分呈靶型损害
2.2皮肤组织病理检查 6例患者均予以皮损组织病理学检查(表2),表皮内水疱/棘层松解4例(其中1例有散在坏死角质形成细胞)(图4);表皮下裂隙1例(有散在角质形成细胞坏死);苔藓样皮炎病理表现1例(有较多坏死角质形成细胞和基底细胞液化变性)(图5)。
2.3直接免疫荧光检查(DIF) 5例患者行DIF检查均为阳性,其中4例免疫复合物沉积在表皮细胞间(EIS),其中2例同时伴基底膜带(BMZ)沉积,1例仅沉积在BMZ。EIS的沉积物均有IgG和C3(其中3例同时伴IgA,2例伴IgM);BMZ的沉积物中2例包含IgG、IgA、C3(其中1例同时伴IgM),1例仅有C3;还有2例检测到真皮血管壁有IgG、IgA、IgM和C3沉积。此外,1例患者同时予以盐裂实验示IgG、IgM在BMZ线状沉积(表2)。
2.4实验室检查 6例患者均以人包皮为底物行间接免疫荧光(IIF)检查,其中5例天疱疮抗体阳性,治疗前滴度从1∶10~1∶640,1例为抗基底膜带抗体阳性,治疗前滴度为1∶10;行酶联免疫吸附法检查(ELISA),5例检测到抗桥粒芯糖蛋白3(抗Dsg3)抗体(其中3例伴有抗Dsg1抗体),1例检测到抗BP180抗体(表2)。
2.5合并肿瘤情况 6例患者均合并肿瘤,其中4例为先诊断肿瘤后出现皮疹,2例为先有皮疹后诊断肿瘤。5例患者通过影像学及病理检查明确诊断肿瘤,2例为炎性肌纤维母细胞肿瘤,1例为肺鳞癌,1例为滤泡性淋巴瘤Ⅱ级(Ⅳ期高中危),1例为乙状结肠癌(T4aN2bMx);1例通过影像学检查考虑“右侧附件肿瘤:囊腺瘤?上皮性癌?”但未明确肿瘤性质。从肿瘤的发病部位来看,分别累及肺、胸壁、肝脏、腹股沟、乙状结肠及女性附件。2例患者还合并有肺部闭塞性细支气管炎(BO)。
2.6治疗和转归 6例患者均予以糖皮质激素甲泼尼龙 (40~60 mg/d)治疗,其中4例同时联合大剂量静脉用免疫球蛋白(IVIG),约400 mg/(kg·d)治疗,还有1例患者同时予以环孢素、硫唑嘌呤等免疫抑制剂治疗。确诊肿瘤的5例患者均接受化疗,其中1例同时予以放疗,1例予以姑息性手术切除治疗。6例患者在诊断PNP出院后随访0.5~13个月,平均4.75个月,5例患者出院后死亡,其中1例在生存13个月后死亡,死因不详,2例在不足半年因肿瘤死亡,2例分别在出院后2周和3个月因进行性呼吸困难、肺部感染死亡,1例患者至今已随访5个月,病情控制可。本组患者1年生存率为16.67%(1/6),见表3。
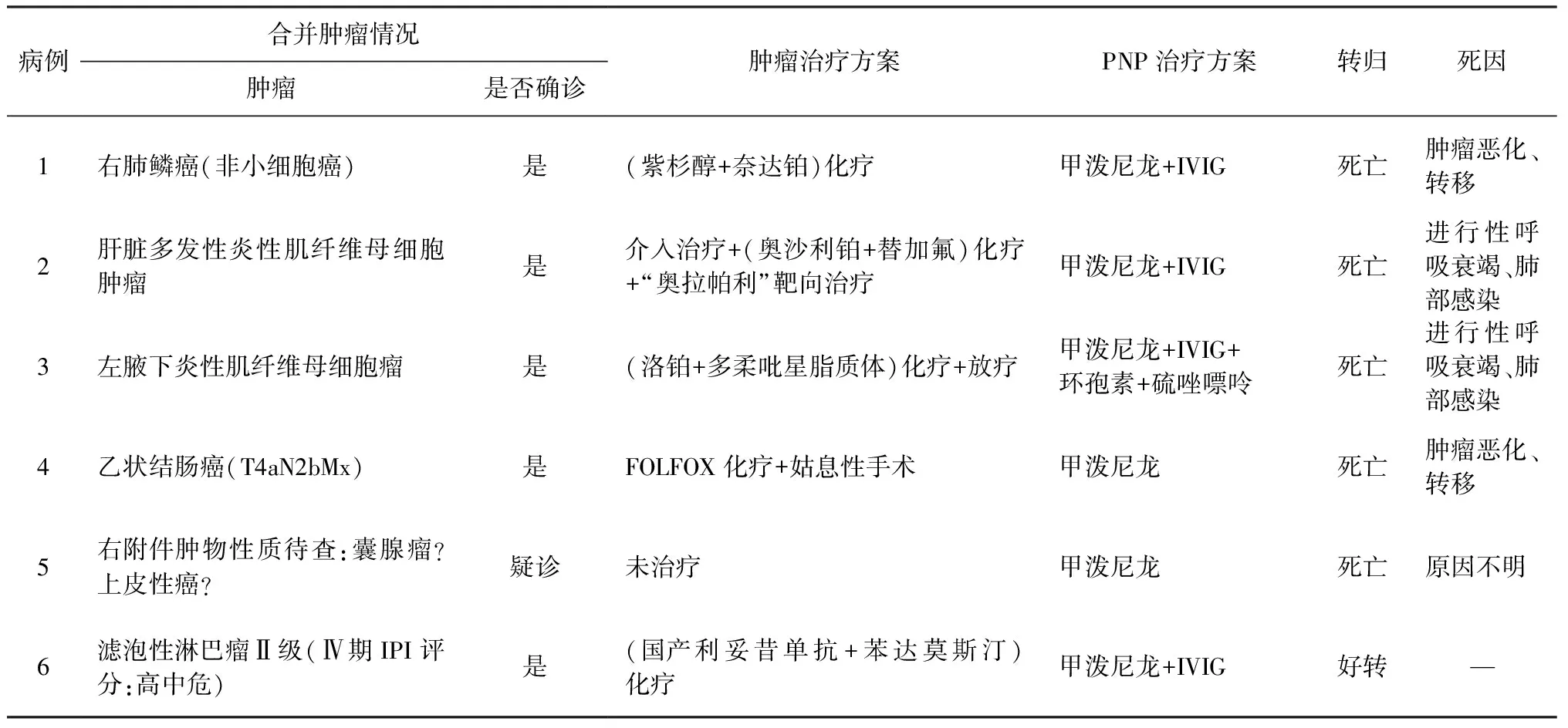
表3 6例PNP患者合并肿瘤情况及治疗与转归
3 讨论
副肿瘤性天疱疮(PNP)是天疱疮的一种亚型,最早由Anhalt等在1990年首次报道[3],最常见出现在45~70岁,发病年龄较大,男女无显著差异,但也有发生在儿童和青少年的病例[4],本研究中有1例患者发病年龄在33岁,故而对于青年患者出现特征性临床表现时也需警惕PNP。
PNP常与肿瘤相关,近2/3的病例发生在已知有肿瘤的情况下,另有1/3的患者在皮疹发生后才检测到肿瘤[5],本研究中亦有此类情况。6例患者均合并肿瘤,性质依次为实体肿瘤(3例)、间叶性肿瘤(2例)、淋巴增生性肿瘤(1例),以实体瘤居多,PNP合并淋巴造血系统疾病病例数少,这与其他文献报道有区别。国外报告的与PNP相关的肿瘤以B细胞淋巴瘤和血液系统恶性肿瘤相关性更大[6],血液系统肿瘤约占PNP病例的84%[7],国内报告的PNP合并的肿瘤常为 Castleman 病(CD),约占 80%[8]。这种区别可能与本研究病例数较少有关,但也需考虑14.8%~17%的实体肿瘤(如胃癌、肺癌、结肠癌等)也与PNP有关,还有报道称PNP亦可能发生在接受细胞毒性药物治疗的情况下,比如氟达拉滨、苯达莫斯汀等[9],本研究中也有病例存在发病前使用苯达莫斯汀的情况,或许其对PNP的发生也起着共同推动作用。但目前关于实体肿瘤和药物与PNP的研究数据相对较少,本研究或许可以对后续关于这两方面的研究提供一定数据支持。
PNP的特征性临床表现是黏膜损害和多形性皮损,尤其是疼痛性、持续性口腔黏膜损害最典型,几乎存在于所有病例中,且常累及唇黏膜[10],在个别病例中,口腔糜烂仅是PNP的唯一表现。本研究中5例患者先有口腔黏膜损害再出现皮损,其中1例在长达4个多月时间内口腔黏膜损害甚至为唯一临床表现,1例患者先有皮损再有黏膜损害,所有病例均还累及其他黏膜损害,主要表现为糜烂、水疱和浅溃疡。4例表现为水疱、糜烂且尼氏征阳性似PV样皮疹,1例表现为紧张性大疱、鳞屑性红斑丘疹似BP样皮疹,还有1例表现为多形红斑及苔藓样皮疹的多形皮疹。本研究中还有2例患者伴有甲下脓疱、甲脱落。PNP的皮损呈多态性,不同特点的皮损可能同时存在,也可呈动态变化[11]。此外,PNP除皮肤和黏膜损害外,还常有其他系统受累,比如BO、心肌损害等[2]。BO是由于PNP累及非复层鳞状上皮组织所致,发生率约为30%,一旦发生则不可逆,对治疗反应极差,是PNP患者死亡的主要原因之一[12]。本研究中有2例患者合并BO,表现为喘息、进行性呼吸困难,并随之出现肺部感染,最终死于进行性呼吸衰竭、低氧血症和肺部感染,对于此类考虑可能合并BO的患者早期行胸部CT可发现马赛克征、外周支气管扩张等,肺功能检查可出现大小气道气流受限,内镜活检可见呼吸道黏膜棘层松解,故而可通过影像学、组织学、功能性检查来早期明确,以便尽早治疗,减轻患者痛苦。
本研究中的主要病理表现包括表皮内棘层松解、角质形成细胞坏死及基底层液化变性,均为PNP的特征性病理表现,这些病理表现可单独存在,也可同时存在于同一皮损病变中,临床中常因棘层松解和角化不良特征不明显,导致较难与其他疾病鉴别,如Steven-Johnson综合征、移植物抗宿主病(GVHD)、药疹等[13],故而在临床中对于可疑PNP病例需结合多方面标准来确诊。DIF是PNP的主要诊断手段之一,参与PNP的细胞和抗体攻击角蛋白不同层次的蛋白质,导致不同的DIF特征(包括细胞间复合物染色和/或真皮-表皮连接处染色)[14],主要表现为IgG、C3在EIS沉积,少数病例可见其同时沉积于EIS和BMZ;本研究中除上述特点外,还发现在部分病例中同时伴有IgA和/或IgM沉积。另外,在BMZ中检测到IgG和/或C3的线性沉积有助于将PNP与其他形式的天疱疮区分开,后者只在角质形成细胞之间显示Ig沉积[15]。DIF的敏感性低,大约50%的病例DIF为阴性,故不作为诊断PNP的必要标准,假阴性通常是由于坏死组织(特别是在黏膜标本中)和苔藓样病变,故而需反复取材[16]。
IIF的阳性率因底物不同而存在较大差异,以鼠膀胱为底物的IIF对诊断PNP有更高的敏感性(86%)和特异性(98.9%),但仍有25%的PNP患者为阴性,本研究中以人正常表皮为底物行IIF,检测到抗表皮细胞间抗体5例,抗基底膜带抗体阳性1例,确诊时滴度从1∶10~1∶640,部分患者经治疗后滴度逐渐下降。ELISA和免疫沉淀(IP)可检测到PNP的血清学标志性抗体,其是针对斑素蛋白(plakin)家族抗原的自身抗体,包括最为特征性的抗原是210 kDa 壳斑蛋白(envoplakin,EP)、190 kDa 周斑蛋白(periplaki,PP),其次为250 kDa和 210 kDa的桥粒斑蛋白Ⅰ和Ⅱ,以及较少见的BP抗原(约40%),但在大部分病例仍以抗Dsg3(约80%)、Dsg1最多见[17-18],是诊断PNP的必要手段,本研究采取ELISA检测,抗体以抗Dsg3、Dsg1为主,1例为抗BP180抗体,但抗Dsg并非PNP特征性抗体,其最常见于PV[19],故而免疫沉淀或印迹检测到分子量为250、230、210、190 kDa的独特蛋白更有助于诊断PNP。
目前,PNP的诊断标准国内外尚无共识,本文参考朱学骏教授等提出的PNP诊断标准,主要从疼痛性黏膜损害和多形性皮损的临床特点、表皮内棘层松解和角质形成细胞坏死的病理特点、EIS或BMZ免疫复合物沉积的DIF特点、血清中检测到针对上皮细胞的循环抗体及伴随肿瘤等5项内容来制定诊断标准。
PNP的预后一般较差(死亡率为90%),与肿瘤恶性程度有关,合并恶性程度高的肿瘤患者死亡率更高[14],本研究中死亡率达83.3%,1年生存率低,合并低度恶性程度肿瘤者死亡率约为40%(高于已知报告中合并良性肿瘤的PNP死亡率约20%),予以姑息性切除肿瘤和/或放/化疗并同时予糖皮质激素、IVIG、免疫抑制剂等治疗后疾病有得到缓解,但之后病情恶化,最终死亡,死亡原因主要为PNP合并BO和肿瘤恶化。故而,PNP的预后需要适当的系统管理,包括有效控制口腔和皮肤病变,对基础肿瘤的充分治疗,以及预防和积极治疗并发症,尤其是BO,应尽早诊断,早期切断细支气管损害的免疫过程,从而提高生存率[20]。

