脑膜异常强化的MRI诊断
俞方荣 王土兴 方春 朱翔
脑膜异常强化的MRI诊断
俞方荣 王土兴 方春 朱翔
目的分析不同病变的脑膜异常强化MRI表现,探讨脑膜异常强化模式的形态与病因间的关系。 方法 对资料完整、MRI增强扫描显示脑膜异常强化的27例患者进行回顾性分析。 结果 27例患者中脑膜癌病11例(其中软脑膜强化模式9例,包括结节样强化4例、线样强化4例、结节样和线样强化并存的混合型强化1例,全脑膜强化模式、混合型强化2例);感染性脑膜炎9例(其中细菌性脑膜炎5例,包括软脑膜强化模式、线样强化4例,全脑膜强化模式、线样强化1例,并伴有硬膜下脓肿、颅骨骨髓炎,结核性脑膜炎3例,均为软脑膜强化模式,2例为线样强化,1例为结节样强化并伴有脑内多发结核结节,病毒性脑膜炎1例,为软脑膜强化模式、局限性线样强化);自发性低颅压综合征2例(硬脑膜强化模式、为弥漫均匀的线样强化);慢性硬膜下血肿4例和慢性硬膜下血肿伴硬膜下积液1例(硬脑膜强化模式、线样强化)。 结论 不同病变所致脑膜异常强化,其强化模式及形态具有一定的特点,MRI能为疾病的诊断提供重要信息。
脑膜异常强化 疾病 磁共振成像
脑膜由硬脑膜、蛛网膜和软脑膜组成,临床上多种疾病可累及脑膜形成各种脑膜病变,MRI增强扫描能清晰显示脑膜异常强化,但在实际工作中往往对其认识不足。笔者对27例资料完整、MRI增强扫描表现为脑膜异常强化的患者资料作回顾性分析,以提高对脑膜病变的认识,并探讨脑膜异常强化模式的形态与病因间的关系。
1 对象和方法
1.1 对象 收集我院2007-03—2013-06经MRI增强扫描发现脑膜异常强化的27例患者(不包括如髓母细胞瘤、脑膜瘤等颅内肿瘤和脑梗死、Sturge-Weber综合征等病变所致的脑膜异常强化,此类病变可依据病变主体的MRI表现进行诊断),其中男17例,女10例,年龄14~76岁,平均45岁。27例患者中脑膜癌病(meningeal carcinoma,MC)11例、感染性脑膜炎9例、自发性低颅压综合征(spontaneous intracranial hypotension,SIH)2例、慢性硬膜下血肿4例和慢性硬膜下血肿伴硬膜下积液1例。所有患者均经临床、脑脊液细胞学检查或病理确诊。
1.2 检查方法 所有患者均行MRI平扫及增强检查,采用Philips Gyroscan Intera 1.5T超导MRI扫描仪,行横断面、矢状面和冠状面平扫,层厚8mm,层间距2mm,序列:T1WI/FFE(TR 121ms,TE 1.77ms);T2WI/TSE(TR 4 773ms,TE 110ms);T2FLAIR/TRA(TR 6 000ms,TE 120ms)。增强扫描时对比剂使用钆喷替酸葡甲胺(Gd-DTPA),以0.1mmol/kg静脉团注,采用T1WI/FFE序列,行横断面、矢状面及冠状面扫描,参数同平扫。
1.3 脑膜异常强化的判断标准
1.3.1 按脑膜强化的部位分为3种异常强化模式 (1)硬脑膜强化模式,即硬脑膜-蛛网膜强化:硬脑膜内层含有丰富的毛细血管网,其微血管缺少紧密连接,因此正常硬脑膜可见轻度强化,但常不连续,多见于硬脑膜反折处(如海绵窦、麦克尔腔等)。硬脑膜-蛛网膜异常强化表现为沿颅骨内侧面走行的弯曲状、连续的线样或增厚的线样强化,累及大脑镰及小脑幕,可伴有结节样强化,但不伸入脑沟和基底部脑池。(2)软脑膜强化模式,即软脑膜-蛛网膜下腔强化:蛛网膜缺少血管,软脑膜毛细血管的基底膜及紧密连接较完整连续,因此正常软脑膜-蛛网膜下腔通常无强化。当脑表面及脑沟裂池等部位出现强化时即为异常,表现为强化沿脑表面分布,伸入脑沟和基底部脑池,有时蛛网膜下腔也可出现弥漫性强化。脑干表面的强化为软脑膜-蛛网膜下腔强化。(3)全脑膜强化模式,即硬脑膜、蛛网膜及软脑膜均强化。
1.3.2 按脑膜强化的形状分为3种异常强化模式 (1)线样强化:脑膜表现为弥漫或局限性细线样、粗线样强化,可同时累及硬脑膜、软脑膜或室管膜;(2)结节样强化:脑膜呈结节状、斑块状强化,常位于脑膜表面、室管膜下或蛛网膜下腔;(3)混合型强化:同时具有上述两型的表现。
2 结果
11例MC患者中原发肿瘤为肺癌6例、乳腺癌4例、胃癌1例。MRI平扫时脑膜均未见明显异常,增强扫描显示软脑膜强化模式9例和全脑膜强化模式、混合型强化2例。9例软脑膜强化模式中,线样强化4例,结节样强化4例(其中1例伴脑内及头皮下转移,见图1),混合型强化1例。
9例感染性脑膜炎患者中细菌性脑膜炎5例,包括软脑膜强化模式4例,表现为范围较广并伸入脑沟的线样强化(见图2);全脑膜强化模式1例,为颅骨化脓性骨髓炎侵入脑膜致局部硬脑膜、软脑膜强化,并形成硬膜下脓肿,局部脑组织水肿(见图3A-B)。结核性脑膜炎3例均为软脑膜强化模式,其中2例以基底池、侧裂池为主的条片状、粗线状强化,1例表现为脑沟、脑池内结节样强化并伴有脑内多发结核结节(见图4A-B),同时行胸部CT检查显示急性血行播散型肺结核(见图4C)。病毒性脑膜炎1例,为软脑膜强化模式,呈脑表面局限性线样强化。

图1 乳腺癌MC(矢状面MRI增强示软脑膜强化模式,脑表面、脑沟结节样强化,伴脑实质结节样强化)
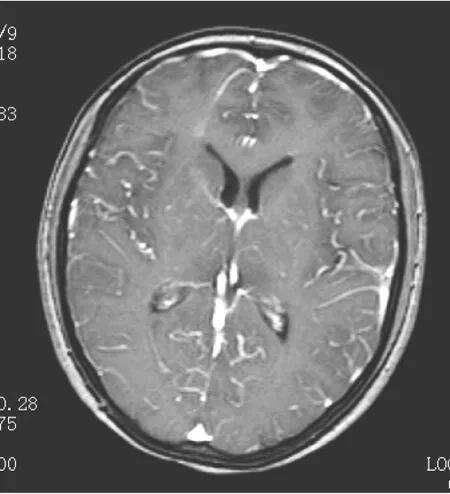
图2 细菌性脑膜炎(横断面MRI增强示软脑膜强化模式,范围广泛的脑沟内线样强化)
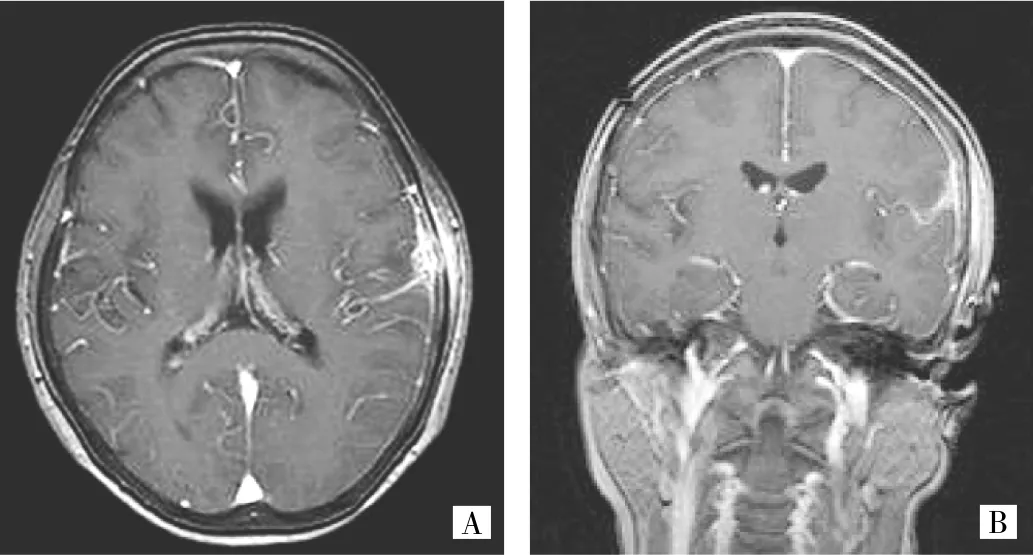
图3 颅骨化脓性骨髓炎(A:横断面MRI;B:冠状面MRI增强示全脑膜强化模式,局部硬脑膜、软脑膜线样强化,硬膜下脓肿伴局部脑组织水肿)
2例SIH患者均为年轻女性,有特征性的体位性头痛。MRI增强为硬脑膜强化模式,表现为弥漫均匀的线样强化,无结节样强化;其中1例患者出现慢性硬膜下血肿,经治疗后症状好转出院,1个月后症状加重再行MRI增强检查,显示硬脑膜异常强化与1个月前所见无变化,但慢性硬膜下血肿增大(见图5A-C)。
慢性硬膜下血肿4例和慢性硬膜下血肿伴硬膜下积液1例,为硬脑膜强化模式,表现为慢性硬膜下血肿(积液)相应区域硬脑膜粗线样强化(见图6)。

图4 结核性脑膜炎(A:横断面MRI;B:冠状面MRI增强示软脑膜强化模式,表现为脑沟、脑池内多发结节样强化,伴脑内多发结核结节;C:胸部CT平扫示两肺急性血行播散型肺结核)
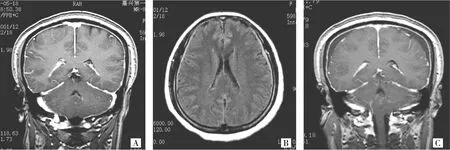
图5 SIH(A:冠状面MRI增强示硬脑膜强化模式,表现为弥漫、均匀的线样强化;B:横断面MRI平扫,T2FLAIR示两侧慢性硬膜下血肿;C:1个月后复查冠状面MRI增强示慢性硬膜下血肿增大)
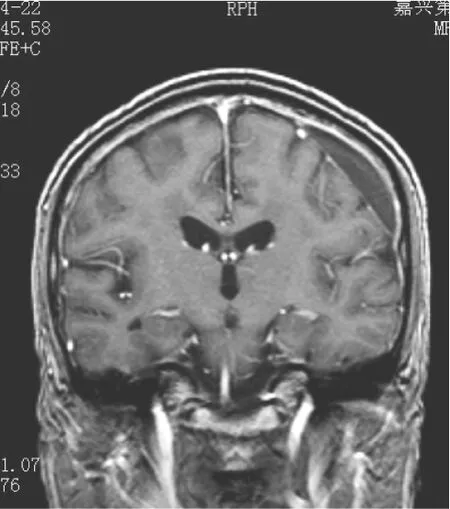
图6 左侧慢性硬膜下血肿伴硬膜下积液(冠状面MRI增强示硬脑膜强化模式,表现为慢性硬膜下血肿及硬膜下积液相应区域硬脑膜粗线样强化)
3 讨论
3.1 软脑膜强化模式、全脑膜强化模式的病因及其诊断 导致软脑膜强化模式、全脑膜强化模式的病变主要有MC和感染性脑膜炎。MC以软脑膜强化模式为多,部分为全脑膜强化模式[1]。MC的原发肿瘤可来自颅内肿瘤如髓母细胞瘤、松果体瘤、室管膜瘤等,MRI诊断主要依据原发肿瘤的表现,本文不作讨论。而由中枢神经系统以外的肿瘤(如肺癌、乳腺癌等)所引起的MC,最常见的转移途径是血行播散。国内学者[2-3]认为MC以软脑膜转移较硬脑膜转移更为常见,可能与脑膜血供特点有关,软脑膜的血供主要来自颈内动脉,其血供丰富,瘤细胞进入的机遇和数量都占优势;而硬脑膜转移多为邻近组织肿瘤直接侵犯,因此MC中软脑膜强化模式占大多数。MC表现为全脑膜强化模式的可能因素:(1)软脑膜强化模式中软脑膜的病变由内而外逐步累及脑膜三层结构;(2)硬脑膜强化模式中,硬脑膜病变由外向内累及软脑膜。因此,MC的脑膜异常强化类型与肿瘤侵犯脑膜三层结构的方式和程度有关。MC的MRI表现与肿瘤细胞的转移、生长方式有关,肿瘤细胞通常以弥漫性和局灶性2种方式生长。弥漫性生长是沿着脑膜表面呈被盖状蔓延,累及硬脑膜时沿着颅骨内侧面、大脑镰和小脑幕蔓延,累及软脑膜及蛛网膜下腔者常伸入脑沟;局灶性生长可单独发生,也可合并弥漫性生长,这种生长方式使肿瘤细胞在脑膜表面、蛛网膜下腔内或室管膜下聚集,形成大小不等的灶性结节。故前者表现为弥漫线样强化,后者表现为结节样强化。
感染性脑膜炎以细菌性、结核性、病毒性等较常见,大多为血行感染,引起的脑膜炎主要累及软脑膜,表现为软脑膜强化模式;其中以化脓性脑膜炎的强化率较高,其强化机制可能为病原体与相应的受体结合后释放炎性介质,使蛛网膜毛细血管内皮细胞通透性增高,导致血脑屏障破坏,从而主要表现为软脑膜-蛛网膜下腔强化[4]。结核性脑膜炎中结核杆菌种植于软脑膜后,引起广泛慢性炎症,大量浆液纤维蛋白渗出,沉积于脑底部蛛网膜下腔,并沿外侧裂、脑沟内蔓延,同时伴有肉芽组织增生,引起结核性脑膜炎、结核瘤、结核性脑脓肿,增强扫描显示基底池、脑沟的脑膜增厚伴明显强化;除脑膜表现外,还可见脑实质内多个强化的结核结节。结核性脑膜炎常伴有肺结核。病毒性脑膜炎在MRI上缺乏特征性表现,除了脑膜强化外,其相邻脑实质信号可有异常,与细菌性脑膜炎鉴别困难,需结合临床症状、脑脊液检查。感染性脑膜炎表现为全脑膜强化模式的较少见,通常是相邻部位感染蔓延所致。
MC与感染性脑膜炎的鉴别,除结合相关病史外,认识软脑膜强化的MRI表现是关键。软脑膜结节样强化或同时有线样、结节样强化的混合型强化是MC最具特征性的MRI表现。感染性脑膜炎的脑膜强化主要表现为脑膜线样强化,一般无结节样强化及混合性强化。结核性脑膜炎可表现软脑膜结节样强化,但表现为此类强化的患者,其结核中毒症状明显,同时肺部CT常发现血行播散型肺结核,有利于与MC鉴别。所以,有无结节样强化是MC与感染性脑膜炎鉴别的重要影像学标志。
3.2 硬脑膜强化模式的病因及其诊断 表现为硬脑膜强化模式的病变主要有SIH、慢性硬膜下血肿(硬膜下积液)、肥厚性硬脑膜炎(hypertrophic pachymeningitis,HP),而MC、感染性脑膜炎相对少见。
SIH是一组无腰穿史但脑脊液压力低于60mmH2O(1mmH2O=0.0098kPa),具有特征性体位性头痛的临床综合征,病因不明,临床少见。脑脊液产生过少、脑脊液吸收增加及脑脊液漏被认为是SIH的可能发生机制[5]。随着近年来医学影像技术的不断进步以及对本病认识的不断提高,实际上所有SIH均存在自发性脑脊液漏出,绝大多数发生于脊椎水平[6]。SIH的主要MRl表现:(1)硬脑膜连续、均匀的强化是其特征性表现,本组2例患者均显示硬脑膜弥漫性、对称性、连续性线样强化,无结节样强化及软脑膜强化。其可能机制为硬脑膜静脉代偿性扩张充血。根据Monro-Kellie理论可知,在容积一定的颅腔内,脑组织体积、脑脊液容积和颅内血液容积3者之和为一常数。低颅内压时,脑组织体积相对稳定,脑脊液容积的减少,只能通过增加颅内血容量来得到代偿,最早反映在静脉系统的扩张,硬脑膜静脉充血,MRI增强表现为硬脑膜呈连续、均匀的强化和硬膜静脉窦扩张。软脑膜由于存在血脑屏障而无强化表现[6]。钆对比剂弥散性地渗透到硬脑膜从而产生硬脑膜强化,仅反映一种继发现象而非原发性的脑膜病变,具有可逆性,脑脊液压力恢复正常后硬脑膜异常强化会减轻或消失[7-8]。(2)硬膜下积液或血肿,发生率约10%[9]。本组2例SIH患者中出现硬膜下血肿1例。硬膜下积液和硬脑膜下静脉丛的扩张也是脑脊液丢失的代偿性反应。当脑静脉的充血扩张仍不能完全代偿低颅内压,则静脉血液中水分外渗形成硬膜下积液,以缓解脑脊液容量的减少;当桥静脉破裂时则形成硬膜下血肿。(3)脑组织移位,又称为“下垂脑”:低颅内压时由于脑脊液的水垫作用减弱或消失,脑组织受重力作用影响而产生下垂,表现为中脑导水管开口下移、小脑扁桃体下移、四脑室尖下移,为本病的另一影像学特点,但并不是每一病例均有此征象。
慢性硬膜下血肿(硬膜下积液)所引起的脑膜强化为硬脑膜强化模式,表现为慢性硬膜下血肿(积液)相应区域硬脑膜弥漫线样强化,可厚薄不一,无结节样强化。其强化机制为局部硬脑膜-蛛网膜反应性充血或血肿包膜强化所致。
HP是一种少见的以局限性或弥漫性硬脑膜增厚为特征的炎性疾病,其中部分病例继发于中耳炎、鼻窦炎等感染性疾病,被称为继发性HP,部分病例无明确病因被称为特发性肥厚性硬脑膜炎(IHP)。头痛是HP主要的临床表现,典型者为慢性每日头痛,部分患者还可以出现低颅内压性直立性头痛[10]。HP可因硬脑膜肥厚致颅神经穿出颅骨处的间隙变窄,导致脑神经受压而出现多组脑神经麻痹表现。MRI表现为硬脑膜局部或弥漫性增厚,增强扫描后硬脑膜明显强化。硬脑膜强化的同侧往往有鼻窦炎或乳突炎,经抗生素或激素治疗后MRI复查显示病变的硬脑膜变薄、范围缩小、强化减轻则有助于此病的诊断。由于多种疾病均可出现硬脑膜肥厚的影像学改变,在临床上很多情况下HP是一种排他性诊断,当临床特征不典型时,常需依靠病理检查结果确诊。
MC单纯累及硬脑膜较少见,刘红军等[11]认为可能与软脑膜转移者脑脊液细胞学检查阳性率较高,故容易得到证实,而硬脑膜转移者脑脊液检查常为阴性,易被误诊有关。本研究中无硬脑膜转移病例。MC引起硬脑膜强化的可能机制:(1)恶性肿瘤血行转移时,颅骨内静脉系统的硬脑膜小静脉被肿瘤栓子阻塞,导致硬脑膜内层血管扩张,通透性增加,因此增强扫描时出现硬脑膜强化[12]。(2)恶性肿瘤血行转移至颅骨后再累及硬脑膜,表现为硬脑膜-蛛网膜局部结节样强化。
感染性脑膜炎也较少单纯累及硬脑膜,其硬脑膜异常强化常与硬脑膜外炎症直接累及有关,如邻近的颅骨骨髓炎等病变,并且强化范围较局限,结合病史有助于诊断。
在引起硬脑膜强化模式的病因中,SIH和HP均以头痛为主要表现,HP的头痛一般与体位无关,可有包括类风湿因子阳性在内的多种免疫学指标异常,而且不会出现SIH的其他MRI表现。当MRI上仅表现为硬脑膜弥漫增厚及异常强化,症状又不典型时,鉴别两者较为困难。对硬脑膜弥漫性、对称性强化伴慢性硬膜下血肿(硬膜下积液)的患者,不要局限于单纯的慢性硬膜下血肿(硬膜下积液)的诊断,特别是对年轻女性患者,要想到SIH的可能。
总之,MRI增强扫描是检出脑膜病变敏感而有效的方法,能为疾病的诊断提供重要信息。虽然脑膜异常强化病因多样,但不同病因所致的脑膜异常强化模式及形态具有一定的特点,全面分析MRI表现并密切结合临床症状、体征和脑脊液检查,将有助于提高对脑膜异常强化病因诊断的水平。
[1]丁娟,陶晓峰,肖湘生.恶性肿瘤脑膜转移的MRI表现及强化模式[J].放射学实践,2003,18(10):706-708.
[2]马林,于生元,蔡幼铨,等.系统性恶性肿瘤所致脑膜癌病的磁共振成像表现[J].中华放射学杂志,2001,35(1):11-14.
[3]张贵祥,李玉洁,赵京龙,等.柔脑膜转移的MRI诊断价值[J].中国医学影像技术,2003,19(12):1697-1699.
[4]赵子艳,陈平洋.新生儿化脓性脑膜炎临床分析[J].中国现代医学杂志, 2011,21(31):3959-3962.
[5]Park E S,Kim E.Spontaneous intracranial hypotension:clinical presentation,imaging features and treatment[J].J Korean Neurosurg Soc,2009,45(1):l-4.
[6]王德广,刚宪祯,张艳秋.自发性低颅压综合征MRI诊断[J].医学影像学杂志,2011,21(7):960-962.
[7]Schievink W I,Maya M M,Louy C.Cranial MRI predicts outcome of spontaneousintracranialhypotension[J].Neurology,2005,64(7): 1282-1284.
[8]Wiesemann E,Berding G,Goetz F,et al.Spontaneous intracranial hypotension:correlation of imaging findings with clinical features [J].Eur Neurol,2006,56(4):204-210.
[9]Renowden S A,Gregory R,Hyman N,et al.Spontaneous intracranial hypotension[J].J Neurol Neurosurg Psychiatry,1995,59(5): 511-515.
[10]孙厚亮,李众,江汉秋,等.自发性低颅压综合征和肥厚性硬脑膜炎的临床及影像特征比较[J].中国神经免疫学和神经病学杂志,2010,17(6): 427-430.
[11]刘红军,梁长虹,黄飚,等.非感染性异常脑膜强化的磁共振成像诊断[J].中华神经科杂志,2009,42(5):339-340.
[12]黄文清.神经肿瘤病理学[M].2版.北京:军事医学科学出版社,2005: 132-133.
MRI Diagnosis of abnormal meningeal enhancement
ObjectiveTo analyze MRI findings of abnormal meningeal enhancement and to evaluate the relation between the patterns and shapes of abnormal meningeal enhancement and the causes of disease.Methods Twenty seven patients with abnormal meningeal enhancement on contrast enhanced MRI were included in the study.The patterns and shapes of abnormal meningeal enhancement on MRI in relation to clinical conditions were retrospectively analyzed. Results The diagnosis of 27 patients were meningeal carcinomatosis in 11 cases,infective meningitis in 9 cases(5 bacterial meningitis,3 tuberculous meningitis and 1 viral meningitis),spontaneous intracranial hypotension syndromein in 2,chronic subdural hematoma in 4 and chronic subdural hematoma with subdural hydroma in 1.Meningeal carcinomatosis assumed leptomeningeal enhancement(n=9),with nodular changes(n=4),linear changes(n=4),and mixed enhancement with nodular and linear changes(n=1),and whole meningeal mixed enhancement(n=2).Bacterial meningitis showed leptomeningeal enhancement with linear changes(n=4),whole meningeal enhancement with linear changes and accompanying subdural abscess and osteomyelitis of skull(n=1).Tuberculous meningitis showed leptomeningeal enhancement with linear changes(n=2)and nodular changes accompanying tuberculosis nodes of brain (n=1).1 viral meningitis showed leptomeningeal enhancement with focal linear changes.2 spontaneous intracranial hypotension syndrome had dural enhancement with diffuse linear changes.4 chronic subdural hematoma and 1 chronic subdural hematoma with subdural hydroma all showed dural enhancement with linear changes.Conclusion The patterns and shapes of abnormal meningeal enhancement are characteristically different to some degree in different diseases,MRI can provide important information for clinical diagnosis.
Abnormal meningeal enhancementDisease Magnetic resonance imaging
2013-12-13)
(本文编辑:胥昀)
314000 嘉兴市第一医院放射科
王土兴,E-mail:13625739493@163.com

