子宫肌瘤临床病理特征及子宫内膜特征观察
罗艳芳 周娟 古菊梅
[摘要]目的:探讨子宫肌瘤病理特征及子宫内膜特征。方法:337例2012年3月21日-2017年2月15日子宫肌瘤患者实施病理检查,观察子宫肌瘤以及子宫内膜病理特征。结果:子宫肌瘤变性概率为15.13%,子宫内膜病理改变概率为26.41%;子宫内膜病理改变与阴道不规则出血、绝经有一定关系。结论:子宫肌瘤可见玻璃样等特征,子宫内膜可见增生等病理变化。
[关键词]子宫内膜;子宫肌瘤;病理特征
子宫肌瘤是位于女性生殖器中的良性肿瘤,临床较为多见,属于常见疾病,以育龄期妇女为主要发病人群,临床可见白带增加、子宫内膜炎、继发性贫血等症状,部分患者可能会因子宫内膜受累,诱发子宫内膜增生、不孕不育以及子宫内膜癌等。此疾病发病诱因尚无统一定论,临床认为其与年龄、激素水平、肥胖、饮食、糖尿病、高血压等因素可能有关。作为性激素依赖性疾病,子宫肌瘤通常于子宫内膜异位、子宫腺肌瘤以及乳腺癌等疾病同时出现,这些疾病可能会影响子宫肌瘤的诊治及发展。子宫肌瘤患者发生子宫内膜病变几率相对更高,严重危害着患者身体健康,给其家庭带来一定负担,保证诊疗水平是良好治疗的前提与基础。本文对子宫肌瘤病理特征以及子宫内膜特征表现进行研究,旨在加深对疾病认知,为下一步治疗奠定基础。
1资料和方法
1.1基线资料
从我院2012年3月21日至2017年2月15日的子宫肌瘤患者中抽取337例进行此次研究,子宫体积大于孕十周。平均年龄(41.56±3.81)岁,最大70岁,最小27岁,21例为60岁以上,179例为41岁至50岁,55例为51至60岁,70例为31至40岁,12例为30岁以下;其中56例绝经;均实施手术治疗,32例经腹子宫次全切,96例腹腔镜子宫全切,109例子宫肌瘤剥除,69例腹腔镜下子宫次全切。31例经腹子宫全切;受教育程度为初中及以下者140例,高中109例,大学及以上88例;79例为单发,258例为多发;在病灶部位方面,宫体207例,阔韧带68例,宫颈42例,混合型20例;其中123例为健康体检时发现,79例为压迫症状就诊时发现,60例为不孕症手术发现,75例为月经紊乱、白带增多、子宫异常出血等疾病就诊时发现。
纳入标准:年龄≥27岁;知情同意,积极配合研究者;病理检查确诊疾病者;所有患者均伴有月经失调、下腹坠胀、不规则阴道出血、尿潴留、尿急、闷痛、盆腔包块、白带异常、便秘、不孕症以及尿急等症状。
排除标准:其他脏器或系统严重疾病者;意识不清或精神障碍者;行诊断性刮宫者;激素替代治疗史者。
1.2方法
所有与患者均实施病理检查,采集子宫内膜、子宫肌瘤标本,并由两位医生进行查阅,共同讨论,得出结论。
1.3观察指标
观察患者子宫肌瘤以及子宫内膜病理特征。
1.4统计学处理
将子宫肌瘤患者的子宫肌瘤以及子宫内膜病理特征,使用SPSS21.0软件进行数据分析处理,均为计数资料,采用百分表示。
2结果
2.1患者子宫肌瘤病理特征观察
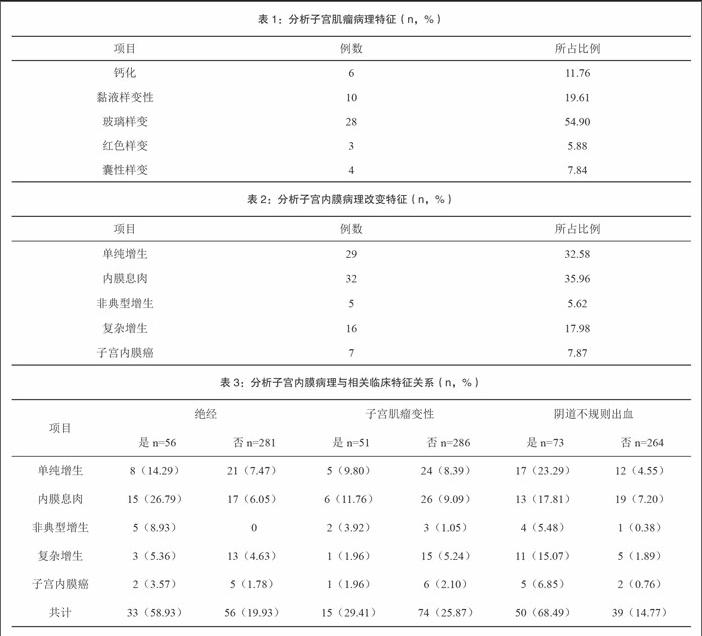
结果可知,337例患者中,子宫肌瘤变性51例,概率为15.13%,其中以玻璃样变最为多见,其次为黏液样变性,具体结果见表1所示。
2.2两组子宫内膜特征对比
分析可见,337例患者中,出现子宫内膜病理改变89例,其概率为26.41%,其中,内膜息肉所占比例最大,数据为35.96%,其次为单纯增生、复杂增生,具体结果见表2所示。
2.3子宫内膜病理改变以及相关临床特征关系分析
研究显示,子宫内膜病理改变方面,以绝经、阴道不规则出血数据较高,子宫内膜病理改变与阴道不规则出血、绝经有一定关系,具体结果见表3所示。
3讨论
子宫肌瘤患者通常可见月经增多、周期紊乱以及经期延长等异常表现,这与肌瘤可能引起感染、粘膜坏死以及溃疡有一定关系,同时子宫收缩抑制、内膜面积增加、肌层静脉丛血管充血、内膜组织病变、内分泌失调引起内膜反应不同步等因素均可能导致上述症状。临床以子宫切除为主要治疗方法,对患者身心健康产生严重影响,此疾病可能与机体激素水平有关,子宫内膜病理性改变可能会伴随发生,且以子宫内膜增生、息肉较为多见。此疾病通常在四十至五十岁人群较为多发,此次研究选取对象年龄平均为(41.56±3.81)岁,与临床相符。本文对患者子宫肌瘤以及子宫内膜病理改变情况进行研究、分析,进一步了解疾病临床特点,利于早期诊断。
子宫肌瘤诸多临床表现中,子宫异常出血以及盆腔肿物最为常见,患者通常未出现自觉症状,部分患者于常规体检中偶然发现。这也说明定期健康检查对育龄期妇女的重要意义,能够在很大程度上诊断出子宫肌瘤,便于早发现、早治疗。疾病所致出血可能与高雌激素环境、静脉丛扩张充血等因素有关,同时肌壁间肌瘤可能会对子宫收缩造成影响,导致子宫收缩不良,增加出血风险。
子宫肌瘤中,以单纯增生、内膜息肉以及复杂增生等较为多见。患者子宫内膜病理改变与炎症反应增强以及内分泌失调等因素有关,而子宫肌瘤可在一定程度上影响内分泌失调,患者通常处于孕激素以及雌激素紊乱状态,直接引起局部增生、息肉,严重者可能会导致癌变。此次研究中,337例患者中,子宫肌瘤变性51例,概率为15.13%,其中以玻璃样变最为多见(54.90%),其次为黏液样变性(19.61%)、钙化(11.76%)。337例患者中,出现子宫内膜病理改变89例,其概率为26.41%,其中,内膜息肉所占比例最大,数据为35.96%,其次为单纯增生(32.58%)、复杂增生(17.98%)。对比子宫内膜病理改变以及子宫肌瘤变性者数据,未发现明显相关性,出現子宫肌瘤变性者与未出现者数据分别为29.41%、25.87%。另外,阴道不规则出血、绝经因素与子宫内膜病理改变可能存在一定关系,绝经患者发生子宫内膜病变概率为58.93%,阴道不规则出血发生子宫内膜病变概率为68.49%。这可能与绝经后机体子宫以及卵巢相关功能持续衰退有关,机体雌激素以及孕激素的分泌紊乱,刺激卵泡大量释放雌激素,直接增加子宫内膜病变风险。高水平的雌激素水平对机体产生刺激,引起内膜息肉等病变,且会随着绝经时间延长、年龄增加,表现为子宫内膜病变程度不断加重,进一步引起阴道不规则出血,疾病恶变风险显著增加。此时,孕激素以及雌激素相关受体阳性表达率数据较低,则可见患者预后更差,恶性程度相对更高。不规则阴道流血、绝经、子宫内膜病理改变可互相影响,同时出现。子宫肌瘤患者可能会出现痛经、阴道不规则流血等症状,其中痛经主要与免疫反应、异位内膜细胞有直接关系,患者可见免疫功能紊乱,局部存在病灶炎性刺激,外周血单核细胞能够直接进入腹腔,从而引起巨噬细胞加速分化,随着此类细胞活动的变化,生长因子以及细胞因子能够进一步对异位内膜造成刺激,引起相应症状,同时,也能够导致子宫内膜坏死、剥脱,平滑肌刺激强度增加,造成子宫收缩过度,加强痛经,故在临床诊断时,应注意加强对痛经史等症状的了解。
综上所述,子宫肌瘤病理改变表现为玻璃样、黏液样变性等特征,子宫内膜则表现为增生、息肉等病理变化,可能影响因素包括不规则阴道出血以及绝经等。