湖南省城乡居民大病保险制度运行分析与思考
王运柏
(湖南省医疗保障局 长沙 410004)
习近平同志在党的十九大报告中明确提出,按照兜底线、织密网、建机制的要求,全面建成覆盖全民、城乡统筹、权责清晰、保障适度、可持续的多层次社会保障体系。完善统一的城乡居民基本医疗保险制度和大病保险制度。2015年以来,湖南省城乡居民大病保险作为医疗保障体系的重要组成部分,通过政府主导和商业承办方式,充分发挥托底保障功能,有力提升了城乡居民的医疗保障水平,但也存在一些问题和不足。为不断完善城乡居民大病保险制度,促进医疗保障工作稳健发展,现结合湖南省大病保险制度的运行情况谈点个人看法,供参考。
1 湖南省城乡居民大病保险制度运行现状
1.1 资金规模不断扩大
大病保险所需资金从城乡居民基本医疗保险基金中按照5%左右的比例直接划拨。湖南省按照国家要求逐步提高大病保险筹资标准,2018年全省城乡居民大病保险实际人均筹资金额达到38.01元/人,资金收支整体规模达到42亿元左右,比2015年增加31亿元,增长近3倍。2015-2018年全省城乡居民大病保险资金规模见表1。
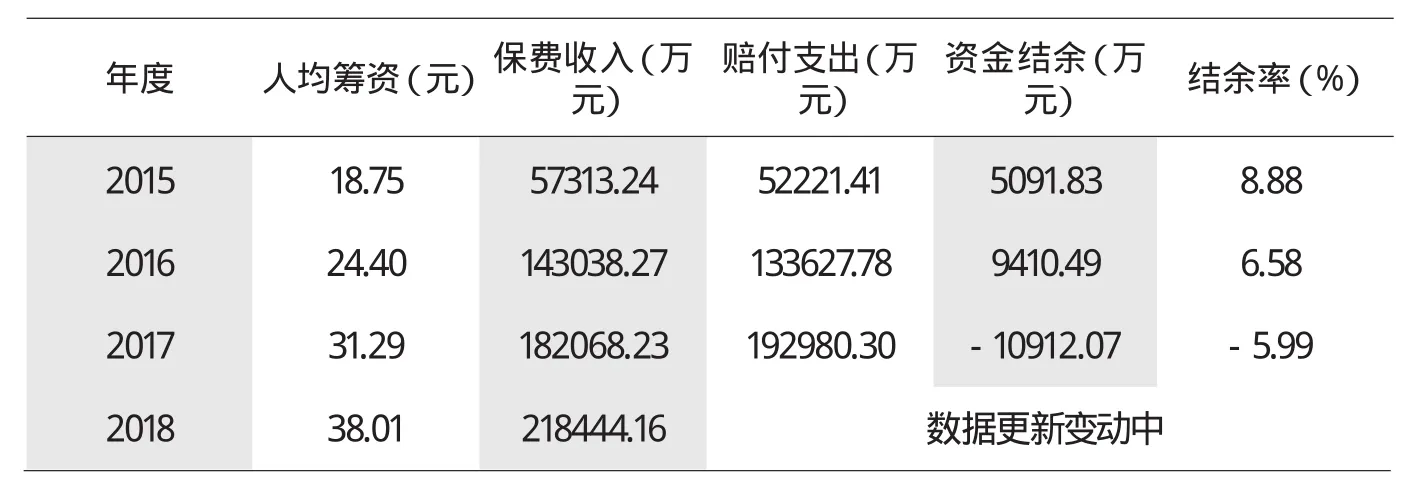
表1 2015年-2018年湖南省城乡居民大病保险筹资规模
1.2 运行机制逐步完善
一是实现了政策统筹。全省按照统筹层次、筹资标准、补偿范围、待遇水平、招标承办、服务规范、信息平台等“七统一”的实施标准,确保了大病保险制度的有效运行。二是实现了城乡统筹。相比城乡居民医保制度,大病保险制度提前消除城乡差异,促进了医保待遇的城乡均等化,有效推动医保制度整合。三是实现了市级统筹。实行大病保险政策和资金的市级统筹,各县(市区)按要求将大病保险资金缴入市(州)财政专户,并由市级统一组织实施。同时探索完善大病保险运行机制,扩大大病保险报销范围,实行县域内基本医疗、大病保险等医疗保障“一站式”即时结算等。
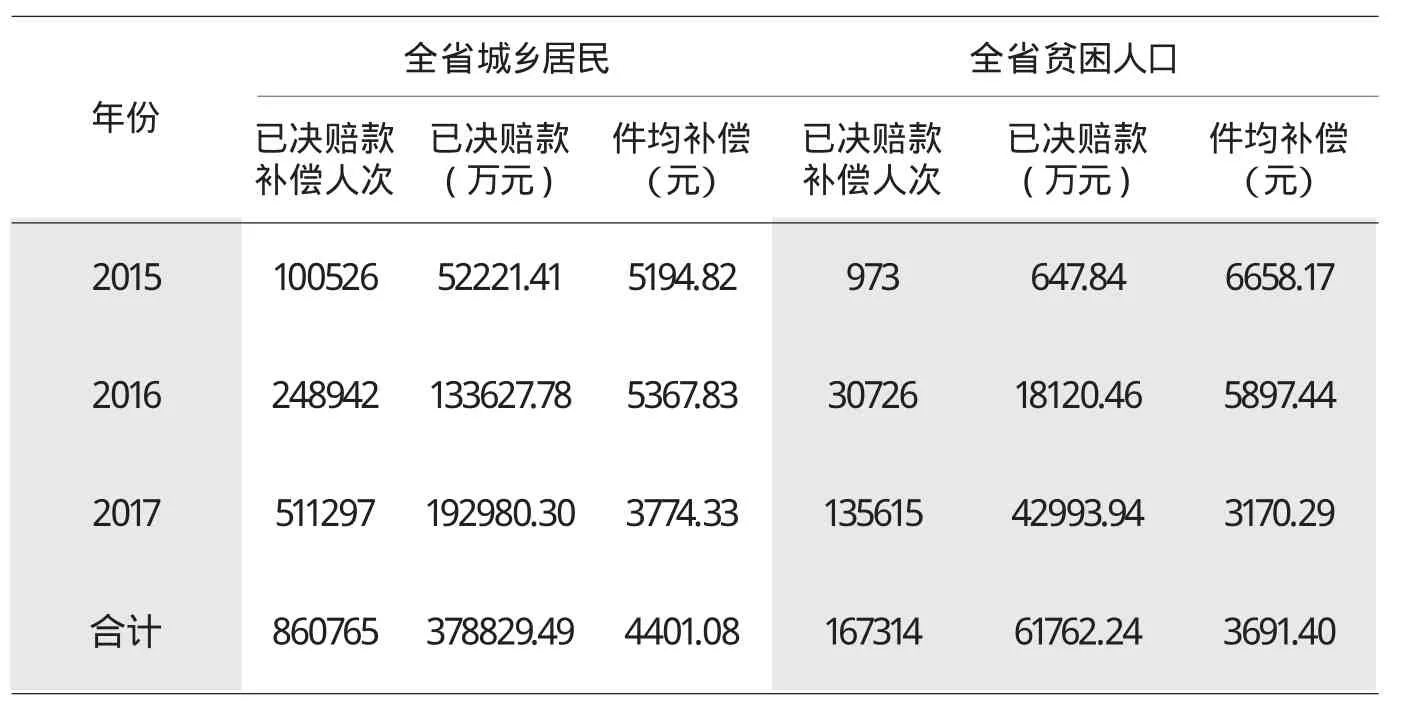
表2 2015年-2017年湖南省城乡居民大病保险补偿结算情况
1.3 商保承办全面覆盖
经过政府招标,全省14个市(州)137个基金统筹区实现了大病保险业务由国寿股份、人保财险、中华联合、平安养老4家商业保险公司承办,覆盖城乡居民达5800万人。其中,人保财险和国寿股份两家承办份额达到95%。相关承办公司通过组建专业队伍,积极发挥在医疗审核、管控、巡查方面的作用,有效遏制违规医疗费用的支出。2015-2018年,各公司通过强化医疗行为监督,查实医疗费用违规案件22079起,审核不合理医疗费用31400.53万元,拒付不合理医疗费用10617.16万元。
1.4 托底保障作用显著
大病保险聚焦大病患者高额医疗费用负担,按照不高于本地区统计部门公布的上年度城乡居民人均可支配收入作为当年度大病保险补偿起付线标准(主要集中在1-2万元),在基本医保之上对合规医疗费用再实行50%-80%四段累计补偿支付,年度累计最高支付限额达到20万元,参保群众在基本医疗保障的基础上,获得的补偿比例普遍提高8-15个百分点。同时,按照助力精准扶贫要求,对低保、特困对象和建档立卡贫困人口采取降低50%起付线、提高补偿比例等支付倾斜政策,贫困人口获得大病保险补偿达到13.5万人次,是原来的4.5倍,农村贫困人口经基本医疗、大病保险、医疗救助等综合保障后实际报销比例达到85%以上,一定程度上缓解了“因病致贫、因病返贫”问题。全省城乡居民大病保险具体补偿结算情况见表2。
2 存在的主要问题及原因分析
2.1 政策制度有待健全完善
一是对于大病保险的功能定位认识不一致。一方面,对于大病保险与其他医疗保障特别是与基本医疗保险的关系界定不清,是属于基本保险还是补充保险有争议;另一方面,大病保险由商业保险公司承办还是由医保经办有争议。部分基层医保经办人员认为,商业保险收取保费运行成本较高,但服务效率和质量与医保经办并无差别,且存在竞争和替代的关系,分歧较大。二是对于大病保险的政策落地标准不一致。实际操作中由于缺乏统一、规范的政策指导和操作细则,各地大病保险的筹资标准、保障范围、补偿标准、服务规范等并没有实现真正的“统一”,导致各市州间、部分市县间大病患者的待遇保障不一致。三是对于大病保险的顶层设计准备不充分。目前由于实行省直管县的财政运行体制,各县(市区)主动上解大病保险资金动力不足,市级统筹大病保险的困难和压力不断增大,有必要加快建立大病保险省级统筹。同时城镇职工大病补充保险与城乡居民大病保险保障性质、功能相似,从全民医保长远考虑,需要进行制度政策整合。
2.2 专业承办优势发挥受限
受政策壁垒较多、发展动力不足等制约,目前商业保险的精算技术、稽核控费、风险管控等专业优势并没有得到充分发挥。主要表现在三个方面:一是风险与收益不对等。如规定商业保险机构承办费用加利润率控制在3%-5%,结余全部返还;政策性亏损由商业保险机构和基本医保基金按30%、70%的比例分担,非政策性亏损由商业保险机构承担。实际操作由于对政策性亏损定义不明确,盈余返还与亏损补偿不完全对等,“保本微利”的界限也不明确,这使得风险调整机制难以发挥预期作用,一旦发生超赔,则影响到大病保险的可持续经营。二是审核控费抓手有限。由于与基本医保、定点医院系统、医疗救助系统等未实现真正意义的互联互通,有的没有行政授权,制约了商业保险机构通过医疗巡查、驻院监督等形式主动管控费用。尽管实行了“一站式”结算,但变相成为了“照单付费的结算站”“二传手”。三是协议履行不规范。不少地区在大病保险费率确定过程中,出现了不合理的低费率,影响项目的可持续发展;有的忽视了保险承办机构的医疗风险管控权、政策性亏损的分摊和弥补等相应规定;有的市(州)大病保险签约不主动、不及时,个别甚至到年度末才签订协议造成赔付滞后;有的在履约期间不及时结算,影响了商业保险机构的承办积极性。
2.3 待遇保障有待精准提高
一是少数地区筹资标准偏低。尽管全省城乡居民大病保险规定了5%左右的筹资比例,但并没有明确统一的筹资标准,目前个别市(州)筹资水平只有30元/人,低于省级规定的50元/人左右的标准,不利于大病保险制度的可持续运行。二是合规医疗费用界定不清。从目前大病保险报销情况看,大额医疗费用越高的患者,其政策范围外费用越高,因此要防范“因病致贫”的问题,应允许大病保险的“合规费用”突破基本医保目录范围。但目前各地对于合规医疗费用的界定还没有统一、明确的标准。三是保障力度和精准度有待进一步提高。目前全省大病保险主要集中于住院报销,对于大病、重病、慢病特殊门诊患者和贫困人口等特殊重点人群,需要进一步加大政策倾斜力度。
2.4 承办服务需要规范优化
一是赔付追补进度较慢。一方面,商保与医保经办合作支持、补偿赔付滞后;另一方面,健康扶贫、特药等特殊政策要求后续追补较多,导致参保患者不能及时获得大病保险补偿。二是结算平台建设滞后。目前各商业保险承办机构还没有形成统一规范的大病保险信息管理平台,跨省及省内异地基本医保、大病保险等医疗保障“一站式”结算平台还没有建立,难以做到与其他医保结算平台和承办机构间的信息互通共享,也难以为大病保险监管决策提供全方位服务。三是承办机构内部有待进一步优化服务。在总结大病保险商业承办经验的基础上,有必要通过优化招标承办方式加强机构内部相互竞争与协作,以进一步简化结算流程,优化经办服务,增强保障效果。
2.5 运行监管有待扎紧强化
由于接连面临国家和地方城乡居民医保制度整合及医疗保障机构改革,各地医保经办机构对于大病保险商业承办从思想上、行动上多少存在甩手应付的情况,没有对其进行有效的监督管理。一是监管内容不明确。省级层面有监管内容要求,但各地缺乏统一的大病保险运行绩效评估标准,难以科学评价保险机构服务水平、参保群众满意度和大病保险政策落实情况。二是没有建立常态化的监管模式。各地对于大病保险监管还停留在年终考核,缺乏日常调度分析和监测,没有形成与财政、保监等联合监管的机制。三是缺乏有效的监管惩戒措施。对商业保险承办机构考核结果没有进行有效运用,准入退出机制不健全,难以有效引导市场主体规范发展、创新服务。
3 巩固完善大病保险工作的几点思考
对照党的十九大提出的建立多层次社会保障体系的要求,“覆盖全民、城乡统筹”已大部分完成,但“权责清晰、保障适度、可持续”还有待进一步完善,有必要以目标和问题为导向,从政策措施层面进一步巩固完善大病保险工作,引导形成主体多元化、竞争有序化、优势差异化、保障精准化、服务规范化、监管从严化的大病保险商业承办格局,不断促进全省大病保险制度稳健可持续发展。
3.1 进一步完善大病保险政策制度
一是要精准定位。大病保险作为多层次医疗保障体系中不可替代的重要组成部分,是基本医疗保险联系医疗救助、疾病应急救助、商业健康保险等综合保障的纽带并互为补充,有必要作为一项独立的补充保险制度长期实施,并建立相应的筹资 渠道。二是要明确方向。国际上流行的“医保管理竞争理论”和荷兰、德国、美国、英国等地的实践经验表明,商业承办与医保经办之间的关系并非相互替代的关系,更多的是相互合作的关系,是一种“社商合作”大环境下的相互竞争与合作。因此,要顺应经办服务社会化发展趋势,发挥社会力量参与经办服务。三是要修补短板和漏洞。要在“两保合一”的大改革背景下,考虑将城镇职工“大病补充医疗保险”调整为城镇职工“补充医疗保险”,以实现全民基本医保为主体、补充医疗保险为辅的多层次医疗保障模式。进一步完善大病保险“政府主导、商业承办、社商合作、风险共担”的政策机制,细化完善大病保险“七统一”的政策并实现全省统一实施。要抓紧建立省级风险调剂金,加快大病保险省级统筹,增强大病保险抗风险能力。
3.2 切实发挥商业承办机构的专业优势
一是要激发外部活力。以上一年度大病患者及医疗费用发生率为测算基数,健全大病保险收支结余和政策性亏损的动态调整机制,明确合同期内医保政策调整导致的亏损由政府承担,筹资定价不准确导致的亏损由政府和保险机构分担,特别是涉及重大待遇政策调整时应给予商业保险公司一定的稳定发展预期。二是要提升专业化水平。规范对商业保险机构的合同管理,精算确定大病保险保费与保险责任,规范大病保险合同签约及结算时限,加快大病保险保费拨付和赔付进度。在医保部门授权或联合工作模式下,明晰保险公司对医疗行为和医疗费用的参与权、监督权。对审核控费成效显著的公司适当激励,形成控费激励机制。三是要拓展健康服务功能。鼓励商业保险承办机构构建综合服务模式,进一步拓宽“保障+健康”的服务领域,可以考虑将本地区一定时间内大病保险承办费率或者结余返还与控制大病患者发生率及大病医疗费用挂钩,使之真正起到改善参保人员健康状况,以降低医疗费用、节约医保资金的作用。
3.3 逐步提高大病保险精准保障力度
一是适度提高大病保险筹资和待遇保障水平。在不断提高基本医保财政补助和个人缴费标准的同时,适当提高大病保险筹资比重。要合理调整大病保险起付标准,进一步提高大病保险分阶段补偿比例和封顶线,保持筹资与待遇水平一致。二是适时调整扩大大病保险合规医疗费用范围。要在精算平衡的基础上统一调整扩大药品、诊疗项目、高值医用耗材目录等大病保险合规医疗费用范围。研究建立以重大疾病产生高额医疗费用为基础的专项大病保险药品和诊疗目录,扩大大病保险报销范围,有效减轻患者的自负压力。三是加大对贫困人口等特殊人群的政策倾斜力度。聚焦高额医疗费用,将大病保险保障范围扩大到慢性病等特殊门诊、家庭病床等。进一步提升贫困人口等人群的精准保障水平,考虑将贫困人口的大病报销起付线自付的部分直接通过医疗救助的方式进行减免。
3.4 优化大病保险结算补偿服务
一是加快推进大病保险“一站式”即时结算服务。要支持大病保险承办机构与定点医疗机构签订医疗服务协议,并由保险公司直接与医疗机构结算和支付。加强资金支付审核,强化大病保险医疗费用管控,提高理赔服务质量,提升出院“一站式”结算比例,促进大病保险患者及时获得赔付。二是构建全省统一的大病保险管理服务平台。在加快建立统一的医疗保障信息系统的基础上,构建具有结算、支付、预警、控制和分析等功能相对独立的大病保险管理服务平台。医保经办机构要为商保承办机构提供系统对接和数据传输便利,在保证相关信息安全的基础上实现被保险人信息和诊疗行为、医疗费用明细等信息的互联互通,以提升商业保险机构的稽核能力和控费功能。三是规范大病保险承办机构的内部管理和服务。要通过合同管理方式,实施以参保人满意度为核心、同行评议为制约的内部管理办法和服务评价体系,以更高更严的标准,督促商保承办机构进一步完善服务运行体系,不断优化服务流程,提升服务品质。
3.5 强化大病保险运行监管
一是科学界定监管标准。要以解决问题的程度(是否解除了重特大疾病患者的后顾之忧)、节约医保资源的程度(运行成本高低)、方便患者的程度(患者满意度)等内容作为大病保险运行监管的重要评估指标,并据此作为考核大病保险承办机构的重要标准。二是严格大病保险监督管理。严把入口关,加强专业资质准入,进一步提高大病保险招标门槛。加强动态监控,强化承办资质管理硬约束,督促大病保险承办机构按合同要求提高服务质量和水平。考核评估结果与大病保险承办费率、大病保险结余资金奖励、大病保险招标承办资质等挂钩。三是加强大病保险运行分析与指导。加大医保“大数据”分析和运用,加强对商保承办机构的过程监管,及时了解掌握大病保险给付、项目收支、风险调节等情况,并做好系统性、规范性的指导。
弄清重特大疾病保障的内涵和功能,最关键的是要弄清楚、讲明白三条:
第一,它是一个经济范畴的概念,而非临床医学上的某个或某些病种。目前,人类已经认知的疾病种类数以十万计(而且疾病谱还在不断变化),何种为“大病”,应纳入保障范围,何种为“小病”,应排除在外,很难区分,难以操作。就拿罕见病来说,据统计,国际上已发现的罕见病(世卫组织的定义是患病人群占总人口0.65‰-1‰的疾病或病变,而我国约定俗成是患病率低于五十万分之一的疾病)就有7000多种,在我国关涉近2000万人。这些患者一年的医疗费用都在几十万甚至超过100万元。
第二,它是一个保障性的救助(或者救助型的保障)机制(制度),也就是一个托底的机制(制度),既不是另建立一个社会保险制度,也不是另一种商保制度。重特大疾病保障作为具有托底效用的社会政策,承担主体责任的是政府,而不是广大的参保者(当然也不应是从基本医保基金中切出一块给商保)。
第三,它是一个特惠性的政策举措(对象是发生“灾难性卫生支出”的家庭),而不是普惠性的制度安排。换句话说,针对的是“小众”,而不是“大众”的问题,不是在一定自付医疗费用以上普遍性的“二次报销”(“二次补偿”)。应当是“雪中送炭”,而不是“锦上添花”。
——摘自王东进《廓清雾霾天地宽——重特大疾病保障问题的调研与辨析》(《中国社会保障》2015年第3期)

