无充气腋窝入路完全腔镜下甲状腺叶切除的方法
——葛-郑氏七步法
郑传铭,徐加杰,蒋烈浩,葛明华
(浙江省人民医院 头颈甲状腺外科,浙江 杭州 310014)
无充气腋窝入路完全腔镜下甲状腺手术,经葛明华、郑传铭团队创新和发展,经腋窝自然皱褶美容切口,利用颈部肌肉自然间隙建腔,颈前区无需分离皮瓣,术中无需充入CO2气体,无CO2相关并发症,且持续负压吸引能保持无烟雾的清晰术腔,术后颈前区功能得到完美保护(颈前区皮肤无麻木和异物感,吞咽时不会有气管皮肤联动),术后切口美容满意率具有明显优势,是一种可行、安全、美观的腔镜手术术式[1-7]。该手术被广大甲状腺外科医生和患者接受,目前正在国内逐步推广开展,如何顺利掌握该术式,如何规范化的进行手术步骤操作,是目前需要重视的问题。笔者结合自己团队开展600余例无充气腋窝入路完全腔镜甲状腺手术的体会和心得,介绍该术式的具体步骤,为了方便,把步骤归纳为七步,简称葛-郑氏七步法。
1 第一步:体位与切口设计
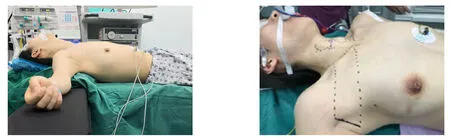
图1 患者体位及切口选择Figure1 The patient position and axillary incision
全麻后,患者垫肩仰卧位,头稍转向健侧,患侧上肢自然外展(60~90°),暴露腋窝并固定,常规消毒铺巾。选择患侧腋窝第1或第2自然皱褶线(根据个体不同,尽可能考虑美容效果),做长3.5~4.5 cm长切口,切口前端不超过腋前线,在该主切口下方,于腋前线与乳腺边缘交叉处0.5 cm切口,用于置入Trocar(图1)。
2 第二步:手术空间体系的构建
无充气完全腔镜甲状腺手术空间体系的构建,关键依靠手术空间构建的设备,无需充入CO2气体,避免了CO2可能导致的高碳酸血症、气栓等风险,重点强调利用颈部自然间隙建腔的理念,应用专用的空间构建体系维持良好的垂直空间和水平空间。为了解放助手,减少人力的耗费,同时维护稳定的空间,我们将建腔分为3个阶段:⑴从腋窝切口至锁骨上缘水平(时间5 min):此阶段由助手拉钩,用长电刀头由腋窝切口,沿胸大肌肌膜表面游离皮瓣,作一个近似四边形的皮下隧道,内下界至胸锁乳突肌胸骨头(或者显露锁骨的内侧头),外上界至胸锁乳突肌中下1/3交界处。第一个解剖标志为胸锁乳突肌胸骨头(图2A)。特别注意的是,在游离锁骨上皮瓣时,注意保护锁骨上神经,减少术后此区域皮肤麻木感的发生。⑵胸锁乳突肌胸骨头-锁骨头肌间区(时间5 min):此阶段运用特制的建腔设备将皮瓣悬吊,探查并识别胸锁乳突肌胸骨头与锁骨头之间的自然间隙,分离此间隙,上界至甲状软骨下缘水平,下界至胸锁乳突肌胸骨附着处,用超声刀凝闭间隙内的微小血管,注意保护胸锁乳突肌肌纤维完整。显露第二个解剖标志物:肩甲舌骨肌(图2B)。此阶段重点注意胸锁乳突肌外侧缘颈外静脉的走行,保护颈外静脉勿损伤。⑶胸骨甲状肌与甲状腺自然间隙(时间5~10 min):于颈鞘内侧(颈内静脉)与胸骨甲状肌外侧缘之间进行分离,游离颈前带状肌深面与甲状腺之间的自然间隙,分离范围:内侧至甲状腺峡部近健侧甲状腺(若要行全甲状腺切除,则分离至对侧颈鞘内侧),外界为颈动脉鞘,下界至胸骨上窝切迹,上界至甲状腺上极。置入悬吊拉钩完成建腔,保持持续高负压吸引,建立和维持稳定且清晰的手术空间,显露甲状腺(图2C)。此步骤重点保护颈内静脉勿损伤。
3 第三步:喉上神经、上极血管处理
向内下牵拉甲状腺上极,沿颈总动脉向上分离,随后将甲状腺上极向外下牵引,沿环甲间隙分离从而显露甲状腺上极血管。用神经探针探测喉上神经(图3),用刺激电流1.0~3.0 mA查找并确定喉上神经,若喉上神经为Type 2a、2b型,应仔细解剖甲状腺上极,也可在超声刀凝闭前采用规避法[8],用刺激电流3.0mA探测准备离断的位置是否有喉上神经刺激信号,如环甲肌收缩或肌电信号,确定无喉上神经信号后,用超声刀多点凝闭离断的方法离断甲状腺上动脉(若血管较粗可加钛夹或可吸收夹)。
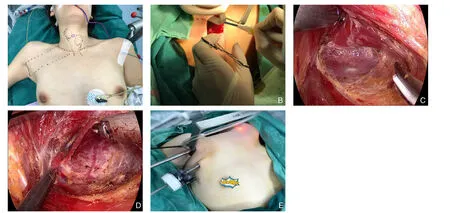
图2 构建手术空间 A-B:建腔第一阶段(从腋窝切口至锁骨上缘);C:建腔第二阶段(胸锁乳突肌、胸骨头与锁骨头间隙);D-E:建腔第三阶段(颈前带状肌与甲状腺之间自然间隙)Figure2 Establishment of surgical space A-B:The first stage (from axillary incision to the superior border of the clavicle);C:The second stage (between the clavicular head and sternal head of sternocleidomastoid mucle);D-E:The third stage (natural spaces between anterior cervical banded muscle and thyroid)
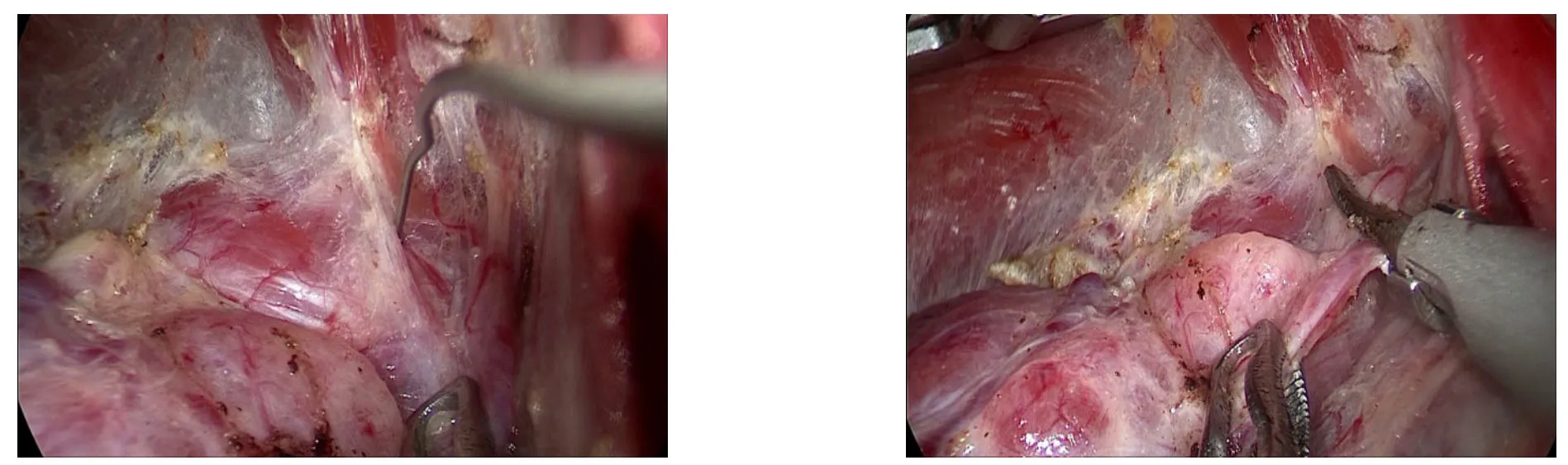
图3 保护喉上神经及甲状腺上极血管处理Figure3 Identification and exposure of the superior larygeal nerve,and division of the superior thyroid vessels
4 第四步:上、下位甲状旁腺的保留与处理
离断甲状腺上极血管后将甲状腺上极向内下方牵拉,充分游离甲状腺上极腺体与环甲肌之间的间隙,在甲状腺上极背侧(喉返神经入喉口外上方)仔细辨认并原位保留上位甲状旁腺,注意紧贴腺体分离保护其血供(图4)。其后,将腔镜聚焦甲状腺下极周围,探查并识别下位甲状旁腺,在明确能保留其血供的前提下可以原位保留,否则行自体移植。由于考虑到需要行中央区淋巴结清扫,对于与胸腺相连的下位甲状腺旁腺一般可将其连同胸腺保留并置于术腔的顶部。对于保留下来有淤血的旁腺腺体,可以行针头或剪刀打开包膜放出淤血。总之,在高清腔镜镜头的放大效应及纳米碳的应用下,识别甲状旁腺已非难事,关键在于保护旁腺血供,避免能量器械的热损伤。
5 第五步:喉返神经解剖与保护
腋窝入路视角与常规开放手术一致,非常有利于解剖喉返神经。一般先处理甲状腺中静脉,充分游离该静脉,运用超声刀多点凝闭离断的方法确保安全的离断该血管,近心端也可用钛夹或Hemolock。
将甲状腺中下极腺体推向对侧,显露气管食管沟,在甲状腺下动脉分叉周围寻找喉返神经。神经监测探针用十字探查方法定位喉返神经[9],明确解剖并保护喉返神经后,超声刀离断甲状腺下动脉2~3级分支及伴行静脉,沿神经路径至入喉处,由下至上用分离钳仔细分离,用超声刀逐步离断(图5)。应特别注意超声刀使用技巧,功能刀头远离神经,为确保神经勿受到损伤,最好能保证3~5 mm以上的距离。
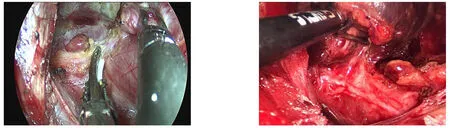
图4 识别并保留上、下位甲状旁腺Figure4 In situ preservation of the parathyroid glands
6 第六步:离断甲状腺下极并显露气管
在甲状腺下动脉区域解剖并保护喉返神经后,可以与第五步交叉进行操作,即在继续解剖喉返神经前,可先凝闭离断甲状腺下极血管,显露气管,气管作为本术式的第三个标志物(图6)。此处应注意:⑴超声刀勿损伤气管,千万不能将功能刀头压着气管壁进行操作[10];⑵在处理气管前方血管是应同时注意辨认下位甲状旁腺,同时保留胸腺。
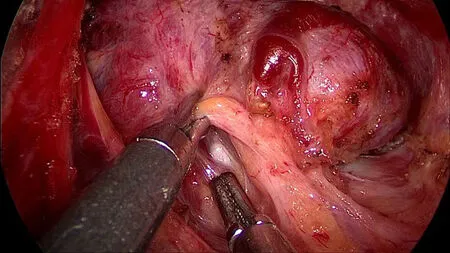
图5 解剖并保护喉返神经Figure5 Dissection and protection of the recurrent laryngeal nerve
7 第七步:处理入喉处,离断峡部,完成切除腺叶及峡部
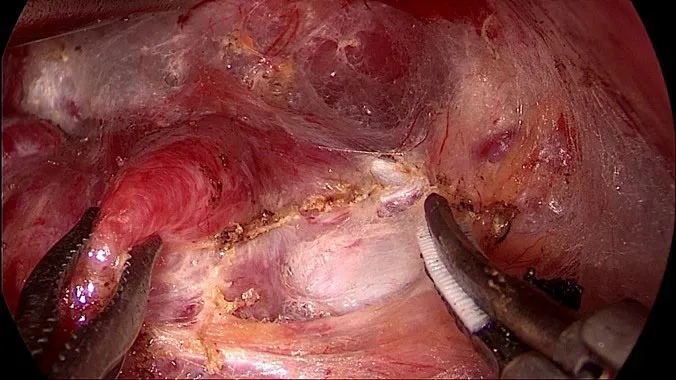
图6 处理甲状腺下极显露气管Figure6 Treatment of the inferior thyroid vessels and exposure of the trachea
解剖喉返神经至入喉处,部分患者Zuckerkandl结节较大,更应发挥从侧路径路的优势——可将甲状腺腺体推向对侧,充分显露入喉处,可用盐水湿小纱布将神经轻轻向背侧推开,然后超声刀逐步离断甲状腺悬韧带。注意:⑴牵拉甲状腺腺体时切勿将喉返神经牵拉成锐角,操作应轻柔。⑵分离钳操作时勿损伤入喉处的微小血管,若有出血切忌盲目烧灼或夹持,可用小棉片或小纱布压迫,看清楚后,将喉返神经保护确切,然后超声刀或双极电凝止血。⑶在喉返神经入喉口上方,若腺体与气管间隙致密,可考虑使用双极电凝,然后组织剪剪开,做到肉眼下无甲状腺腺体残留(图7)。
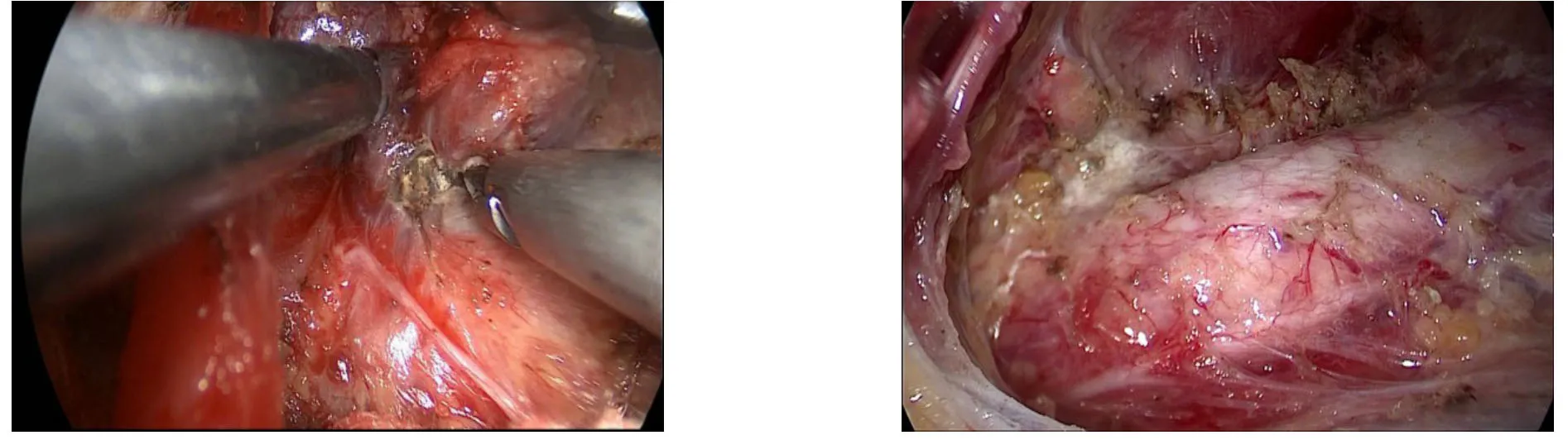
图7 完整切除甲状腺叶Figure7 Thyroid lobectomy
根据手术范围的要求,若腺叶切除可沿气管正中离断峡部,若行腺叶+峡部切除术,则在靠对侧腺体离断峡部。凝闭离断时注意超声刀功能刀头在上方,或者始终保持与气管之间有间隙。
标本切除后必须用标本袋完整取出,而且腋窝切口用建腔设备牵拉,有较大的取出操作空间,取出标本非常便利。取出后,运用温蒸馏水反复冲洗术腔,严密止血,放置引流管从腋窝引出,撤出建腔拉钩,颈部肌肉自然复位无需缝合,只需缝合腋窝切口。
上述内容是腋窝入路完全腔镜下切除甲状腺腺叶的基本步骤及注意事项。在手术实际操作过程中,既要按关键步骤循序渐进,又要根据术中具体情况有交叉。本术式也适用于甲状腺癌的中央区及侧颈部淋巴结清扫术,我们将在接下来的临床工作中进行进一步阐述。

