延髓梗死远期不良预后的影像学分析
尹 所 马乾坤 张道培 禹 萌
1)河南中医药大学人民医院,河南 郑州 450000 2)河南省人民医院,河南 郑州 450000 3)河南中医药大学第一附属医院,河南 郑州 450000
延髓的血管支配变异较大,涉及椎动脉、小脑后下动脉和脊髓前动脉及其分支,因此梗死后的临床表现复杂,缺乏典型的临床特征容易漏诊和误诊[1]。延髓梗死患者可出现头晕或眩晕、头痛、构音障碍、步态不稳、恶心、呕吐、呃逆、各种类型的感觉障碍、Hornor综合征等多种多样的临床症状[2]。根据梗死部位通常分为延髓外侧梗死(lateral medullary infarction,LMI)和延髓内侧梗死(medial medullary infarction,MMI)[3],以LMI多见。
延髓梗死的预后差异较大。大部分延髓梗死患者不出现严重的运动障碍,既往研究认为延髓梗死的预后较好[4-5]。然而,部分延髓梗死可能影响到呼吸循环生命中枢,造成突发的呼吸心跳骤停[6],部分患者出现严重的构音障碍继发肺部感染和营养不良而预后较差[7]。因此,明确患者预后不良是临床和影像医师关注的重点。延髓梗死急性期的临床预后研究发现[7],高龄、吞咽障碍和运动功能障碍等为预后不良的临床危险因素。研究发现延髓外侧梗死合并枕叶、脑桥、中脑和小脑等延髓之外梗死的患者预后不良[8],也有研究认为MMI较LMI预后更差[9-10]。基于发病机制的研究发现,LMI中大动脉粥样硬化和动脉夹层为发病机制的患者预后更差,MMI中大动脉粥样硬化为发病机制的患者预后更差[11]。基于磁共振灌注成像的研究发现,延髓梗死出现灌注成像和弥散加权成像不匹配模式的患者预后不良[12]。虽然神经内科临床和影像学者对延髓梗死的预后从不同角度进行了不断的研究,然而目前仍缺乏延髓梗死患者远期预后的研究,尤其是缺乏基于延髓梗死影像学损害特点的远期不良预后的随访研究[13]。
本文对两家三甲医院连续5 a住院的延髓梗死患者磁共振影像学资料进行回顾性分析。采用程序化的电话随访,以改良Rankin量表进行预后评价,对患者梗死发病至少2 a后进行预后随访。从椎基底动脉血管损害、梗死部位和发病机制等影像学角度分析探讨影响延髓梗死患者远期预后不良的危险因素,旨在提高对延髓梗死影像学和临床特点的深入认识,协助早期识别远期预后不良的患者,提高延髓梗死患者的防治策略。
1 资料与方法
1.1临床资料
1.1.1 病例选择:连续入选2012-02—2017-01在郑州人民医院和河南省人民医院住院经头颅MRI-DWI确诊的急性延髓梗死患者179例,其中男130例,女49例,年龄25~87(58.3±12.8)岁。入组标准:①年龄≥18岁;②发病时间≤3 d入院;③临床及影像资料完整。排除标准:①合并延髓之外的严重梗死;②既往有严重脑血管病后遗症;③合并占位效应的小脑梗死患者;④失访或者不配合随访者。
1.1.2 影像学分组:所有患者采用1.5T或3.0T 美国GE或德国Siemens磁共振扫描仪,在入院3 d内完成磁共振T1、T2、FLAIR、DWI、MRA和CEMRA检查。由于部分患者早期DWI病灶不显影,对于这些患者根据病情需要复查DWI以明确诊断。
根据延髓的头-尾部位分为头端(rostral,R)、中间(middle,M)、尾端(caudal,C);根据延髓的腹-背侧部位分为腹侧(ventral,V)、中间(middle,M)、背侧(dorsal,D);根据延髓的整体位置分为延髓外侧梗死(lateral medullary infarction,LMI)、延髓内侧梗死(medial medullary infarction,MMI)、延髓外侧+小脑梗死(LMI+cerebellar infarction,LMI+C)、延髓内侧+小脑梗死(MMI+cerebellar infarction,MMI+C)、双侧延髓梗死(bilateral medial medullary infarction,BMMI)、半侧延髓梗死(hemimedullary infarction,HMI)。见图1。
根据MRA和CEMRA检查结果,把基底动脉(basilar artery,BA)血管情况分为:狭窄>50%和≤50%,BA发育不良(basilar artery hypoplasia,BAH);椎动脉(vertebral artery,VA)血管情况分为:狭窄>50%和≤50%;VA发育不良(vertebral artery hypoplasia,VAH);V4段发育不良(V4AH)和V4段闭塞,以及椎基底动脉延长扩张症(vertebrobasilar dolichoectasia,VBD),具体诊断标准参考课题组前期研究[14]。
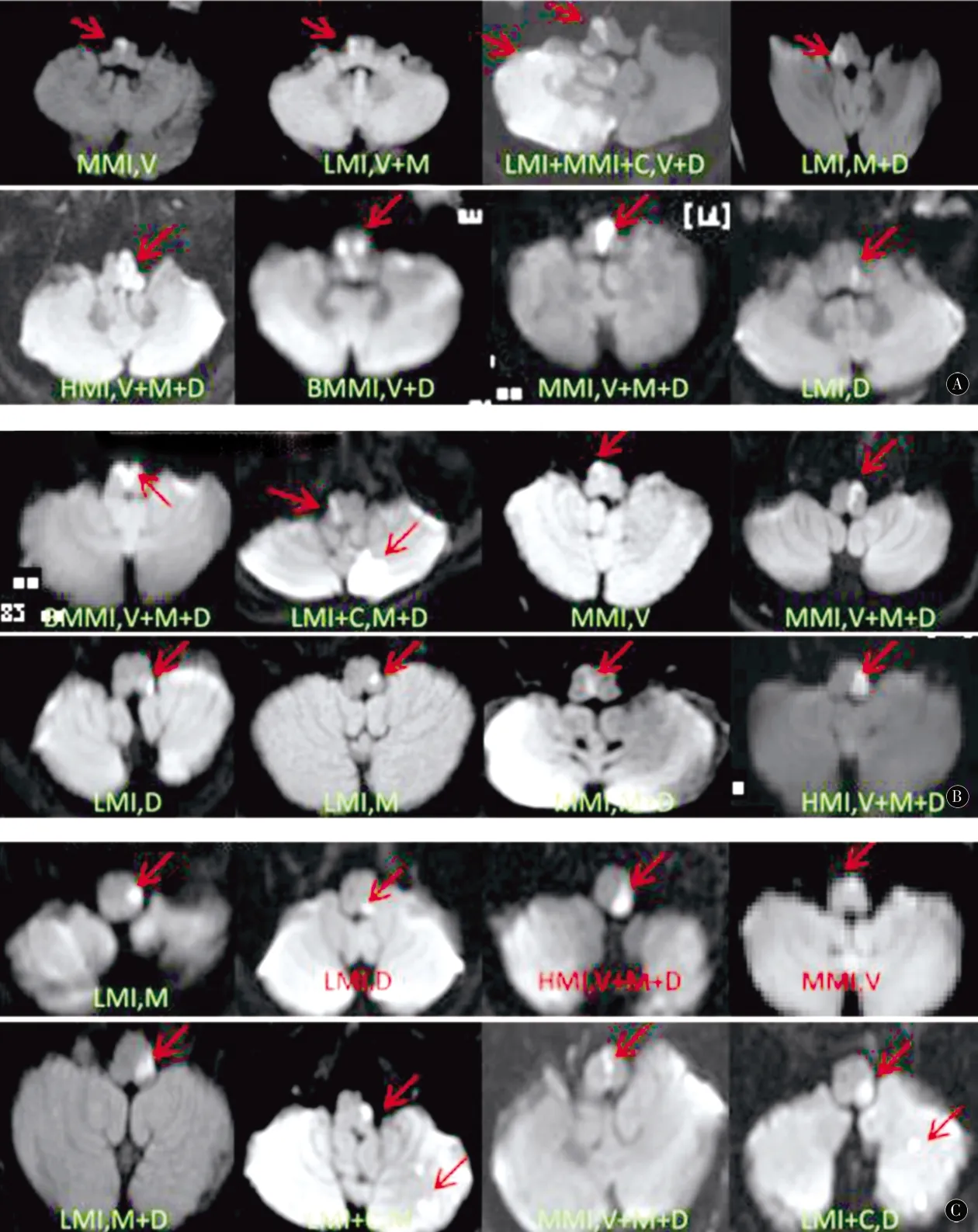
图1 延髓梗死的不同部位 A:延髓头端梗死的不同类型;B:延髓中段梗死不同类型;C:延髓尾端梗死不同类型;LMI:延髓外侧梗死;MMI:延髓内侧梗死;LMI+C:延髓外侧+小脑梗死;MMI+C:延髓内侧+小脑梗死;BMMI:双侧延髓梗死;HMI:半侧延髓梗死;V:腹侧;M:中间;D:背侧Figure 1 Different locations of medullary infarction.A:Different types of rostral oblongata infarction;B:Different types of mid-bulbar infarction;C:Different types of caudal medulla oblongata.LMI:lateral medulla oblongata infarction;MMI:medial medulla oblongata infarction;LMI+C:lateral medulla oblongata + cerebellar infarction;MMI+C:medial medulla oblongata + cerebellar infarction;BMMI:bilateral bulbar infarction;HMI:hemibulbar infarction;V:ventral;M:middle;D:dorsal
结合文献[15],根据梗死灶分布、椎基底动脉血管病变、既往病史和临床特点把患者的发病机制分为:动脉粥样硬化性分支闭塞(atheromatous branch occlusion,ABO)、动脉-动脉栓塞(artery-to-artery embolism,AAE)、心源性栓塞(cardiogenic embolism,CE)、小血管病(small vessel disease,SVD)、不明原因(undetermined etiology,UN)和动脉夹层(dissection,DIS)。
1.2随访所有患者于2019-02完成随访,随访24~78个月,每个患者随访时间均≥24(42.7±13.2)个月。设计结构化随访方式,由同一个经验丰富的专业医师对患者进行电话随访。重点随访内容包括患者的改良Rankin评分(modified Rankin Scale,mRS;全因死亡患者mRS判定为6分)。本研究定义mRS≥3分(57例)为不良预后,同时记录患者的主要死亡原因。
1.3统计学分析所有资料采用SPSS 19.0软件包进行统计分析,计量资料采用χ2检验,当样本量<5时,采用Fisher精确检验。计数资料采用t检验。对单因素分析可能为危险因素(P<0.2)的变量进行多因素分析,P<0.05为差异有统计学意义。
2 结果
2.1影像分布特点病灶分布特点显示,LMI最常见,达96例(53.6%),MMI 42例(23.5%),LMI+C 23例(12.8%),BMMI 9例(5.0%),MMI+C 5例(2.8%),HMI 3例(1.7%)。头-尾端延髓分布,中间延髓(n=65),头端(n=62),中间+头端(n=22),尾端(n=15),中间+尾端(n=15)。腹-背侧分布,腹侧延髓(n=32),中间(n=42),背侧(n=58),M+D(n=19),V+M+D(n=17),V+M(n=3),V+D(n=1)。见表1。
椎基底动脉血管异常分析,BA狭窄>50% 31例(17.3%),同侧VA狭窄>50% 62例(34.6%),同侧V4 闭塞22例(12.3%),VBD 32例(17.9%),BAH 9例(5.0%),同侧VAH或V4AH 76例(42.5%)。发病机制分析显示,ABO 47例(26.3%),AAE 40例(22.3%),ABO+AAE 19例(10.6%),SVD 18例(10.1%),CE 8例(4.5%),VA夹层20例(11.2%),原因不明23例(12.8%)。见表1。
BA 狭窄>50%在MMI较其他组高,差异有统计学意义(χ2=9.749,P=0.008)。 LMI多发生在中间和背侧延髓,MMI多发生在头端和腹侧延髓。LMI组较其他组同侧VAH或V4AH(χ2=5.989,P=0.049)和V4闭塞发生率高,差异有统计学意义(χ2=10.595,P<0.001)。
2.2长期不良预后影像危险因素的单因素分析对患者影像学发现的椎基底动脉血管病变、病灶分布和发病机制等相关变量进行单因素分析显示,BA狭窄>50%,VA狭窄>50%,LMI+C、HMI、MMI、MMI+C、V、V+M、V+M+D、ABO、AAE和CE可能为长期不良预后的危险因素(P<0.2)。见表2。
2.3长期不良预后影像危险因素的多因素分析将单因素分析得出的可能为不良预后危险因素的变量进行多因素分析显示,腹侧延髓梗死、MMI+C、AAE为延髓梗死患者长期不良预后的危险因素(P<0.05)。见表3。
3 讨论
本研究基于179例延髓梗死患者的影像学特点,首先探讨了患者的病损分布规律,发现LMI组同侧VAH或V4AH和V4闭塞发生率高,LMI 多发生在中间和背侧延髓,MMI多发生在头端和腹侧延髓,有助于认识延髓梗死的血管损害和病灶分布规律;然后探讨了延髓梗死患者远期预后不良的危险因素,发现腹侧延髓梗死、MMI+C和AAE为远期预后不良的危险因素,为今后临床及早识别这些患者提供帮助。
本研究发现,LMI的发生与VAH或V4AH有密切关系,与既往研究结果类似[16]。VAH影响延髓梗死的机制可能与发育不良的椎动脉导致的低血流灌注有关,THIERFELDER等[17]通过CT灌注成像研究发现,VAH患者42.4%存在同侧小脑和延髓灌注不良;研究还发现VAH增加VA夹层的发生率从而增加延髓梗死的发生[18],而且部分VAH样表现的患者本身就是由于椎动脉夹层所致,而被误诊为VAH[19]。本研究发现LMI+C组VAH或V4AH发生率为52.2%;该区域供血的小脑后下动脉多由椎动脉V4段发出,因此同侧VAH或V4AH容易影响延髓外侧及小脑血液供应,促发延髓和小脑梗死发生,提示临床上要重视VAH相关的低灌注或动脉夹层的发生,今后深入开展该领域的研究对后循环梗死的防治有重要临床意义。
本组中MMI中绝大多数病灶位于延髓上段(66.7%),LMI中病灶多位于中段(50.0%),BMMI多位于上段(44.4%)。而LMI+C位于上段39.1%,中段30.4%。LMI发生在背侧46.9%,MMI发生在腹侧61.9%,LMI+C发生在背侧52.2%。这些分布的特点与文献[20-21]报道相符,然而本研究通过两个中心较大样本患者进一步分析了延髓梗死的部位分布,发现延髓梗死的形态多样性,存在大体部位的分布规律,但个体梗死部位差异较大。临床工作中应熟知延髓梗死的这些分布特点,及时结合症状体征发现影像学的责任病灶。
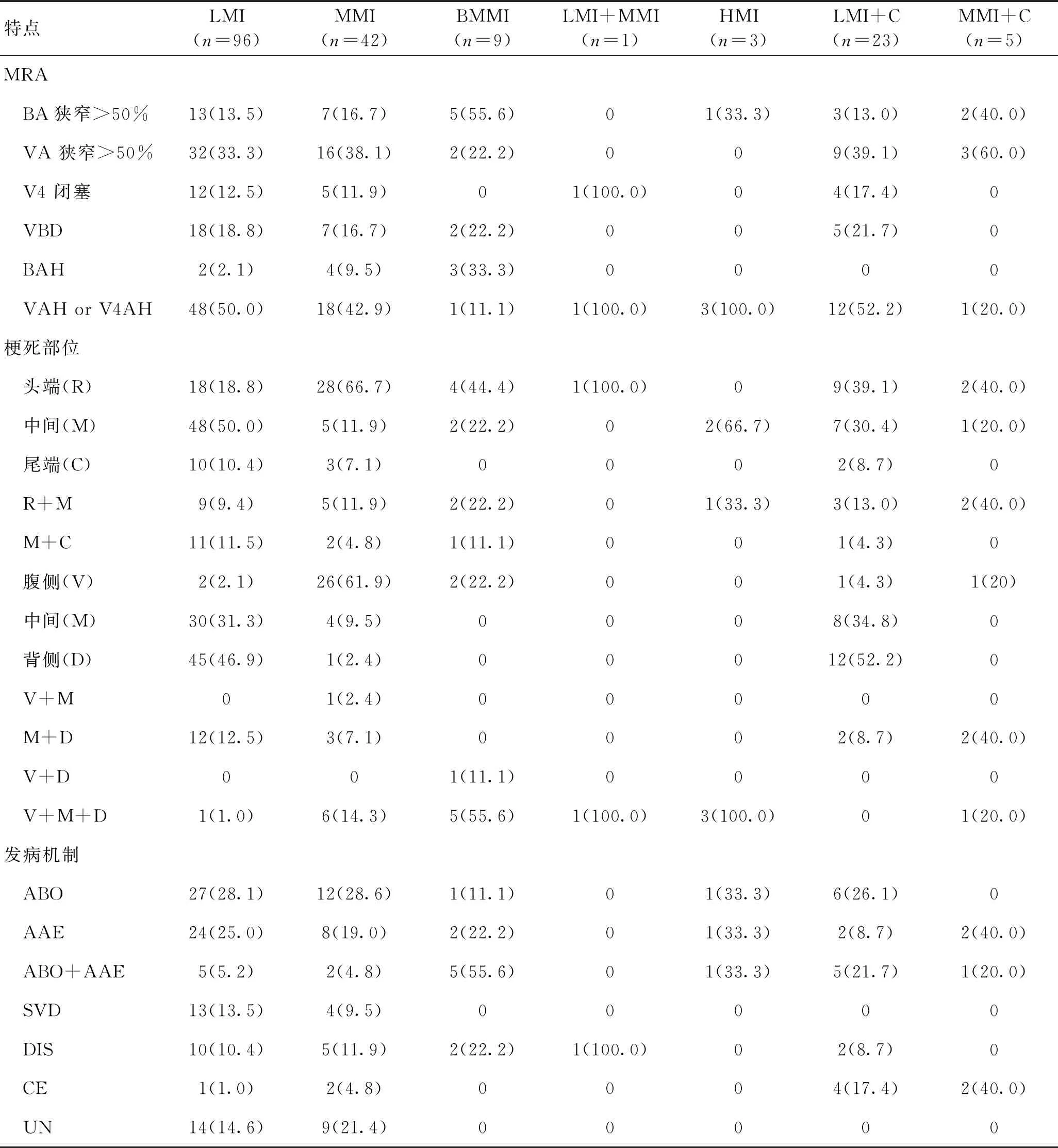
表1 179例延髓梗死患者的影像学特点Table 1 Characteristics of imaging for patients with medullary infarction of 179 cases
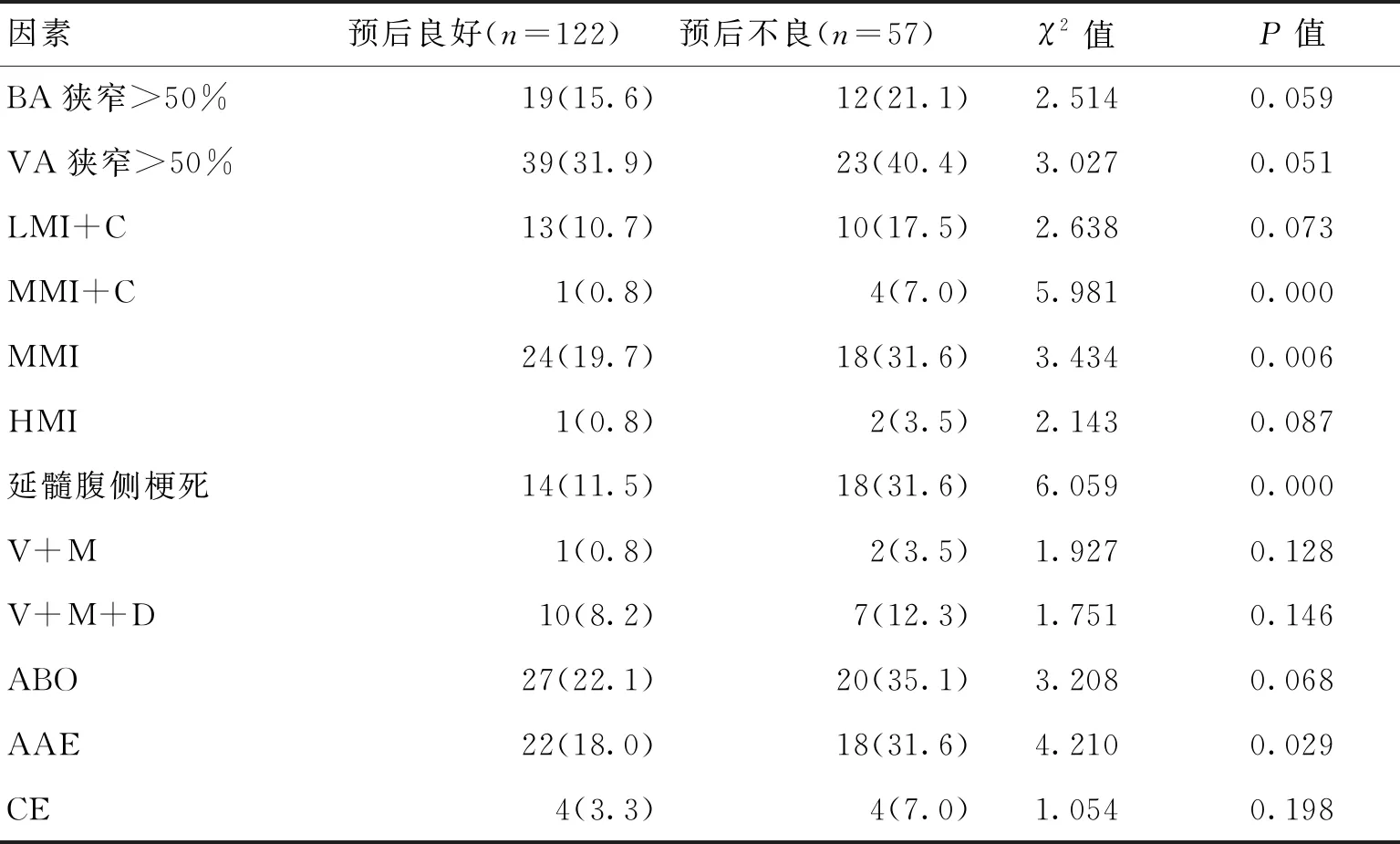
表2 179例延髓梗死不良预后影像危险因素的单因素分析Table 2 Univariate analysis of risk factors for 179 cases ofmedullary infarction with poor prognosis
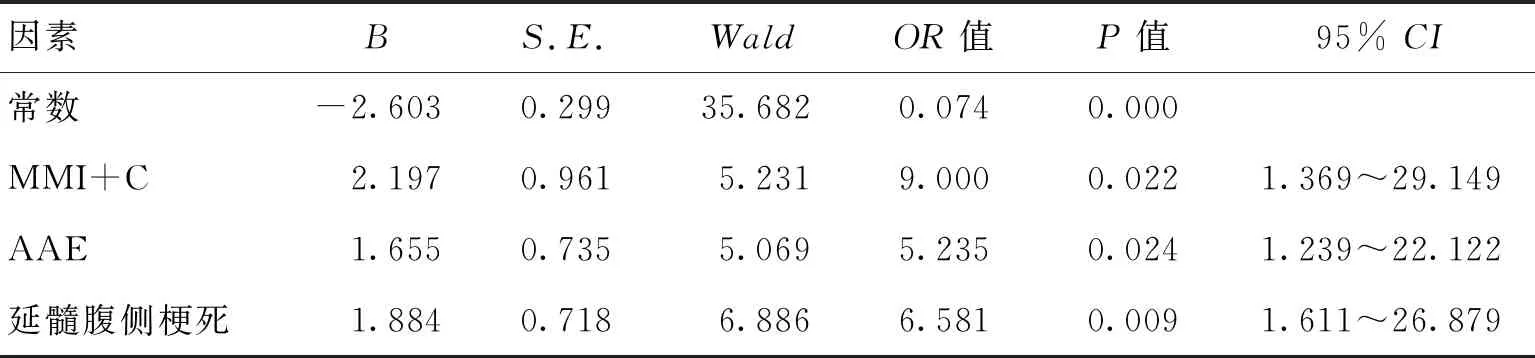
表3 179例延髓梗死不良预后影像危险因素的多因素分析Table 3 Multivariate analysis of risk factors for 179 patientsof medullary infarction with poor prognosis
延髓梗死患者影像特征和不良预后的关联分析是本研究的重点。首先发现腹侧延髓梗死患者远期预后不良发生率高。腹侧梗死多数为MMI患者,出现经典的Dejerine三联征:对侧偏瘫、深感觉减退和构音障碍,该部位损坏延髓的锥体束,出现严重的肢体瘫痪症状,而且延髓锥体受损后肢体瘫痪恢复较为困难,影响患者的长期预后[22]。KIM等[15]通过86例MMI患者研究发现,MMI患者多出现在延髓的腹侧,而且多因素分析发现,年龄增大和严重的运动功能障碍是长期预后不良的危险因素,支持本次研究结论。其次发现MMI+C为远期预后不良的危险因素,因MMI多发生的延髓腹侧容易累及锥体束,MMI+C患者不但影响锥体束,而且还合并小脑梗死,增加患者神经功能障碍的程度而影响生活自理能力,因此造成预后不良。文献[8]报道LMI合并后循环其他部位梗死(包括枕叶、小脑、脑桥、中脑)的患者吞咽障碍的发生率高,合并肺炎的发生率更高(20.7% vs 5.6%),入住ICU治疗的比例更高(46.0% vs 8.7%),出院mRS评分也更高。而本研究提示MMI合并延髓之外病灶的患者由于运动障碍重、吞咽障碍明显等因素导致预后更差。因此应重视延髓梗死合并延髓之外病灶患者的诊治和预后判断。最后,本研究还提示延髓梗死发病机制为AAE的患者预后更差,可能与AAE提示更多存在动脉易损斑块,卒中复发和急性冠脉事件的发生率高有关[23-26]。MAKITA等[18]基于延髓梗死发病机制的预后研究发现,LMI中大动脉粥样硬化和动脉夹层为发病机制的患者预后更差,MMI中大动脉粥样硬化为发病机制的患者预后更差,而本次研究在此基础上进一步分析了大动脉粥样硬化发病机制中动脉-动脉栓塞类型的患者预后更差[27-30]。更为重要的是,本组患者长期随访中19例死亡者,3例为急性冠脉事件,4例为复发性卒中,也提示部分延髓梗死患者存在的多血管床病损及不稳定的血管粥样硬化斑块[31-32]。因此,临床上应重视AAE患者多血管床易损斑块的评价和处理。
本研究基于延髓梗死患者的影像学特点发现腹侧延髓梗死、MMI+C和AAE是远期预后不良的危险因素。临床和影像医师应能够发现和识别这些患者,给予及时有效的干预,降低不良预后的发生率。

