老年转子间骨折股骨近端防旋髓内钉内固定术后骨折断端阳性支撑与阴性支撑短期疗效比较*
王跃挺 张琳袁 龚伟华 俞超 王晓庆 唐坚 孙月华 朱振安 刘凤祥
(上海市骨科内植物重点实验室上海交通大学医学院附属第九人民医院骨科,上海 200011)
股骨转子间骨折是老年患者最常见的骨折之一,尤其好发于骨质疏松的老年女性[1]。非手术治疗需长期卧床,极易发生坠积性肺炎、下肢静脉栓塞等并发症,死亡率高达48%[2,3];即使通过手术治疗,1年后的死亡率仍然较高[4]。因此,在无绝对手术禁忌情况下,早期行手术内固定以实现尽早的功能锻炼尤为重要。近年来,随着内植物的发展,股骨近端防旋髓内钉(proximal femoral nail antirotation,PFNA)因其手术创伤小及良好的抗旋转能力等优势,在转子间骨折中的应用愈发广泛[5]。但PFNA 内固定术对术者的闭合复位能力和手术技巧要求较高,术中有时由于骨折本身等原因无法达到闭合下解剖复位,近端头颈骨块与远端股骨干内侧皮质间会存在相对移位,即出现阳性支撑(头颈骨块内侧皮质位于股骨干内侧皮质内侧)与阴性支撑(头颈骨块内侧皮质位于股骨干内侧皮质外侧)两种情况。与近似解剖复位(头颈骨块内侧皮质与股骨干内侧皮质相连续,即中性支撑)相比,阳性支撑与阴性支撑是否依然能达到骨折部位的稳定固定及良好的功能恢复仍无定论。本研究拟回顾性分析PFNA 内固定的老年转子间骨折患者,以比较转子间骨折阳性支撑、阴性支撑、中性支撑的早期解剖参数改变及短期疗效差异。
1 资料与方法
1.1 纳入与排除标准
纳入标准:①年龄≥60岁;②单侧新鲜闭合性骨折;③术前X线、CT诊断明确[6];④采用PFNA内固定术;⑤受伤前生活可基本自理、行走无障碍;⑥无同侧髋部及下肢手术史;⑦具有完整的随访时间≥12个月的随访资料。排除标准:①开放性骨折;②病理性骨折;③陈旧性骨折;④存在无法耐受手术的基础疾病;⑤同侧髋部骨折史或手术史;⑥随访资料不完整。
本研究经上海交通大学医学院附属第九人民医院伦理委员会批准,所有患者均签署知情同意书。
1.2 研究对象
2016年1月至2018年12月在上海交通大学医学院附属第九人民医院行PFNA 内固定术的老年不稳定转子间骨折患者239 例,依据上述纳入与排除标准选择107 例进行回顾性分析。依术中透视头颈骨块内侧皮质与股骨干内侧皮质间的相对关系分为阳性支撑组36 例、阴性支撑组15 例、中性支撑组56例3 组。阳性支撑组36 例患者中,男12 例,女24例;年龄60~92 岁,平均年龄(81.4±10.1)岁;手术侧别:左侧16 例,右侧20 例;Evans-Jensen 分型[7]Ⅲ型11例,Ⅳ型19例,Ⅴ型6例;ASA分级1级4例,2级29例,3级3例;受伤至手术时间为1~11 d,平均(3.7±0.9)d。阴性支撑组15例患者中,男6 例,女9 例;年龄63~95 岁,平均年龄(82.7±9.2)岁;手术侧别:左侧7 例,右侧8 例;Evans-Jensen 分型Ⅲ型6 例,Ⅳ型7 例,Ⅴ型2 例;ASA 分级1 级1 例,2 级12 例,3 级2 例;受伤至手术时间为2~7 d,平均(4.2±1.1)d。中性支撑组56例患者中,男22 例,女34 例;年龄60~89 岁,平均年龄(81.3±9.0)岁;手术侧别:左侧25 例,右侧31例;Evans-Jensen分型Ⅲ型21例,Ⅳ型28例,Ⅴ型7例;ASA分级1级5例,2级43例,3级8例;受伤至手术时间为2~9 d,平均(3.6±0.9)d。三组患者性别、年龄、手术侧别、骨折Evans-Jensen 分型、ASA 分级、受伤至手术时间差异均无统计学意义(P>0.05,表1),具有可比性。
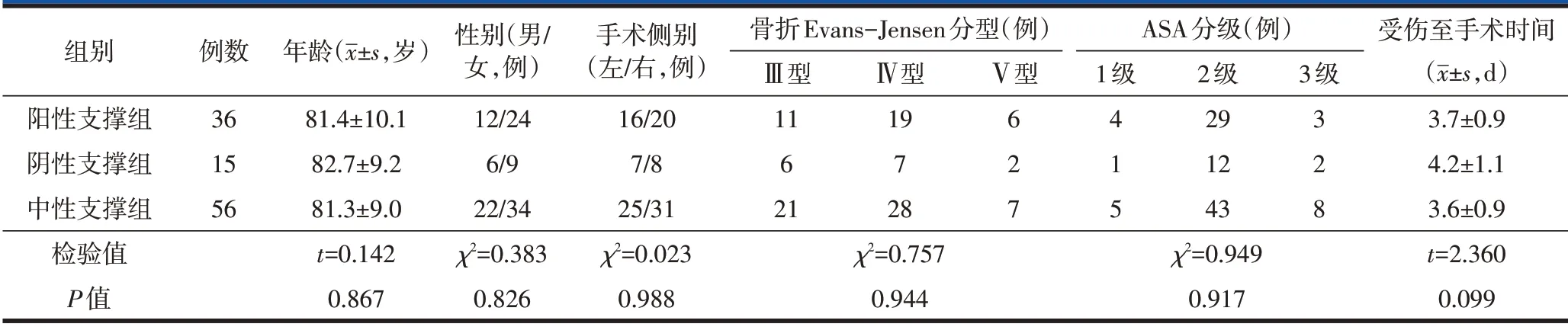
表1 三组患者一般临床资料比较
1.3 手术方法
患者入院后予以防旋鞋制动,存在基础疾病者予相关科室会诊控制基础疾病,术前30 min 预防性使用第二代头孢菌素抗感染。
患者全身麻醉后,置于骨科牵引床,臀部、会阴部予以棉垫保护,在透视下闭合复位。复位成功后常规消毒铺巾,自股骨大转子上方3~5 cm处作长约5 cm 纵行切口,逐层分离。手指触及大转子顶部,在大转子顶部插入导针。透视进钉点满意后充分扩髓,选择合适直径PFNA主钉,顺导针插入。透视主钉插入深度满意,在瞄准器具下置入股骨颈导针,控制针尖距股骨头关节面约1 cm,沿导针对股骨外侧壁开口,选择合适长度螺旋刀片,缓慢锤入股骨颈并锁紧。透视位置满意后经瞄准器置入远端锁定螺钉,最后锁定主钉尾帽。彻底冲洗伤口,逐层缝合,无菌敷料覆盖。所有伤口均不放置引流管。
1.4 术后处理、随访及观察指标
术后常规抗凝及镇痛;可耐受下髋关节主动屈伸活动;术后2周拆除伤口缝线。记录患者手术时间及术中出血量。出院前复查髋关节X 线检查,测量X 线正位片颈干角、股骨颈长度(自股骨头中心至股骨干轴线与头颈轴线交点的距离)。术后3个月内每个月复查1 次;术后3 个月复查髋关节X 线检查,评估内固定位置及骨折愈合情况,并测量X 线正位片颈干角、股骨颈长度。术后3~12个月每3个月复查1次;术后12个月通过门诊或电话随访评估患者髋关节Harris评分[8];以后每6个月随访1次。
1.5 统计学分析
采用SPSS 22.0统计学软件进行统计学分析。计量资料经统计学分析符合正态分布,采用表示。三组患者计量资料的比较采用单因素方差分析,进一步组间两两比较采用LSD-t检验。三组患者计数资料的比较采用列联表χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 三组患者围手术期观察指标比较
三组患者手术时间、术中出血量差异均无统计学意义(P>0.05,表2)。所有患者手术切口均愈合良好,无切口感染及愈合不良等并发症。
表2 三组患者手术时间及术中出血量比较()
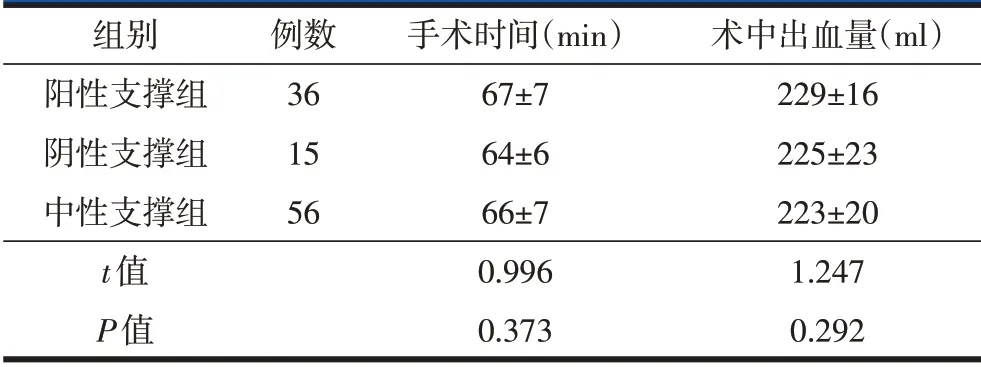
表2 三组患者手术时间及术中出血量比较()
2.2 三组患者术后3个月观察指标比较
所有患者均获得随访,随访时间12~36 个月,平均随访时间(19.2±5.1)个月。三组患者随访过程中骨折均愈合,愈合时间差异无统计学意义(P>0.05)。出院前,三组患者颈干角、股骨颈长度差异也均无统计学意义(P>0.05);术后3 个月,阳性支撑组、中性支撑组患者颈干角及股骨颈长度均大于阴性支撑组患者,颈干角减小及股骨颈短缩均小于阴性支撑组患者,且差异均有统计学意义(P<0.01),而阳性支撑组与中性支撑组患者间差异均无统计学意义(P>0.05),见表3。
2.3 三组患者术后12个月髋关节Harris评分比较
术后12个月,阳性支撑组、中性支撑组患者髋关节Harris评分均高于阴性支撑组患者,且差异均有统计学意义(P<0.01),而阳性支撑组与中性支撑组患者髋关节Harris评分差异无统计学意义(P>0.05),见表3。
表3 三组患者骨折愈合时间及术后观察指标比较()

表3 三组患者骨折愈合时间及术后观察指标比较()
注:△P<0.01,与阴性支撑组患者比较
典型病例见图1~3。
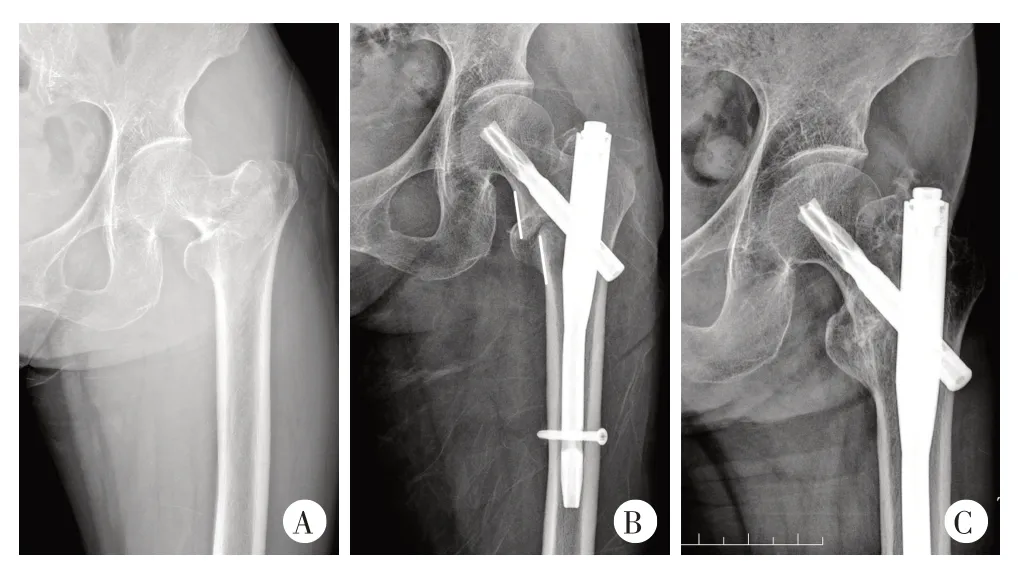
图1 患者,女,73 岁,摔倒后左髋部着地致左股骨转子间骨折,入院3 d后行闭合复位PFNA内固定术
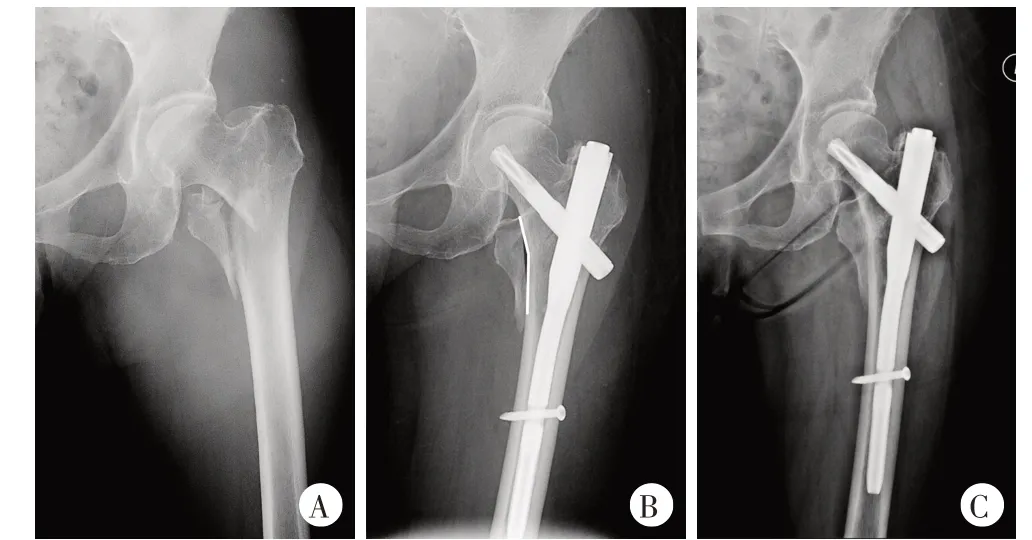
图2 患者,女,78岁,滑倒摔伤致左股骨转子间骨折,入院3 d后行闭合复位PFNA内固定术

图3 患者,男,63 岁,摔倒后左髋部着地致左股骨转子间骨折,入院2 d后行闭合复位PFNA内固定术
3 讨论
3.1 转子间骨折内固定的选择
股骨转子间骨折内固定系统主要分为髓外固定与髓内固定两类。髓外固定以动力髋螺钉(dynamic hip screw,DHS)为代表[9],曾认为是转子间骨折内固定的金标准[10],但因其本身设计为髓外固定,导致其力臂偏长,且为偏心固定,使得股骨头切割和髋内翻风险较高[11-13]。随着髓内系统的逐渐发展,从Gamma 钉、股骨近端防旋髓内钉(proximal femoral nail,PFN)到PFNA,髓内系统在转子间骨折中的应用越来越多。与DHS 相比,PFNA 采取闭合复位或小切口辅助复位,手术创伤小、骨折血运破坏少;另外,PFNA 为轴心固定,力臂短,近端螺旋刀片具有良好抗旋作用,因此逐渐成为转子间骨折内固定的首选[14,15]。特别是对于不稳定转子间骨折的内固定,PFNA 比DHS 更为适用。在转子间骨折的复位过程中,通常认为解剖复位会达到更好的功能恢复,但对于转子间骨折的闭合复位,获得解剖复位有时比较困难,特别是对于粉碎性骨折或合并大小转子骨折的转子间骨折。若术中盲目追求解剖复位从而进行反复牵引复位,或切开辅助复位,都可能加重手术创伤。
3.2 PFNA内固定术后阳性支撑与阴性支撑髋部受力分析
2013年,Gotfried等[16]在股骨颈骨折非解剖复位中提出阳性与阴性支撑的概念,认为在骨折断端获得阳性支撑(头颈骨块内侧皮质位于股骨干内侧皮质内侧)时可以限制骨折近端的过度移位[17],这与生理状态下骨折局部的受力密切相关,该原理在转子间骨折治疗中同样适用。在生理情况下,躯干部重量通过双下肢共同支撑,在躯干与下肢交界的股骨头颈部,产生指向外下方的力,在PFNA 术后重力传导方向并未改变。在阴性支撑的情况下,头颈部内侧皮质续于股骨干髓腔或骨松质内,重力作用下头颈骨块存在外下方移位趋势,而股骨干髓腔或骨松质无法提供有效支撑,容易导致头颈部向外下移位,直至移位至重力完全通过髓内钉支撑,上述移位必然会导致尖顶距与颈干角减小,股骨颈短缩,甚至导致螺旋刀片切出和髋内翻。在阳性支撑组,头颈部骨块内侧皮质抵于股骨干内侧皮质,可有效避免头颈骨块进一步移位,避免过度髋内翻和股骨颈短缩甚至内固定失效的发生。
3.3 阴性支撑的弊端与术中规避
阴性支撑对髋部功能的影响主要由负重后的髋内翻和股骨颈短缩引起。上述两因素均会导致髋部外展肌力矩减小,使外展肌力下降;同时导致肢体的短缩,骨盆平衡打破[18]。如术中或随访发现患者出现阴性支撑,此时应避免下肢负重,避免进一步加重内翻和头颈短缩。阴性支撑通常与术中过度牵引或外翻不足引起,或内侧皮质粉碎无法达到有效支撑,在下肢受力后出现阴性支撑。对部分解剖复位的病例,负重后头颈骨块过度滑动,可能由解剖复位转变为阴性支撑,在术后应定期随访观察骨折愈合情况。
3.4 “楔形效应”与阳性支撑的获得
在转子间骨折的闭合复位过程中,即使复位后透视位置满意,在插入主钉时仍可能因为“楔形效应”而导致骨折位置改变[19],即在主钉插入进钉点时,主钉推挤近端头颈骨块内翻和远端股骨干外移。O'Malley等[20]研究发现,在髓内髋螺钉内固定的46 例转子间骨折患者中,固定后出现平均7 mm 的股骨干外移和4°的内翻(患侧129°,健侧133°)。股骨干外移和髋内翻通常会使解剖复位转为阳性支撑复位,但股骨干外移过大则可能会导致骨折不愈合。术中如何避免“楔形效应”,Butler 等[21]认为可以通过进钉点空心钻开孔及插入主钉时复位钳辅助固定等方法。本课题组认为,在无法达到解剖复位的情况下,牵引时稍过度内收可较容易达到阳性支撑,同时,在选择进钉点时,可稍靠大转子内侧,以避免产生外移和内翻过度,影响骨折愈合。本研究结果表明,与中性支撑相比,阳性支撑组也可以获得骨折的稳定固定与良好功能恢复。
本研究的局限性在于为回顾性研究,且阴性支撑组病例数较少;另外,老龄患者随访较困难,时间较短,缺乏远期的影像学资料对比。需要进一步更大样本量、更长时间的随访研究。
综上所述,转子间骨折在无法达到解剖复位情况下,适度达到阳性支撑也可以获得良好固定,但应注意避免插入主钉时骨折移位导致骨折间隙过大或髋内翻,影响骨折愈合。

