做自己的“控糖”管家

主任医师,教授,博士生及博士后导师,中日友好医院内分泌代谢病中心主任,大内科教研室主任,伦理委员会副主任委员。曾任中日友好医院大内科主任、学术委员会主任。曾任中华医学会糖尿病分会主任委员、中华医学会糖尿病分会荣誉主任委员。亚洲糖尿病学会(AASD)副主席,中央保健会诊专家。 2012荣获年度全国卫生系统先进工作者荣誉称号和卫生部直属机关妇女创先争优先进个人称号。荣获2012年北京市科学技术奖一等奖及中華医学会的中华医学科技奖二等奖。2013年荣获亚洲糖尿病学会(AASD)流行病学奖。2015年荣获中华医学会糖尿病分会科学贡献奖。

擅长治疗内分泌疑难病包括垂体病、甲状腺病、糖尿病、肥胖病等。特别在糖尿病领域有较深的造诣。主要从事中国糖尿病、代谢综合征等疾病的发病状况及发病因素的研究,同时专注脂毒性对糖尿病发病机制的基础研究。
如何知道自己有没有糖尿病?是不是并发症的高危人群?糖尿病诊断标准全新升级,能够更好的帮助大家识别糖尿病的威胁。
2021年4月19日,由中华医学会糖尿病学分会组织编写的《中国2型糖尿病防治指南(2020年版)》在万众期盼中正式发表。新版指南的发表距上一版指南已时隔三年,这三年里,国内外2型糖尿病(T2DM)的研究取得了新的重大进展,出现了更多有关糖尿病预防、诊断、监测及治疗的循证医学新证据。为了及时地传递这些最新进展,更好地指导临床实践,改善中国T2DM患者的临床结局,中华医学会糖尿病学分会的专家们共同修订完成了《中国2型糖尿病防治指南(2020年版)》。
《中国2型糖尿病防治指南(2020版)》中提到,依据2015至2017年中华医学会内分泌学分会在全国31个省进行的甲状腺、碘营养状态和糖尿病的流行病学调查数据,按照世界卫生组织(WHO)1999年的诊断标准,我国成人糖尿病患病率已上升为11.2%。据此,内分泌专家们做了大量的临床调研及实验室研究工作,得出了“空腹血糖正常并不能排除早期糖尿病的可能”这一结论。
亚洲糖尿病学会副主席杨文英主任告诉我们,根据全国糖尿病患病率的调查,如果仅用空腹血糖低于7毫摩尔/升作为诊断糖尿病的标准,将会漏掉50%的新发2型糖尿病患者。而这与中国人爱吃主食的饮食习惯息息相关。
中国人爱吃主食,这使得我国糖尿病患者首发症状往往是餐后血糖高,然后才是空腹血糖高,因此,如果只依据空腹血糖是正常的就放松警惕,不关注餐后2小时的血糖,很容易漏诊糖尿病。因此,杨主任建议我们同时进行空腹血糖与糖化血红蛋白的检测,这样可以更好地判断是否患有糖尿病。
在《中国2型糖尿病防治指南(2020版)》中,首次将糖化血红蛋白纳入糖尿病诊断标准。部分研究显示,在中国成人中糖化血红蛋白HbA1c诊断糖尿病的最佳切点为6.2%~6.5%。
糖化血红蛋白是红细胞中的血红蛋白与血清中的糖类通过非酶反应相结合的产物,形成糖化血红蛋白的非酶反应具有持续、缓慢、不可逆的特点,因此糖化血红蛋白的含量是由过去的而非即时的血糖浓度决定的,与检测前是否空腹、是否注射胰岛素、是否服用降糖药物等因素无关。通常认为,糖化血红蛋白浓度可有效地反映过去8~12周平均血糖水平。糖化血红蛋白由HbA1a、HbA1b、HbA1c组成,其中HbA1c占约70%,且结构较为稳定,临床上常用作糖尿病控制的监测指标,其浓度用占成人血红蛋白的百分比表示。
追溯过往,早在2011年世界卫生组织就已建议在条件具备的国家和地区采用HbA1c诊断糖尿病,切点为HbA1c≥6.5%。随着近年来我国的HbA1c检测标准化程度逐步提高,为与WHO诊断标准接轨,新指南推荐采用标准化检测方法测定HbA1c,HbA1c≥6.5%可以作为糖尿病的补充诊断依据。
所以,目前诊断糖尿病的标准有三个:空腹血糖、餐后2小时血糖、糖化血红蛋白,符合其中一个条件即可诊断。其中糖化血红蛋白反映检测前3个月的平均血糖值,这个诊断糖尿病的“金标准”检测极其便捷,不受时间、进餐与否等因素限制,还可以帮助我们尽早发现并发症。
杨主任告诉我们,糖化血红蛋白也是并发症风险评估的“金标准”。糖化血红蛋白越高,并发症风险越高,降低糖化血红蛋白的水平,并发症也能得到缓解。有研究表明,平均HbA1c每减少1%,与糖尿病相关的死亡风险降低21%,心肌梗死降低14%,微血管并发症降低37%;HbA1c水平每降低10%,则视网膜病变风险降低43%~45%。
另外,糖化血红蛋白水平可作为筛查糖尿病高危人群的检测手段。由于HbA1c水平上升带来的风险具有连续性,因此HbA1c水平低于糖尿病阈值,但≥6.0%的人属于糖尿病高危人群,应该得到有效干预。
大量研究表明,糖化血红蛋白水平不仅可以反映患者近8~12周的血糖控制情况,同时也可经过换算反映更长一段时间内的平均血糖。
平均血糖比以往的糖化血红蛋白单位更利于大众理解。所谓平均血糖,即为空腹和餐后血糖的平均值,我们可以通过平均血糖的计算,推算出糖化血红蛋白,或者根据糖化血红蛋白推算出对应平均血糖的值,最后得出如下图的对应关系:
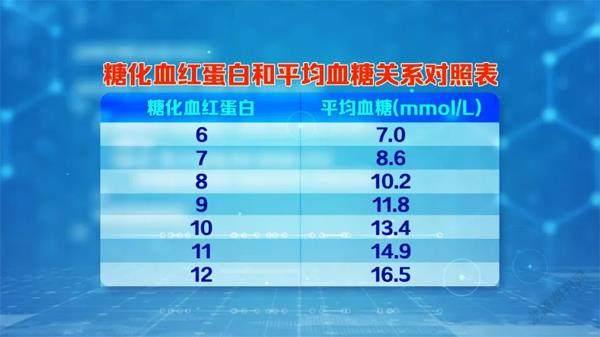
比如您的糖化血红蛋白是8.6%,那么您最近两三个月的平均血糖在10毫摩尔/升至12毫摩尔/升之间,这意味着您的空腹血糖数值也很高。
杨主任还强调,糖尿病本身并不可怕,可怕的是不认真对待。杨主任回忆起了曾经的一位患者:这位糖尿病患者已经81岁高龄,已患有糖尿病20余年,但她谨遵医嘱,每三个月都会测量一次糖化血红蛋白,已经坚持了20多年,至今血糖水平控制良好,没有并发症发生。
由此可见,如果每一位糖尿病患者都能够积极对待,配合医生的治疗,认真管理血糖水平,那么理论上都可以达到血糖控制好、精神状态佳、并发症减少的目标。当然,糖尿病患者们还要平衡好血糖控制和生活质量之间的关系,保持良好的心态,对于自己爱吃的食物要能做到浅尝辄止,比如今天吃了两口炸年糕,那么相對应地就应少吃些主食和水果,以平衡血糖水平。
再次提醒:糖友们须每三个月测量一次糖化血红蛋白,同时结合自己餐前、餐后的血糖水平,才能更好地控制并发症。
在新版专家共识中,总体强调了三个字:个体化。个体化控糖方案,能帮助“老糖友”缓解和稳定病情,重新找回人生的乐趣。
糖尿病是根据血糖高低定出来的疾病,背后的致病原因很复杂,因此以前总是希望把糖尿病“逆转”回正常,所以将血糖控制得越接近正常值越好,而且对不同年龄、病程、身体状况的患者均实行“一刀切”的降糖措施。结果临床发现,这种“一刀切”的做法不仅没有减少糖尿病并发症的发生,还增加了一部分患者的死亡风险!
所以新的指南专家共识强调,对于不同的患者,年龄、病程、并发症不同,血糖控制的目标值也应有所区别。专家共识强调,血糖控制目标是缓解,即在正常生活方式下,停止用药三个月以上,血糖仍然达标,就可以认为糖尿病得到了缓解。
专家告诉我们,对“老糖友”来说,糖龄长不等于药物增加、并发症风险增加、生活质量降低,糖龄长更不代表血糖达标越来越难。
中华医学会糖尿病学分会主持修订的《中国2型糖尿病防治指南(2020年版)》中,提出了将糖化血红蛋白(HbA1c)纳入血糖管理指标,并且强调这个标准应该遵循个体化原则:年龄较轻、病程较短、预期寿命较长、无并发症、未合并心血管疾病的2型糖尿病患者在没有低血糖及其他不良反应的情况下可采取更为严格的糖化血红蛋白控制目标,反之则采取相对宽松的糖化血红蛋白控制目标。
根据个性化原则,对不同的糖尿病患者,要求的糖化血红蛋白的浓度也不同。
1.糖化血红蛋白目标值为7%以下
病程短(10年内)、年龄小(65岁以内并且预期寿命10年以上)、并发症少的糖友,糖化血红蛋白应该严格到7%以下,最好可以控制在6%或是6.5%,以获得更长的寿命和更好的生活质量。
2.糖化血红蛋白目标值为7%~8%
随着年龄和病程的增加,糖尿病患者的合并症和并发症越多,低血糖风险越大,糖化血红蛋白的标准可以适当放宽为7%~8%。
3.糖化血红蛋白目标值为不超过9%
一部分糖友高龄且并发症较多,脏器功能不佳,低血糖耐受差,或是预期寿命不到5年,糖化血红蛋白不超过9%即可。
总之,如何控制糖化血红蛋白要考虑各种因素综合判断,主要因素有9个:年龄、糖尿病病程、预期寿命、合并症、并发症、患者对低血糖的耐受、患者主观意愿、经济情况、药物联合使用,上述9种因素的占比越少,糖化血红蛋白就应该控制得越严格。

个体化控糖不代表标准“宽松”的糖友就可以放任吃喝,更不代表“标准严格”的糖友要从此过上“苦行僧”的生活。专家强调,在吃的方面,糖尿病人群更要把握好营养餐盘的总量和比例,控制血糖的同时保证营养充足。
营养餐盘的比例:
1.谷薯类占1/4:面包、玉米等;
2.蛋白质占1/4:豆浆、里脊肉、鸡蛋、鱼肉等;
3.蔬果类占1/2:西瓜、萝卜等;
4.少量油脂。
专家提醒:糖尿病人不适合生酮饮食,必须摄入一定量的主食。
营养餐盘的总量
营养餐盘的总量=[身高(厘米)-105]×30(标准)[或35(偏瘦)、25(偏胖)]÷90。
以身高162厘米、标准体重的一位退休阿姨为例,计算出来的营养餐盘总量为19,再按照营养餐盘的比例和总量,这位退休阿姨一天可以吃5份主食类,即200克的主食;4份蛋白质类食物,即4两(200克)肉食;5份蔬果,即两斤半(1250克)的蔬菜。在这些基础上,还可以少量吃一些水果,这样既满足了嘴巴,又不会对血糖造成不良影响。
注:主食类:40克为一份;蛋白质类:一两(50克)瘦肉算一份;蔬果类:半斤(250克)蔬菜算一份。
超重和肥胖是2型糖尿病发病的重要危险因素。2型糖尿病患者常伴有超重和肥胖,肥胖也会进一步增加2型糖尿病患者的心血管疾病发生风险。体重管理不仅是2型糖尿病治疗的重要环节,还有助于延缓糖尿病前期向2型糖尿病的进展。据此,在《中国2型糖尿病防治指南(2020版)》中新添了2型糖尿病患者的体重管理章节,要求超重和肥胖成人2型糖尿病患者的管理目标为减轻体重的5%~10%。
具体的管理方式包括生活方式干预、药物、手术等。指南建议肥胖的成人应尽量通过生活方式及药物治疗来控制血糖,但血糖仍然控制不佳者建议代谢手术治疗。代谢手术治疗可以明显改善肥胖2型糖尿病患者的血糖,手术1年后糖尿病缓解率可达73.5%。
专家提醒:代谢手术需要先进行专业评估,如有需要请前往正规医院就医咨询。
新发布的指南还将葡萄糖目标范围内时间纳入了血糖控制目标。葡萄糖目标范围内时间又称葡萄糖达标时间百分比,是指24小时内葡萄糖在目标范围内(通常为3.9~10.0毫摩尔/升)时间的占比,可由动态血糖监测数据或多点血糖监测数据计算,自我检测时须进行每日至少7次的血糖监测。
多项观察性研究发现,葡萄糖目标范围内时间与糖尿病微血管并发症风险显著相关。2019年发布的“葡萄糖目标范围内时间国际共识”推荐1型及2型糖尿病患者的葡萄糖目标范围内时间控制目标为>70%,但也应高度个体化,同时还须一并关注低血糖以及血糖波动情况。
杨主任介绍了一种运动方法——空腹运动,比如每天在空腹状态下坚持快走半个小时,走到微微出汗、心跳也微微加快的程度,有助于减肥控糖。
空腹运动消耗更多的是脂肪,对于改善肥胖和血糖的效果不错,适合腹部肥胖明显人群。
对于已经出现并发症的糖友,也有运动的适应证和禁忌证的,比如眼底病变已经到增殖期、肾脏病变已经到了临床蛋白尿阶段,就不适合用运动方式改善代谢指标了,因为运动过度会加重并发症的进展,一定要谨遵医嘱。
(编辑 王 幸)

