PUMC Ⅱb1型青少年特发性脊柱侧凸选择性胸弯融合术后即刻肩平衡影响因素分析
姚思远,仉建国,沈建雄,赵宇,于斌,王以朋
青少年特发性脊柱侧凸(adolescent idiopathic scoliosis,AIS)是一种发生于青少年时期的常见脊柱畸形,主要特征为脊柱在冠状面方向的侧凸及水平面方向的椎体旋转。随着医疗技术的发展、青少年体检的普及,以及多种媒体普及,AIS 逐步引起家长及患者自身的重视。由于患者对于形体美观的要求愈发提高,患者更愿意选择矫形效果良好的手术治疗方案。双肩平衡是最为直观的手术效果评价指标之一,术后肩失衡(postoperative shoulder imbalance,PSI)将严重影响患者的术后满意度[1]。因此,脊柱外科医师在手术方案制定及手术过程中,需要格外关注患者双肩平衡情况。既往已有众多学者对矫形术后肩平衡影响因素进行了研究,目前学界认为肩失衡是多种危险因素综合作用的结果[2,3],其中以结构性上胸弯[4]、T1 正性倾斜[5,6]、主胸弯矫形率[7]、上端固定椎体(upper instrumented vertebra,UIV)选择等最为突出[8]。本课题组在临床工作中发现,AIS 患者进行胸弯矫形后,代偿性腰弯的改变对维持肩平衡有一定积极意义。邱贵兴等[9]提出的PUMC分型系统中,将双弯型AIS中不存在上胸弯、腰弯或胸腰弯度数较小且柔韧性较好的类型定义为Ⅱb1型。本研究选取PUMC Ⅱb1 型AIS 患者进行回顾性分析,以针对性探究结构性胸弯与代偿性腰弯对AIS 患者术后即刻肩平衡的影响。
1 资料与方法
1.1 一般资料
纳入标准:①手术时年龄10~18 周岁;②诊断符合PUMC Ⅱb1 型标准[9](存在胸弯及胸腰弯/腰弯双弯,胸弯>胸腰弯/腰弯10°以上,无胸腰段或腰段后凸,胸腰段/腰段侧凸Cobb角≤45°,胸腰段/腰段旋转度<Ⅱ度,胸腰段/腰段柔韧度≥70%);③胸弯凸向右侧,胸腰弯/腰弯凸向左侧;④行选择性胸弯矫形手术;⑤术前及术后影像学资料完整。排除标准:①存在上胸弯者[根据国际脊柱侧凸研究会(Scoliosis Research Society,SRS)标准,将上胸段偏离C7铅垂线且Cobb 角>10°者定义为上胸弯[10]];②术前存在T1正性倾斜者;③有半椎体、蝴蝶椎、椎体分节不良等先天性脊柱畸形、神经纤维瘤病、脊髓空洞症、马凡综合征等明确导致脊柱侧凸者;④出现严重术后并发症或行翻修手术者;⑤存在右位心等脏器镜像改变者。
回顾性收集2015 年1 月至2021 年6 月于北京协和医院骨科接受手术的582例AIS患者,其中诊断为PUMC Ⅱb1型AIS的患者共69例。依据上述纳入及排除标准,最终66例患者纳入本研究。其中男8例,女58例,年龄10~18岁,平均年龄(14.1±1.9)岁。
本研究已通过北京协和医院伦理委员会审批(批号:S-K2112),并豁免患者知情同意。
1.2 观察指标及相关定义
以患者术后首次复查时影像学资料定义为术后即刻情况。调取患者术前、术后首次复查的影像学资料,包括站立位脊柱全长正侧位X线片、术前站立位正位脊柱Bending位X线片,具体测量指标:①胸弯及胸腰弯/腰弯Cobb角:上端椎上终板垂线与下端椎下终板垂线夹角;②锁骨角(clavicle angle,CA):连接两侧锁骨最高点切线与水平线所成的夹角,以左侧高为正值,右侧高为负值;③影像学肩高(radiographic shoulder height,RSH):双侧肩锁关节上方软组织影高度差,左肩高为正值,右肩高为负值;④上端椎(upper ending vertebra,UEV)及下端椎(lowest ending vertebra,LEV)倾斜角:双侧椎弓根下缘连线与水平线夹角,左侧高为正值,右侧高为负值;⑤冠状面躯干偏移(trunk shift,TS):冠状面上C7 铅垂线与骶骨中线(central sacral vertical line,CSVL)距离,定义C7铅垂线位于左侧为正值,位于右侧为负值。
本研究涉及计算公式如下:①胸腰弯/腰弯Cobb角柔韧度=(冠状面Cobb 角-凸侧Bending 位Cobb角)/冠状面Cobb角×100%;②胸弯/胸腰弯/腰弯矫正率=(术前Cobb角-术后即刻Cobb角)/术前Cobb角×100%;③胸弯-胸腰弯/腰弯矫正度差=胸弯矫正度-胸腰弯/腰弯矫正度=(术前胸弯Cobb角-术后即刻胸弯Cobb角)-(术前胸腰弯/腰弯Cobb角-术后即刻胸腰弯/腰弯Cobb角)。
为表述简便,后续结果及相应图表中“胸腰弯/腰弯”简称为“腰弯”。本研究定义肩失衡为RSH 的绝对值>1.0 cm。
1.3 统计学方法
采用SPSS26.0 软件进行统计学分析。计量资料符合正态分布,以表示,组间比较采用独立样本t检验;计量资料符合偏态分布,以M(QR)表示,组间比较采用ANOVA 方差分析。计数资料的组间比较采用χ2检验或Fisher 确切概率法。相关性分析采用Pearson 相关分析,并进一步进行线性回归分析。以P<0.05为差异有统计学意义。
2 结果
2.1 术前基线资料对术后即刻肩平衡的影响
39例患者术后首次复查肩平衡(肩平衡组),27例患者术后首次复查肩失衡(肩失衡组),且全部为左肩高。本研究未发现术后即刻右肩高于左肩>1 cm的病例。两组患者性别、年龄、术后首次复查时间差异均无统计学意义((P>0.05),具有可比性。
两组患者术前肩平衡情况、术前RSH、术前腰弯Cobb 角、术前CA、术前胸弯UEV 倾斜角、术前腰弯LEV倾斜角及术前TS差异均无统计学意义(P>0.05)。而两组患者骨成熟度(Risser征)、术前胸弯Cobb角、术前腰弯柔韧度差异均有统计学意义(P<0.05),见表1。结果提示,高Risser 征、术前胸弯Cobb 角较大及术前腰弯柔韧度较差的AIS 患者术后即刻可能更容易出现肩失衡。
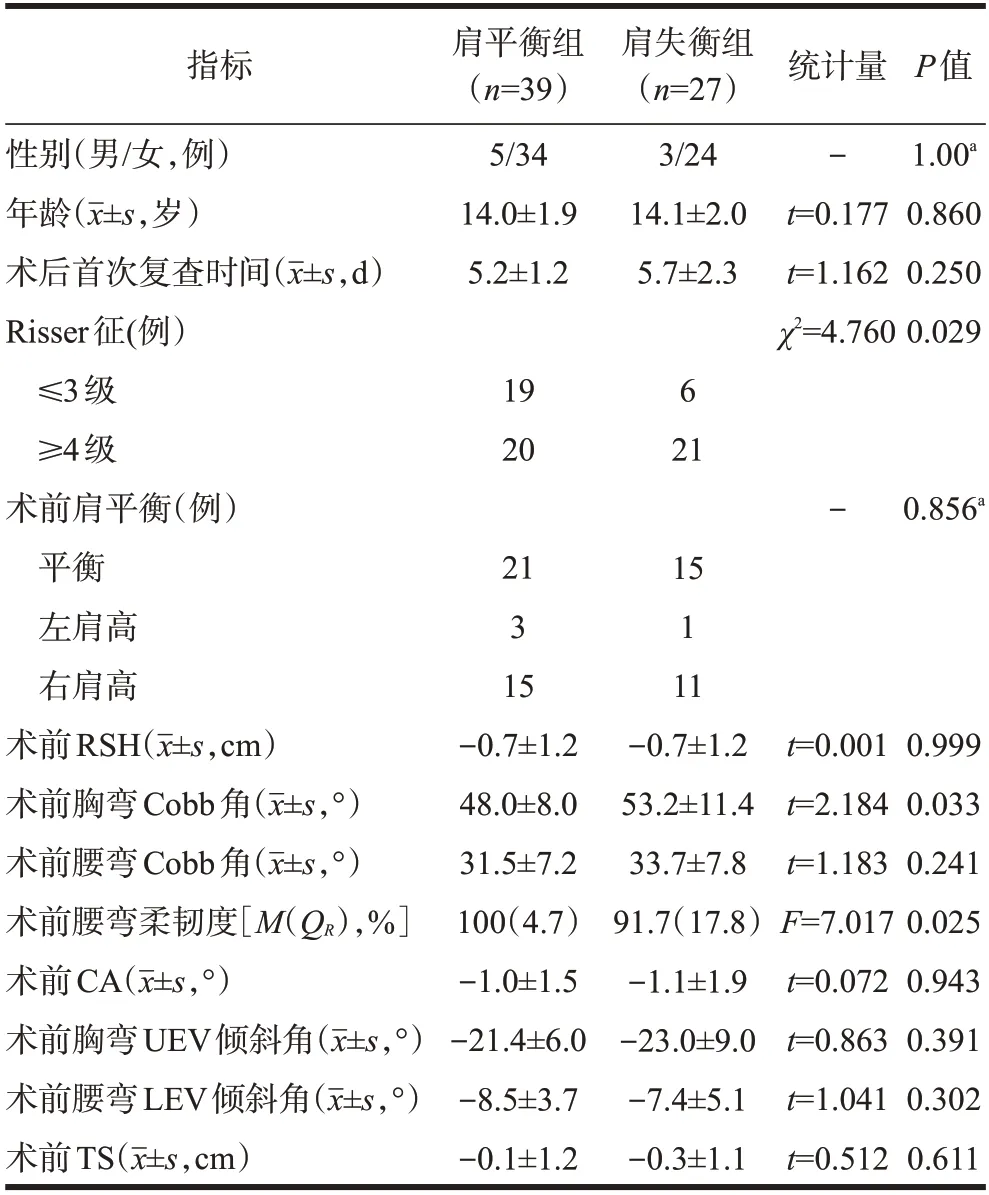
表1 两组患者一般临床资料及术前影像学参数比较
虽然两组患者术前RSH差异无统计学意义(P>0.05),但术前总体平均RSH 为(-0.7±1.2)cm,术后首次复查总体平均RSH为(1.1±1.0)cm,Pearson相关分析结果显示两者的相关系数r=0.231,有正相关趋势,但无相关性(P=0.062)。
2.2 手术方案选择及术后即刻影像学参数对术后即刻肩平衡的影响
肩平衡组选择UIV为T2/T3/T4/T5者分别为7例、15例、13例、4例,而肩失衡组选择UIV为T2/T3/T4/T5者分别为9 例、8 例、8 例、2 例,两组比较差异无统计学意义(χ2=2.126,P=0.579)。
两组患者胸弯矫正度及矫正率、胸弯-腰弯矫正度差的差异均有统计学意义(P<0.05),而两组患者腰弯矫正度及矫正率、胸弯/腰弯矫正率比、术后TS差异均无统计学意义(P>0.05,表2)。
表2 两组患者术后即刻影像学参数比较()

表2 两组患者术后即刻影像学参数比较()
Peason 相关分析结果显示,胸弯矫正度及矫正率、胸弯/腰弯矫正率比、胸弯-腰弯矫正度差与术后即刻RSH有相关性,其中以胸弯-腰弯矫正度差与术后即刻RSH的相关性最强,而仅胸弯-腰弯矫正度差与术后即刻RSH 变化有相关性(表3)。因此胸弯的矫正情况是术后即刻肩失衡的主要影响因素,而腰弯的矫正情况不是影响术后即刻肩失衡的独立危险因素,胸弯与腰弯矫正度的协调性是更为显著的影响因素。
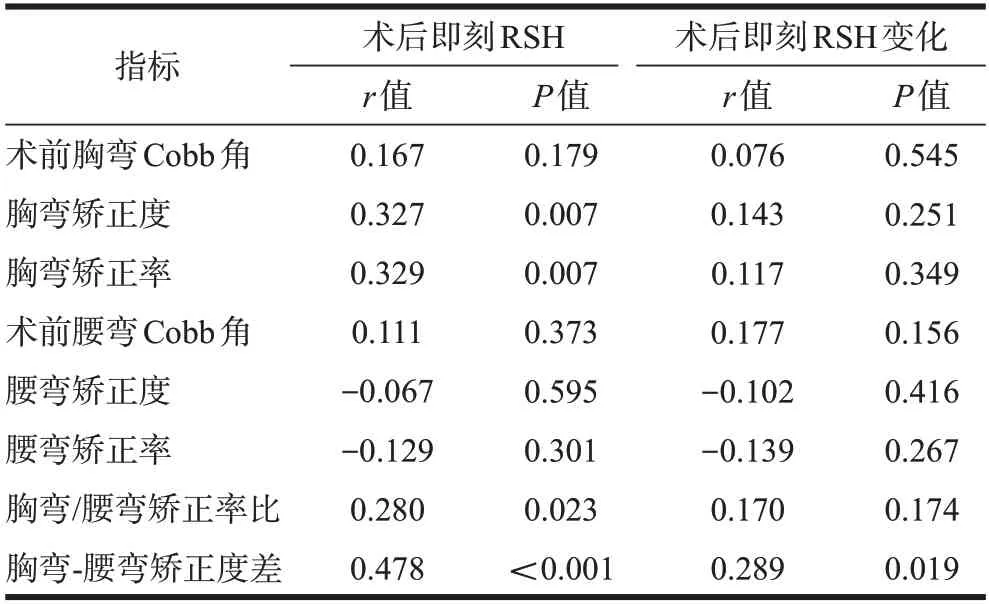
表3 术后即刻RSH及RSH变化与胸弯及腰弯矫形参数的相关分析结果
进一步对胸弯-腰弯矫正度差与术后即刻RSH及术后即刻RSH 变化进行线性回归分析,结果显示差异均有统计学意义(R2=0.229,P<0.001;R2=0.083,P=0.019),但线性回归拟合情况欠佳(图1,图2)。由此可见胸弯矫正度、腰弯矫正度对术后即刻RSH 的线性回归情况优于术后即刻RSH 变化,遂选择术后即刻RSH与胸弯矫正度及腰弯矫正度进行多元线性回归分析,拟合出线性回归方程为:术后即刻RSH(cm)=0.069×胸弯矫正度(°)-0.058×腰弯矫正度(°)-0.179,模型统计参数:回归系数r=0.485,ANOVA 方差分析F=9.684,P<0.001,其中胸弯矫正度及腰弯矫正度回归系数显著性均为P<0.001,常量P=0.702。
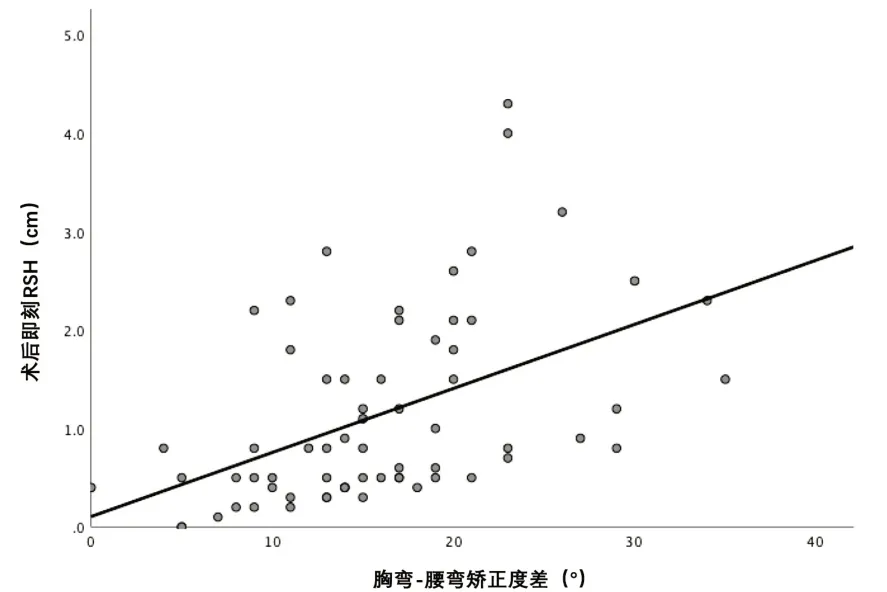
图1 胸弯-腰弯矫正度差与术后即刻RSH的散点图与线性回归分析图
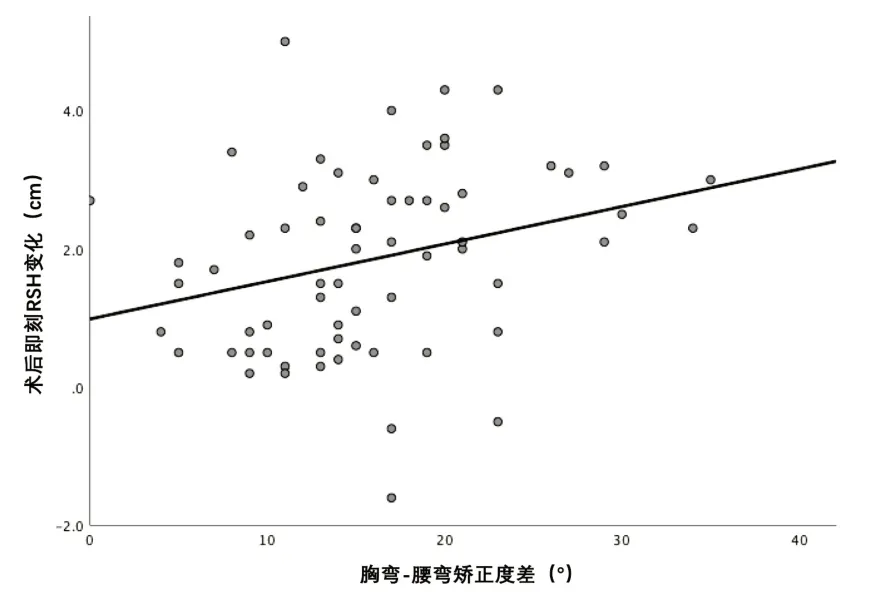
图2 胸弯-腰弯矫正度差与术后即刻RSH变化的散点图与线性回归分析图
典型病例见图3和图4。
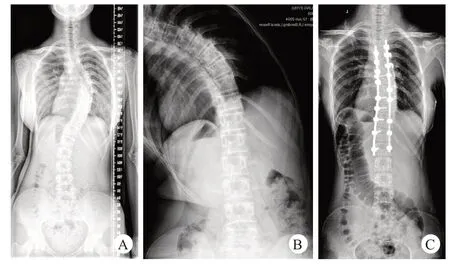
图3 患者,女,17岁,PUMC Ⅱb1型AIS,行T4-L1选择性胸弯融合术
3 讨论
双肩高度是AIS 患者术后躯干平衡最直观的观察指标[11],PSI 对患者术后满意度产生极大影响[12]。即使临床医师在术中行透视检查调整双肩平衡,但由于术中肌松药物及体位的影响,依然无法确保术后站立位时双肩平衡[13]。文献报道AIS 患者术后出现双肩失衡者占7%~31%[14,15]。近年来PSI 的危险因素引起国内外众多学者的关注。但肩平衡影响因素众多,作用机制复杂,且各项研究结果之间常常出现差异甚至矛盾结论,目前学界内仍然存在争议[16]。既往研究认为,由于上胸椎和肩锁关节、胸锁关节等解剖结构关系密切,因此上胸弯的处理是术后肩平衡与否的关键[17]。本课题组在临床工作发现,部分患者即使融合固定上胸椎,或术前并无上胸弯存在,依旧出现PSI,故本研究选择PUMC Ⅱb1型AIS患者作为研究对象,排除上胸弯干扰,探寻对双肩平衡产生影响的其他因素。为进一步排除上胸段脊柱情况对研究结果的干扰,本研究排除了所有存在T1 正性倾斜的患者,并测量了术前主胸弯UEV倾斜角,两组患者比较差异无统计学意义。
即使术后即刻肩失衡患者中部分出现自发缓解代偿现象,但术后短期肩平衡状态对远期肩平衡依然存在显著影响,需格外引起重视。且因远期随访肩平衡影响因素较术后即刻情况更加复杂,本研究着重探讨术后即刻肩平衡相关影响因素。目前对于Lenke 1 型AIS 的研究表明,主胸弯的过度矫正易引起PSI的出现[18]。而主胸弯多为右侧凸,过度矫正后极易引起左肩抬高[19],若术前左肩抬高,临床医师则应格外注意控制胸弯矫正率及UIV 的选择[20]。但Yang 等[21]研究发现,融合到T2 只能有效地改善内侧肩平衡,而不能改善外侧肩平衡。根据邱贵兴[22]提出的PUMC 分型及对应手术融合范围选择,对于PUMC Ⅱb1 型AIS 患者,常规近端融合椎选择胸弯上端椎上一椎体,远端融合椎选择腰弯稳定椎,但仍需根据个体具体情况进行调整。本研究中66例患者以RSH 的绝对值>1 cm 为肩失衡诊断标准,术前仅有4 例存在左肩抬高性肩失衡,均选择T2 为UIV 以平衡双肩,因此术前肩平衡因素受临床UIV 选择干预作用,未在两组间产生统计学差异。
本研究发现,术前患者更高的骨成熟度及更僵硬的腰弯是术后即刻出现肩失衡的危险因素,与前期研究结果相符[23],证明骨成熟度及腰弯柔韧度对于代偿能力具有一定积极意义,同时提示非结构性腰弯在PUMC Ⅱb1型AIS患者肩平衡方面具有重要作用。理论上,仅从脊柱侧凸Cobb角平衡因素考虑,在双弯型AIS中,双弯的矫正度应共同对肩平衡产生影响[18]。但代偿性腰弯与结构性主胸弯存在一定相关性,腰弯距离双肩相对较远,且非融合节段的矫正为自发代偿性纠正,相对于主胸弯的受强大的钉棒系统被动矫形固定而言,可能仅产生微弱影响。既往研究结果表明,上胸弯、主胸弯与腰弯矫正度的协调性较单纯胸弯的矫正率产生更加显著的影响[24]。据此,本研究对胸弯及腰弯的矫正度与肩平衡参数进行回归分析,结果显示,胸弯与腰弯对RSH共同产生影响,RSH与胸弯矫正度呈正相关,与腰弯矫正度呈负相关,且与胸弯矫正度相关性更强,符合临床观察现象及理论分析。
4 结论
临床医师对AIS患者制定手术方案时,在保证安全性、有效性的基础上,要求最大程度地获得最佳矫形效果,这是对脊柱外科医师的重大挑战。本研究提示,临床医师在对双弯型AIS 患者制定手术方案时,尤其是PUMC Ⅱb1型AIS,应更加重视胸弯与胸腰弯/腰弯的矫正度协调。对于骨成熟度更高、腰弯柔韧性更差的患者,术后胸腰弯/腰弯代偿性相对欠佳,则需更加注意控制胸弯的矫正度,以维持患者术后的双肩平衡。
【利益冲突】所有作者均声明不存在利益冲突

