乳酸清除率联合磁共振弥散加权成像ADC值对一氧化碳中毒迟发性脑病的预测价值
徐一文
湖北江汉油田总医院放射影像科,湖北省潜江市 433124
急性一氧化碳中毒(ACOP)是生产或生活中较为常见的中毒性疾病,一氧化碳(CO)与血红蛋白结合后会导致其丧失携氧能力,引起机体缺氧而损害各组织器官。由于中枢神经系统对缺氧最为敏感,患者在2~60d的假愈期内可能出现痴呆、反应迟钝、谵妄等脑功能障碍,临床称之为一氧化碳中毒迟发性脑病(DEACMP)。DEACMP发病率为10%~40%,一旦发生则预后极差,将严重影响患者及其家庭的生活质量[1]。因此,尽早准确预测ACOP患者的DEACMP发生风险对指导临床诊疗、改善患者预后具有重要价值。DEACMP的病机尚不完全明晰,通常认为与缺氧导致的脑组织损害有关。乳酸清除率(LCR)可反映机体的氧代谢状态,在多种危重病预后评估中均有重要价值[2]。核磁共振弥散加权成像(MRI-DWI)检查可通过显示水分子的运动明确组织内结构,是临床评价脑损伤程度的重要方法,表观扩散系数(ADC)即是反映水分子扩散运动速度、范围的参数[3]。基于此,本文旨在探究LCR联合ADC值对DEACMP的预测价值,为临床研究提供一定参考。
1 对象与方法
1.1 观察对象 本研究为回顾性研究。选取2020年1月—2022年12月本院收治的177例ACOP患者为观察对象。纳入标准:(1)符合ACOP诊断标准;(2)ACOP病情分级为中、重度;(3)年龄18~65岁;(4)ACOP时间<7d;(5)完成LCR、MRI-DWI等检查,且各项临床资料清晰完整。排除标准:(1)有癫痫、脑炎、脑血管疾病、代谢性脑病、脑外伤、脑肿瘤、精神疾病既往史者;(2)因吸入其他气体或药物中毒者;(3)失访或死亡者。以患者出院后60d为观察终点,按患者是否发生DEACMP将其分为DEACMP组(n=21)和预后良好组(n=156)。
1.2 诊断标准 ACOP诊断标准:有较高浓度一氧化碳吸入史,有急性发生的中枢神经损害体征和症状,碳氧血红蛋白定性试验(HBCO)结果为阳性,在排除其他病因后,即可诊断为ACOP。DEACMP诊断标准:有明确ACOP病史;2~60d假愈期内,出现痴呆、谵妄、震颤麻痹、小便失禁、偏瘫、去皮层状态、病理反射阳性、失明、失语、继发性癫痫、帕金森综合征、精神症状等任意1项临床表现;脑电图检查有中、高度异常;头部CT检查有病理性密度减低区[4]。
1.3 观察指标 (1)一般资料:包括性别、年龄、体重指数(BMI)、ACOP病情分级、格拉斯哥昏迷量表(GCS)评分、昏迷时间。(2)LCR:采集入组患者治疗前及治疗24h后(吸氧者停止吸氧30min后)的动脉血1ml,使用全自动血气分析仪(GEM Premier 3000,美国Instrument laboratory)检测乳酸(Lac)水平,计算LCR。LCR=(Lac初始值-Lac复查值)/Lac初始值×100%。(3)ADC值:于患者入院后7d内,使用核磁共振扫描仪(GE Signa Twinspeed HDxt 1.5T)行颅脑检查,扫描序列包括横断面和矢状面液体衰减反转恢复(FLAIR)序列T1WI、横断面和冠状面快速恢复快速自旋回波序列(FRFSE)序列T2WI及横断面弥散加权成像(DWI),设置常规参数:间隔=1.5mm,层厚=5.0mm。横断面和矢状面FLAIR T1WI:TR=2 078.0ms、2 257.0ms,TE=9.3ms、9.3ms;横断面和冠状面FLAIR T2WI:TR=4 900.0ms、8 502.0ms,TE=99.3ms、126.0ms。DWI参数:间隔=1.5mm,层厚=5.0mm,矩阵为128×128,FOV为24cm×18cm,TR=600ms,TE=78ms,梯度场强=40mT/m,扩散梯度向正交方向X、Y、Z轴方向施加,b值=0、1 200s/mm2。利用Functool软件对扫描图像进行处理,对称性测量侧脑室周围白质(顶叶、额叶、枕叶、半卵圆中心)、大脑皮层(顶叶、额叶)ADC值,ROI提取面积均为30mm2,每部位测量3个点的ADC值,计算平均ADC值(ADCav)。

2 结果
2.1 两组一般资料比较 DEACMP组重度中毒占比明显高于预后良好组(P<0.05),两组性别、年龄、BMI、GCS评分及昏迷时间比较差异均无统计学意义(P>0.05)。见表1。
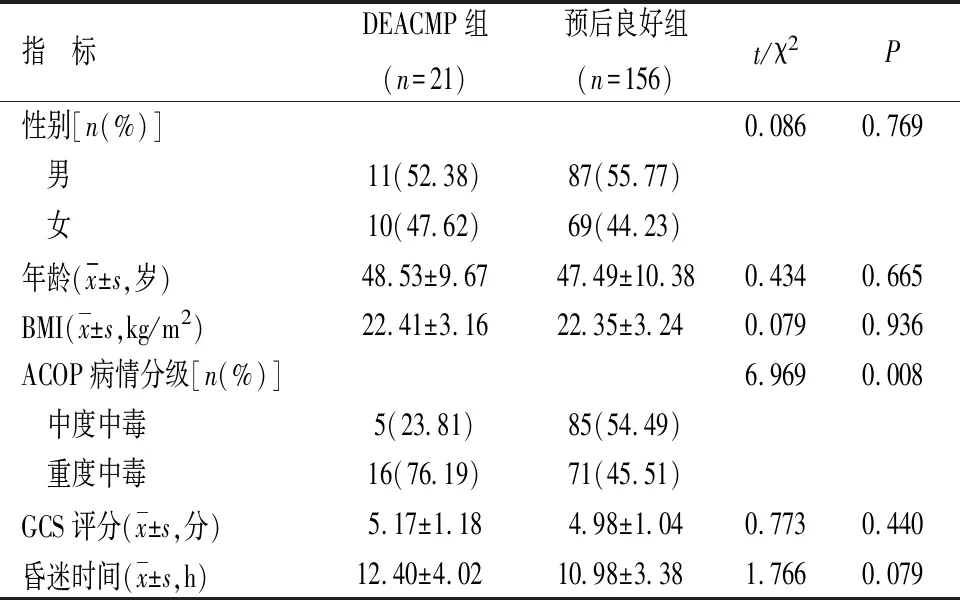
表1 两组一般资料比较
2.2 两组LCR及ADC值比较 DEACMP组的LCR及侧脑室周围白质ADCav值均明显低于预后良好组(P<0.05),而两组皮层ADCav值比较差异无统计学意义(P>0.05)。见表2。

表2 两组LCR及ADC值比较
2.3 相关性分析 Pearson相关性分析显示,ACOP患者的LCR与侧脑室周围白质ADCav值之间呈正相关关系(r=0.395,P<0.05);LCR与皮层ADCav值相关性不显著(r=0.104,P>0.05)。
2.4 LCR、ADC值及其联合预测DEACMP的ROC曲线 ROC曲线分析显示,LCR、侧脑室周围白质ADCav值预测DEACMP的曲线下面积(AUC)分别为0.716、0.898;且以二者联合的AUC最大,为0.979,敏感度、特异度分别为90.48%、99.00%。见表3、图1。
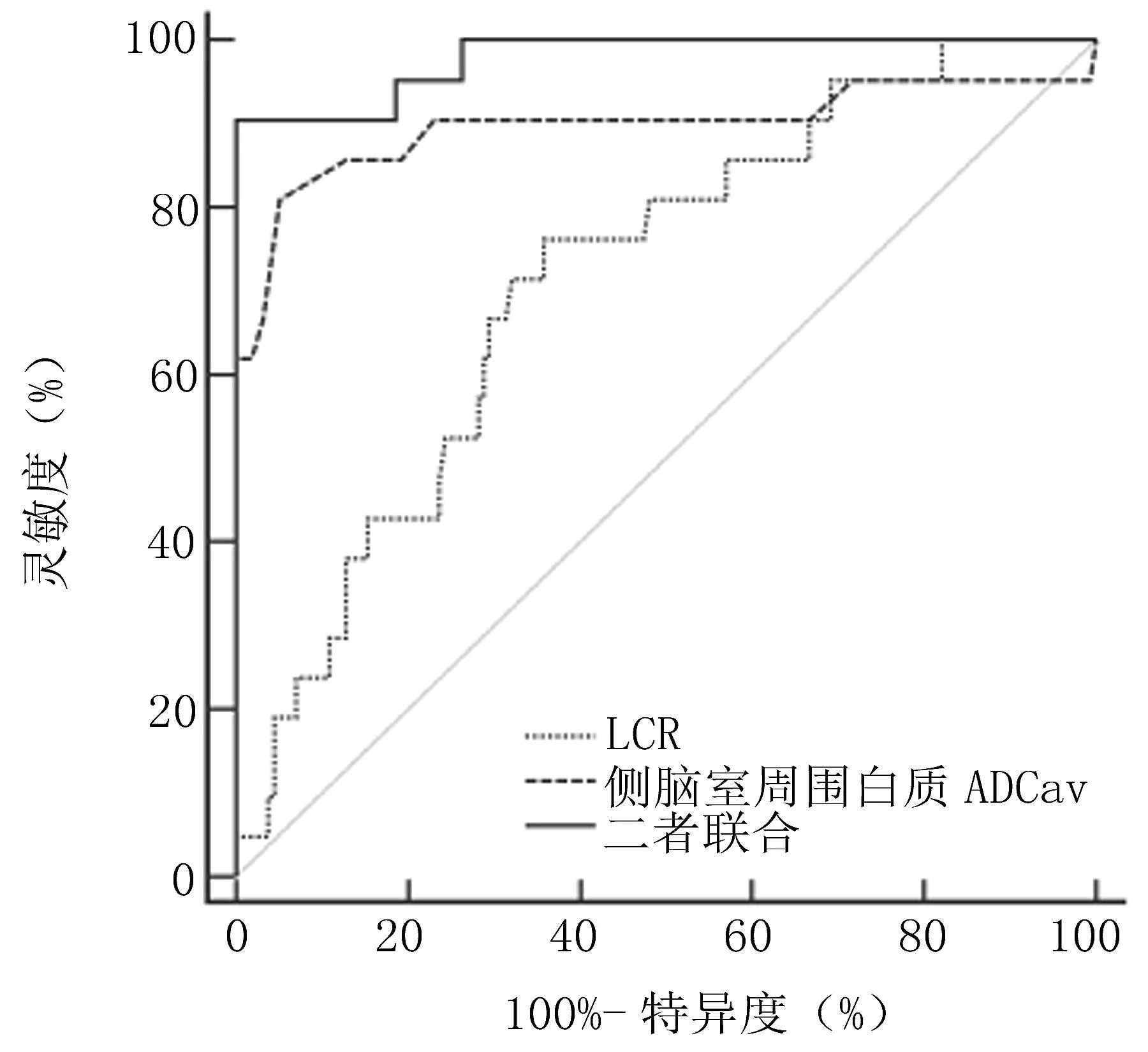
图1 LCR、ADC值及其联合预测DEACMP的ROC曲线

表3 LCR、ADC值及其联合对DEACMP的预测效能
3 讨论
DEACMP是ACOP的严重并发症之一,以反应迟钝、智力低下、四肢张力增高、昏迷等神经症状为主要临床表现,致残率较高,严重影响患者生活质量。因此,对ACOP患者是否发生DEACMP予以早期、准确的预测,科学指导临床诊疗,对防治DEACMP显得尤为重要。本文中,DEACMP的发生率为11.86%,处于既往研究报道的DEACMP发生率范围内[1]。
脑组织对缺氧的耐受力极差,ACOP引起的缺氧是造成脑组织病变的重要原因。提高机体氧含量、清除有害气体是临床ACOP治疗的重要环节。Lac作为无氧糖酵解的终末产物,其浓度升高是机体组织缺氧及灌注不足的敏感指标。Lac水平增高常提示机体出现缺氧、氧代谢障碍等问题。因而连续监测Lac水平可反映机体缺氧等问题改善情况。因此,检测患者LCR可以更准确地评价治疗反应,LCR越高提示Lac清除得越快,患者恢复越好,可用作预后评估指标[5]。本文结果显示,DEACMP组的LCR明显低于预后良好组,提示LCR越低,ACOP患者越有可能发生DEACMP,这可能与LCR越高的患者机体氧合、组织灌注等功能恢复的越高,脑组织受损程度越轻有关,与既往研究[6]结果基本一致。
MRI-DWI是临床评估脑组织损伤程度的重要检查手段,可通过水分子的运动明确组织内结构,通过DWI信号强度计算ADC,反映组织结构在不同状态下的差异,为疾病早期诊断提供细致、多样的信息。脑缺氧发生后,脑组织无氧代谢比重增加,Lac等酸性代谢产物大量堆积,将破坏血—脑脊液屏障,增加血管通透性,引起细胞毒性水肿,限制脑组织内水分子的扩散能力,因而在DWI上表现为高信号、ADC值降低[7]。本文结果显示,DEACMP组的侧脑室周围白质ADCav值均明显低于预后良好组,这可能与ACOP可引起大脑白质出现广泛性变质、脱髓鞘斑块等有关,导致ADC值降低。基础研究证实,脑组织损害严重的模型兔存在脑部局灶出血、嗜神经、脱髓鞘等病理改变[8]。脑白质聚集了大量神经纤维,是重要的中枢神经系统组成部分,脑白质受损可引起认知障碍、运动障碍等一系列神经症状,因而脑白质受损越严重,患者发生DEACMP的风险也就越大。但本文中,两组大脑皮层ADCav值比较无明显差异,这可能与DEACMP主要累及大脑白质区有关。
本研究进一步将LCR、侧脑室周围白质ADCav值用于DEACMP的早期预测,ROC曲线分析显示,LCR、侧脑室周围白质ADCav值预测DEACMP的AUC分别为0.716、0.898;且以二者联合的AUC最大,达到0.979,敏感度、特异度分别为90.48%、99.00%,明显高于单项指标应用,表明LCR、侧脑室周围白质ADCav值联合应用对DEACMP的发生具有较高预测效能。
综上所述,LCR、侧脑室周围白质ADCav及其二者联合均对DEACMP具有一定预测价值,以二者联合应用价值最高,临床应重点关注LCR、侧脑室周围白质ADCav值较低的ACOP患者,积极采取防治措施以期改善预后。

