妊娠糖尿病胰岛素抵抗影响因素的研究*
妊娠糖尿病胰岛素抵抗影响因素的研究*
网络出版地址:http://www.cnki.net/kcms/detail/52.5012.R.20150113.1801.002.html
王凯航1, 向菲2**
(1.贵阳医学院 内分泌教研室, 贵州 贵阳550004; 2.贵阳市第二人民医院 内分泌代谢科, 贵州 贵阳550081)
[摘要]目的: 比较妊娠糖尿病患者与正常糖耐量妊娠孕妇胰岛素抵抗、胰岛β细胞功能,探讨胰岛素抵抗的影响因素。方法: 通过口服葡萄糖耐量试验(OGTT)结果分为妊娠糖尿病组(GDM组)30例及正常糖耐量组(NGT组)30例,比较两组孕妇的一般资料、OGTT实验前、实验后0.5 h、1 h、2 h、3 h的血糖和胰岛素值,采用稳态模式胰岛β细胞分泌指数(HOMA-β)、胰岛素早相分泌指数(ΔI30/ΔG30)、OGTT胰岛素曲线下面积(AUCI)、OGTT葡萄糖曲线下面积(AUCG)、稳态模式胰岛素抵抗指数(HOMA-IR)以及混合胰岛素敏感度(ISIcomp)评价胰岛β细胞功能及胰岛素抵抗程度,并与两组孕妇的一般资料作相关性分析。结果: (1)与NGT组组相比,GDM组年龄较大,孕前体重、葡萄糖负荷试验(GCT)时体重、孕前体重指数(BMI)及GCT时BMI、甘油三酯(TG)较高(P<0.05或0.01);(2)GDM组孕妇各时点血糖值均高于NGT组(P<0.01);GDM组孕妇除OGTT 0.5 h外各时点胰岛素水平GDM组均高于NGT组(P<0.01);GDM组孕妇的血糖峰值、胰岛素峰值较对照组推迟0.5 h,于OGTT 1 h达高峰;(3)与NGT组比较,GDM组△I30/△G30下降,OGTT AUCG及AUGI增高, HOME-IR增高,ISIcomp降低(P<0.01);(4)△I30/△G30与TG、年龄高度负相关(r=-0.319,-0.358,P<0.01),HOMA-IR与TG(β=0.295,P<0.05)、孕前BMI(β=0.327,P<0.05)、C反应蛋白(CRP)(β=0.225,P<0.05)独立正相关,ISIcomp与孕前BMI(β=-0.267,P<0.05)、TG(β=-0.319,P<0.05)独立负相关。结论: GDM孕妇胰岛素抵抗增加,早相胰岛素分泌功能受损,糖脂代谢紊乱、慢性胰岛素抵抗以及炎性反应可能与GDM的发生有关。
[关键词]糖尿病,妊娠; 血糖; 胰岛素抵抗; 胰岛β细胞; 葡萄糖耐量试验
妊娠期糖尿病(GDM)是糖尿病一个重要类型,是首次发现或发病于妊娠期间的糖尿病,是危害产妇及胎儿的重要围产期并发症之一[1]。GDM可增加孕妇2型糖尿病的发病风险,增加胎儿羊水过多、早产、剖宫产、感染、巨大儿、畸形以及新生儿呼吸窘迫综合征的风险,增加胎儿成年后发生肥胖几率[2-3]。有观点认为GDM可能与2型糖尿病有着相同的发病机制,胰岛素抵抗和胰岛素分泌受损是其发生的主要原因[4]。本研究旨在比较妊娠期糖尿病与正常妊娠孕妇胰岛素抵抗程度、胰岛β细胞的功能,探讨妊娠期糖尿病的危险因素。
1材料与方法
1.1对象与分组
随机选取2013年7月~2014年1月常规检查的孕中期(24~28周)单胎孕妇,排除糖尿病、甲状腺功能亢进等内分泌疾病。采用美国糖尿病学会(ADA)2011年新近发布的GDM诊断标准,空腹及口服75 g葡萄糖耐量试验(OGTT),符合下列任何1项标准即可诊断为GDM:(1)空腹血糖≥5.1 mmol/L;(2)OGTT(1 h血糖)≥10.0 mmol/L;(3)OGTT(2 h血糖)≥8.5 mmol/L。将参与研究的孕妇分为妊娠糖尿病组(GDM组)30例,正常糖耐量组(NGT组)30例。研究符合医院人体试验委员会所制定的伦理学标准,所有孕妇均自愿参加。
1.2方法
1.2.1一般资料所有孕妇由专人负责协助填写问卷调查表,内容包括年龄,孕周、孕次、分娩史、既往史以及孕前体重等一般资料,由专人测定孕妇的血压、身高以及体重。
1.2.2血液检测先行葡萄糖负荷试验(glucose challenge test,GCT),予50 g糖筛1 h后,若血糖浓度≥7.2 mmol/L者则次日再做葡萄糖耐量试验(oral glucose tolerance test OGTT),抽取空腹(喝糖水前)、服糖后(喝第一口糖水时计时)0.5、1、2及3 h各时相肘正中静脉全血,离心后取其血清测定各时点血糖值、胰岛素值,同时检测总胆固醇(TC)、甘油三酯(TG)、高密度脂蛋白胆固醇(HDL-C)、低密度脂蛋白胆固醇(LDL-C)、C反应蛋白(CRP)、钙(Ca)及磷(P)水平。血糖采用氧化酶法测定(UV751GD紫外/可见分光光度计,上海益欣仪器表有限公司)。胰岛素采用电化学发光免疫法测定(Roche-自动E170型,美国罗氏公司)。TG、TC、TC、LDL-C、HDL-C、CRP、Ca及P采用Olymupus AU5400/AU2700全自动生化分析仪测定(日本Olympus公司)。
1.2.3观察指标的计算体重指数(BMI)=体重/身高2(kg/m2),稳态模式胰岛素抵抗指数(homeostasis model assessment -insulin resistance index,HOMA-IR) =(FPG×FINS)/22.5;混合胰岛素敏感度(insulin sensitivity index composite, ISIcomp)=10 000/sqrt[FPG×FINS×平均血糖×平均胰岛素],其中平均血糖为糖负荷后各点血糖的平均值,平均胰岛素为糖负荷后各点胰岛素的平均值;稳态模式胰岛β细胞分泌指数(homeostasis model assessmentβ-cell fuction,HOMA-β) =(FINS×20)/(FPG-3.5);早相胰岛素分泌指数(ΔI30/ΔG30) =(INS30-FINS)/(PG30-FPG),OGTT血糖曲线下面积(area under curve of glucose,AUCG)=FPG/2+PG60+ PG120+ PG180/2,OGTT胰岛素曲线下面积(area under curve of insulin,AUCI)=FINS/2+ INS60+INS120+INS180/2。FPG、PG30、PG60、PG120、PG180分别表示OGTT空腹、0.5、1、2及3 h血糖,胰岛素值(mU/L)FINS、INS30、INS60、INS120、INS180分别表示OGTT后空腹、0.5、1、2及3 h胰岛素。
1.3统计学方法

2结果
2.1一般资料
与NGT组组相比,GDM组年龄较大,孕前体重、GCT时体重、孕前BMI、GCT时BMI以及TG较高,差异有统计学意义(P<0.05或0.01),见表1。
2.2血糖、胰岛素水平
GDM组孕妇各时点血糖值均高于NGT组,差异有统计学意义(P<0.01);GDM组30 min胰岛素水平低于NGT组,差异无统计学意义(P>0.05),其余各时点胰岛素水平GDM组均高于NGT组,差异有统计学意义(P<0.01);OGTT后各时点血糖变化和胰岛素释放曲线(图1和图2),可见GDM组孕妇的血糖峰值、胰岛素峰值较NGT组推迟0.5 h,于OGTT 1 h达高峰。

表1 两组孕妇一般资料比较±s)
(1)与NGT组比较,P<0.01;(2)与NGT组比较,P<0.05
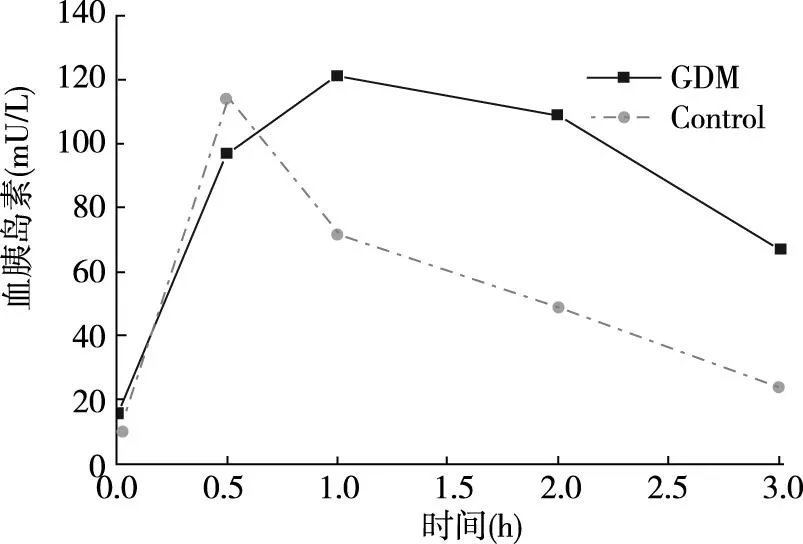
图1 OGTT前后各时间点血糖值Fig.1 The glucose curves of GDM and control groups before and after OGTT

图2 OGTT前后各时间点胰岛素值Fig.2 The insulin release curves of GDM and control groups before and after taking 75 g glucose
2.3胰岛β细胞功能及胰岛素抵抗
GDM组△I30/△G30较NGT组下降,差异有统计学意义(P<0.01);GDM组OGTT AUCG及AUGI较NGT组高,差异有统计学意义(P<0.01);GDM组中, HOME-IR高于NGT组,ISIcomp低于NGT组,差异具有统计学意义(P<0.01),见表2。

表2 GDM组与NGT组胰岛素抵抗及
(1)与NGT组比较,P<0.01
2.4一般资料与胰岛素抵抗、胰岛β细胞功能的相关性
Pearson相关分析显示,ΔI30/ΔG30与TG、年龄高度负相关(r=-0.319,-0.358,P<0.01);以HOMA-IR为因变量行多元逐步回归分析,HOMA-IR与TG(β=0.295,P<0.05)、孕前BMI(β=0.327,P<0.05)、CRP(β=0.225,P<0.05)独立正相关,以ISIcomp为因变量行多元逐步回归分析,ISIcomp与孕前BMI(β=-0.267,P<0.05)、TG(β=-0.319,P<0.05)独立负相关。
3讨论
GDM的发病机制尚未完全明了,认为GDM可能是多因素引起的疾病,如与胰岛素抵抗、胰岛β细胞缺陷、遗传因素、炎性因子、脂肪细胞因子、孕妇自身存在糖代谢紊乱高危因素及缺乏糖尿病宣教等有关。
妊娠是一种生理性胰岛素抵抗状态,妊娠时机体雌激素、孕酮、人绒毛膜生长激素、催乳素和皮质醇等激素水平的升高而增加胰岛素抵抗,但只有少数孕妇发展成GDM,提示妊娠糖尿病患者除了生理性胰岛素抵抗可能有附加的慢性胰岛素抵抗[5]。HOMA-IR可作为反应空腹状态下肝脏的胰岛素抵抗指标,ISIcomp可反映基础以及糖负荷后综合性的胰岛素抵抗状态;HOMA-IR越高,胰岛素抵抗越重;ISIcomp越低,说明机体对胰岛素越不敏感,抵抗程度更重[6]。本研究中GDM孕妇的ISIcomp较NGT孕妇低,HOMA-IR较NGT高,附加的慢性胰岛素抵抗使GDM患者胰岛素抵抗更重,结合服糖后血糖及胰岛素释放曲线,可见GDM孕妇胰岛素分泌高峰的延迟和胰岛素分泌的增高,反映出高胰岛素血症伴胰岛素抵抗的存在。
血糖水平是β细胞功能最为直接的反应,GDM患者β细胞功能减退。采用HOMA-β、ΔI30/ΔG30、OGTT AUCI能够比较全面的反应胰岛β细胞的功能,HOMA-β主要反映空腹或基础状态下的胰岛素的分泌功能,ΔI30/ΔG30反映早期相胰岛素分泌,其中包括糖负荷后的第一时相及部分第二时相胰岛素分泌,该指标能较好地反应胰岛β细胞早期分泌功能,OGTT AUCI反映总体的胰岛素分泌,结合这三个指标能够比较全面的反应胰岛β细胞的功能[7]。本研究中GDM孕妇OGTT AUCI较NGT孕妇高,表明β细胞代偿分泌胰岛素增多;GDM孕妇HOMA-β与NGT孕妇差异无统计学意义,但ΔI30/ΔG30较NGT孕妇低,表明β细胞功能受损,以早相胰岛素分泌功能受损为主,提示GDM患者妊娠期胰岛素抵抗加重,β细胞不能代偿增加的胰岛素抵抗是妊娠期糖尿病发病的关键。
高龄妊娠是公认的妊娠糖尿病危险因素,孕前体重指数过高或者孕期BMI过高均会增加罹患妊娠期糖尿病的风险[8]。本研究结果显示与NGT孕妇相比,GDM孕妇年龄较大,孕前体重、GCT时体重、孕前BMI及GCT时BMI、TG较高;GDM孕妇的ΔI30/ΔG30与TG、年龄高度负相关,提示早相胰岛素分泌功能随着年龄增大而衰退,且脂代谢紊乱可能加重β细胞受损;分别以HOMA-IR、ISIcomp为因变量行多元逐步回归分析,进一步分析与胰岛素抵抗有关的相关因素,发现胰岛素抵抗程度和TG、孕前BMI、CRP独立相关,提示肥胖、高甘油三酯血症、炎症反应可能通过增加胰岛素抵抗导致GDM发生,提示GDM与2型糖尿病一样,是一种代谢性疾病,糖脂代谢的紊乱、慢性胰岛素抵抗以及炎症反应可能共同参与了GDM的发生。
参考文献4
[1] BE M. Summary and recommendations of the third international workshop-conference of gestational diabetes mellitus[J]. Diabetes, 1991(Suppl 2):197-201.
[2] MB L, Mele L, CY S, et al. The relationship between maternal glycemia and perinatal outcome[J]. Obstetrics And Gynecology, 2011(2):218.
[3] Bellamy L, JP C, AD H, et al. Type 2 diabetes mellitus after gestational diabetes: a systematic review and meta-analysis[J]. Lancet, 2009(9677):1773-1779.
[4] 乐杰. 妇产科学[M].7版.北京:人民卫生出版社, 2009:150-154.
[5] 严励, 何扬, 薛声能, 等. 胰岛β细胞分泌功能评估指标的比较——186例不同糖耐量者葡萄糖耐量试验资料分析[J]. 中华内分泌代谢杂志, 2006(6):503-505.
[6] Retnakaran R, Hanley A J G, Raif N, et al. Adiponectin and beta cell dysfunction in gestational diabetes: pathophysiological implications[J]. Diabetologia, 2005(5):993-1001.
[7] 刘长江, 王颜刚. 妊娠期糖尿胰岛α细胞、β细胞功能评估[J]. 中华内分泌代谢杂志, 2012(10):835-838.
[8] Graziano DC, Volpe L, Lencioni C, et al. Prevalence and risk factors for gestational diabetes assessed by universal screening[J]. Diabetes Research and Clinical Practice, 2003(2):131.
(2014-08-23收稿,2014-12-15修回)
中文编辑: 文箐颍; 英文编辑: 刘华
A Study on Insulin Resistance in Gestational Diabetes
Mellitus and Affecting Factors
WANG Kaihang1, XIANG Fei2
(1.DepartmentofEndocrinology,GuiyangMedicalCollege,Guiyang550004,Guizhou,China; 2.SectionofEndocrinology
andMetabolism,theSecondPeople'sHospitalofGuiyangCity,Guiyang550081,Guizhou,China)
[Abstract]Objective: To compare insulin resistance and pancreatic islet β cell function of healthy pregnant women with those of gestational diabetes mellitus (GDM) women and to explore the influencing factors on insulin resistance. Methods: Based on the result of oral 75 g glucose tolerance test (OGTT), thirty patients with GDM and thirty healthy pregnant women as control group were enrolled into the study as GDM group and NGT group respectively. General data of pregnant women in the two groups were compared and their blood sugar and insulin levels were compared before OGTT and 0.5 h, 1 h, 3 h after OGTT. Homeostasis model β-cell function assessment (HOMA-β), early phase insulin secretion index (ΔI30/ΔG30), area under curve of glucose (AUCG), area under curve of insulin (AUCI), homeostasis model insulin resistance assessment index (HOMA-IR), and insulin sensitivity index composite (ISIcomp) were calculated for evaluation of insulin resistance and pancreatic β cell function, and correlation with general data of the two groups of pregnant women was analyzed. Results: (1)Compared with NGT group, patients in GDM group were generally older, with greater pre-pregnancy weight and glucosieloading test (GCT) body weight. The triglycerides (TG) in blood, pre-pregnancy BMI and GCT BMI of GDM group were significantly higher than those of NGT group (P<0.01 or 0.05); (2)The blood sugar levels of GDM group at all time points were higher than those of NGT group. The insulin levels of GDM group at all time points, except 0.5 h after OGTT, were higher than those of NGT group (P<0.01) . The peak sugar blood level and peak insulin level of GDM were delayed from 0.5 h after OGTT to 1 h after OGTT compared with NGT group; (3)HOME-IR was higher and ISIcomp was lower in GDM group than those in control group (P<0.05). AUCI and AUCG in GDM group were higher than those in control group (P<0.05). AUCI and AUCG in GDM group were higher than those in control group(P<0.05). △I30/△G30in GDM group was lower than that in control group (P<0.05), and no significant difference was found in HOMA-β between the two groups; (4)ΔI30/ΔG30was highly correlated with triglycerides and age (r=-0.319,-0.358,P<0.01); Multiple regression analysis showed that HOME-IR was positively correlated with triglycerides(β=0.295,P<0.05), pre-pregnancy BMI(β=0.327,P<0.05)and C-reactive protein (CRP) (β=0.225,P<0.05), while ISIcomp was negatively correlated with triglycerides(β=-0.319,P<0.05) and pre-pregnancy BMI(β=-0.267,P<0.05). Conclusions: Insulin resistance increases in GDM pregnant women. Damage of early phase insulin secretion, glucose and lipid metabolism disorders, chronic insulin resistance and inflammatory reactions may relate with GDM.
[Key words]diabetes,gestational; blood glucose; insulin resistance; pancreatic β cell; oral glucose tolerance test
[中图分类号]R587.1; R714.256
[文献标识码]A
[文章编号]1000-2707(2015)01-0076-04
通信作者**E-mail:5833125@163.com网络出版时间:2015-01-13
[基金项目]*贵阳市科技与民生计划项目[(2013103)3号]

