孕11~13+6周超声检测胎儿颈项透明层厚度在早期孕检中的临床价值研究
应金巧,胡宓淑,胡芯端,章君华,李磊
孕期检查(以下简称孕检)是保障孕妇及胎儿健康,实现优生和优育的重要途径。随着我国“二孩”政策的开放,高龄产妇的数量不断增加;因卵巢功能有所衰退,致使卵子的老化程度增加,此类产妇在生殖细胞形成的过程中易发生染色体不分离等不良现象,致使染色体异常儿或畸形胎儿的发生率增加[1]。因此,采取高效、准确的早期孕检对保证优良化妊娠结局具有重要意义。绒毛活检等侵入性操作,均可能对孕妇及胎儿造成一定伤害,故不能作为临床的常规筛查方法。超声作为临床上常用的一种无创性诊断方法,具有简短、便捷等优点,在孕早期胎儿生长发育情况的评价与各种畸形诊断中起到重要作用[2]。胎儿颈项透明层厚度(NT)的超声检测为孕早期筛查胎儿畸形中的重要手段之一,笔者旨在探究孕11~13+6周超声检测胎儿NT值在早期孕检中的临床价值及意义,以期为临床进一步开展早期异常胎儿的诊断积累经验。现将结果报道如下。
1 资料与方法
1.1 一般资料 纳入2016年 3月至2017年9月于浙江省永康市妇幼保健院行孕检的7 800例孕妇。纳入标准:孕周11~13+6者;均行超声NT检查;临床资料完整。排除标准:非单胎妊娠者;家属及患者不配合检查者。年龄22~39 岁,平均年龄(29.47±1.23)岁;其中年龄≥35岁105例;行超声NT检查时体质量 54~ 76 kg,平均体质量(61.46±4.21)kg。本研究经本院医学伦理委员会审核及批准通过后开展,且所有受试者及家属均对本研究目的及研究方法知情同意。
1.2 检查方法 选用GEVoluson E8彩色超声诊断仪,经腹RAB4-8-D探头及腔内RIC5-9-D探头。孕妇取仰卧位,必要时采取侧卧位,按照11~13+6周胎儿超声筛查规范要求[3]检查并测量头臀径及颈项透明层厚度,具体方面如下:取胎儿头臀长正中矢状切面,于胎儿自然伸展姿势时测量头臀径,并尽可能将图像放大,以使图像仅显示胎儿头颈部与上半胸部时对NT值进行测量,需在最宽位置测量颈项透明层无回声区域的垂直距离;测量时游标的内缘应置于颈项透明层无回声区的外缘,以使测量游标在轻微移动下仅改变测量结果0.1 mm,并应测量多次,同时记录测量所得的最大数值;当存在颈部脑脊膜膨出及颈部脐带现象时,需注意辨认,以避免误测;当存有颈部脐带,进行NT值测量时需测量颈部压迹上和下两端最宽位置处的距离,随后取两者的平均值;若存在胎儿位置相对较低、孕周偏小和/或怀疑异常时,需采用经阴道超声进行辅助检查,或于检查1周后复查,并观察其余合并结构畸形。NT值≥3.0mm,则可判定为增厚。
于12~26周采集受试者静脉血进行无创DNA检测,以对染色体核型加以分析。
1.3 观察指标 记录所有受试者NT检查结果,比较不同孕周胎儿NT值;并于检查后进行追踪随访(经门诊或电话随访),根据患者染色体核型分析结果及产后随访结果(“金标准”),统计超声筛查早孕期NT值判断胎儿发育异常的敏感性、特异性、阳性预测值和阴性预测值。灵敏度=真阳性/(真阳性+假阴性)×100%,特异度=真阴性/(真阴性+假阳性)×100%,阳性预测值=真阳性/(真阳性+假阳性)×100%,阴性预测值=真阴性/(真阴性+假阴性)×100%。
1.4 统计方法 采用SPSS21.0统计软件进行统计学分析。计量资料采用均数±标准差表示,多组间比较采用单因素方差分析,两两比较采用LSD-t检验;计数资料采用采用2检验。P<0.05为差异有统计学意义。
2 结果
2.1 7 800例胎儿早期孕检超声检查结果 NT值正常7 757例(99.45%),NT增厚43例,(0.55%)。不同孕周胎儿的NT值比较差异有统计学意义(P<0.055),其中13~13+6胎儿的NT值明显高于12~12+6及11~11+6的胎儿,12~12+6胎儿的NT值明显高于11~11+6的胎儿,差异均有统计学意义(均P<0.05)。见表1。
2.2 NT值增厚胎儿的临床表现 7 800例胎儿中NT值≥3.0 mm 43例:13例存在发育异常,其中1例无创DNA检测提示性染色体偏少;12例经无创DNA检测证实伴有染色体结构异常(心脏畸形5例,膈疝2例,胸腹腔积液2例,脑积水、唇裂及肾积水各1例)。其余25例经无创DNA检测证实为低风险,5例未见发育异常。
2.3 早期NT值检测对临床诊断的评价效果 产后随访,7 800例胎儿中发育异常33例,29例胎儿NT值≥3.0 mm,尚有4例胎儿NT值<3.0 mm也存在发育异常(先天性心脏病2例、神经管畸形2例)。3例妊娠结束后确诊,包括1例六指畸形、1例鼻骨显示欠佳、1例巨膀胱;其余30例均经引产结束妊娠并证实。
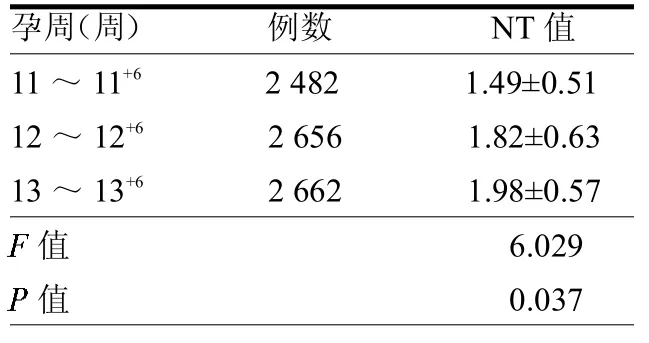
表1 7 800例胎儿早期NT值比较 mm

表2 早期NT值检测对临床诊断的评价效果 例
当 NT值度≥3.0 mm,灵敏度为93.45%(29/33),特异度为 99.79%(7 753/7 769),阳性预测值为 67.44%(29/43),阴性预测值为99.95%(7 753/7 757)。见表 2。
3 讨论
因孕11~13+6周胎儿淋巴系统还未发育完全,于淋巴管和淋巴囊处有少量淋巴液积聚,故形成NT[4]。因此,NT有助于保护胎儿一过性脑部的过度灌注所产生的损伤。随着孕周的增加,胎儿淋巴系统发育逐渐完善,聚积的淋巴液会被引流至颈内静脉,约在孕14周后NT消失[5]。本文结果显示NT值正常7 757例,占99.45%;NT值增厚43例,占0.55%;孕周在13~13+6之间胎儿的NT值明显高于12~12+6及11~11+6的胎儿,孕周在12~12+6之间胎儿的NT值明显高于11~11+6的胎儿,差异均有统计学意义(均P<0.05);与廖玎[5]报道相符,提示胎儿NT值与孕周数密切相关,可随孕周数增加而增加。
NT值异常与胎儿发育异常的关系较为密切,胎儿发育异常的概率会随NT值的增加而增加[6]。相关研究表明,NT值为3.0 mm时,会有10%的胎儿存在发育异常,而当NT值增加到6.0 mm时,发育正常胎儿数仅占到10%[7]。本文结果显示,7 800例胎儿中发育异常33例,29例胎儿NT值≥3.0 mm,尚有4例胎儿NT值<3.0mm也存在发育异常;当NT值≥3.0 mm,灵敏度为93.45%,特异度为99.79%,阳性预测值为67.44%,阴性预测值为99.95%,灵敏度及特异度相对均衡;这提示超声NT值检测有助于提高孕早期胎儿发育异常的诊断率。
NT值虽是筛查胎儿发育异常的重要指标,但不能一味认为NT值增加就表明胎儿存在发育异常[8]。本研究结果显示,43例NT值≥3.0 mm的胎儿中,仅29例存在发育异常,而7 757例NT值<3.0 mm的胎儿中,4例尚存在发育异常;因此,NT值检测在诊断发育异常胎儿方面存在者一定假阳性率及假阴性率,早期孕检时需综合各检查结果进行诊断。

