切开复位内固定术治疗闭合性胫骨平台骨折深部感染的危险因素分析
乐礼祥 丁健 顾本进 刘文虎 贾鹏
作者单位:226500 江苏,南通大学附属如皋医院骨科
胫骨平台骨折发生率约占胫腓骨骨折的36.5%,易导致患者出现膝关节肿胀、疼痛、活动障碍,若不及时治疗,可诱发创伤后关节炎、畸形愈合、膝关节僵硬等,对关节稳定性和功能造成严重影响[1-2]。切开复位内固定术是治疗胫骨平台骨折的常用术式,疗效肯定,但术中过多的软组织剥离加重了既已存在的软组织损伤,易诱发感染等多种并发症[3-4]。深部感染是切开复位内固定术后常见的并发症之一,会增加伤口、骨折端愈合难度,甚至诱发骨髓炎、疼痛、关节畸形等严重问题,延长患者住院时间,影响病情康复[5]。若能充分了解闭合性胫骨平台骨折患者行切开复位内固定术后并发深部感染的相关危险因素,制订相应的防治措施,降低或避免深部感染发生的重要手段。本研究分析闭合性胫骨平台骨折患者行切开复位内固定术后深部感染的危险因素,为临床制订防治措施提供参考依据。
资料与方法
一、纳入标准与排除标准
1. 纳入标准:(1) 经 X 线片、CT 检查确诊为胫骨平台骨折;(2) 闭合性骨折;(3)年龄 ≥ 18 岁;(4) 行切开复位内固定术治疗;(5) 凝血功能正常。
2. 排除标准:(1) 多发伤或复合伤;(2) 病理性、陈旧性骨折;(3) 血液系统疾病;(4) 肝肾等重要脏器功能不全;(5) 恶性肿瘤;(6) 合并其它关节内骨折;(7) 精神疾患;(8) 临床资料完整。
二、一般资料
回顾性分析 2012年1月至 2018年6月,在我院行切开复位内固定术治疗的 512例闭合性胫骨平台骨折患者临床资料,男 349例,女 163例;年龄20~80 岁,平均 (45.28±2.64) 岁。
三、方法
收集入组患者基本信息、创伤相关因素、手术因素等,其中基本信息包括饮酒、吸烟、合并糖尿病、高血压、过敏史、体质量指数 (body mass index,BMI) 等;创伤相关因素包括骨折分型(Schatzker 分型)、受伤机制;手术相关因素包括手术医师职称、术中失血量、围术期抗生素使用、手术时间、美国麻醉协会(American anesthesiology association,ASA) 分级等。
四、观察指标
分析闭合性胫骨平台骨折患者行切开复位内固定术后深部感染的危险因素。早期深部感染[6]:皮温升高、切口局部红肿;感染累及深层肌肉、筋膜或肌肉;需外科清创处理可见的坏疽会脓肿;伤口裂开、不愈合,持续渗液;中性粒细胞、白细胞、降钙素原、血沉、CRP 等感染指标达到高峰后呈双峰曲线或不下降;术后疼痛症状缓解,但感染发生后局部再次出现疼痛加重,常规止痛药物治疗无明显改善。
五、统计学处理
应用 SPSS 21.0 软件分析数据,用±s表示计量资料,采用t检验;以n(%) 表示计数资料,用χ2检验,多因素使用 Logistic 回归分析,P<0.05 为差异有统计学意义。
结 果
一、感染情况分析
512例闭合性胫骨平台骨折患者行切开复位内固定术后发生深部感染 30例 (5.86%),其中 6例通过伤口护理及加强抗生素使用治愈;其余均至少经历 1 次清创手术,其中 4例患者因长时间感染致使假体松动,最终将假体取出。细菌培养结果显示:金黄色葡萄球菌 19例 (63.33%),耐甲氧西林金黄色葡萄球菌 8例 (26.67%),甲氧西林敏感的金黄色葡萄球菌 11例 (36.67%),铜绿假单胞杆菌 2例(6.67%),表皮葡萄球菌 6例 (20.00%),多重细菌感染 3例 (10.00%)。
二、影响因素分析
1. 单因素分析:深部感染组 BMI (>26.4 kg /m2)、ASA ≥ 3 级、Schatzker 分型 (V~VI 型)、手术时间 (>148 min) 占比高于非深部感染组,差异有统计学意义 (P<0.05);两组年龄、性别、吸烟、饮酒、高能量损伤、糖尿病、高血压、过敏史、手术医师水平、围术期抗生素使用、双钢板固定、术中失血量、输血相比,差异无统计学意义 (P>0.05)(表 1)。
2. 多因素分析:以切开复位内固定术后并发深部感染作为因变量,单因素中差异有统计学意义的变量作为自变量,经多因素 Logistic 回归分析显示,BMI (>26.4 kg / m2)、手术时间 (>148 min)、ASA ≥3 级是闭合性胫骨平台骨折患者行切开复位内固定术后并发深部感染的高危因素 (P<0.05,OR≥ 1)(表 2)。
讨 论
膝关节是人体重要的负重关节,胫骨平台是膝关节的重要组成部分,一旦发生骨折,极易影响膝关节功能和稳定性,若治疗不及时或治疗不当,可能会引起不可逆的膝关节功能障碍[7-8]。切开复位内固定术能够重新恢复关节的解剖学结构,恢复膝关节力线,防止患者发生膝关节内外翻急性,还能最大程度的复位关节面,给患者提供一个无痛且对线、稳定、运动良好的膝关节,是治疗闭合性胫骨平台骨折的常用、有效术式[9]。但切开复位内固定术后易出现下肢深静脉血栓、手术部位感染、创伤性关节炎、膝关节僵硬、骨折急性愈合等并发症,其中深部感染较为常见,其会引起骨髓炎、伤口不愈合、窦道形成,甚至全身炎症反应综合征等不良影响,影响疗效[10-11]。早期分析切开复位内固定术后并发深部感染的相关危险因素至关重要。

表1 切开复位内固定术后深部感染的单因素分析 [ n (%) ]Tab.1 Single factor analysis of deep infection after open reduction and internal fixation [ n (%) ]
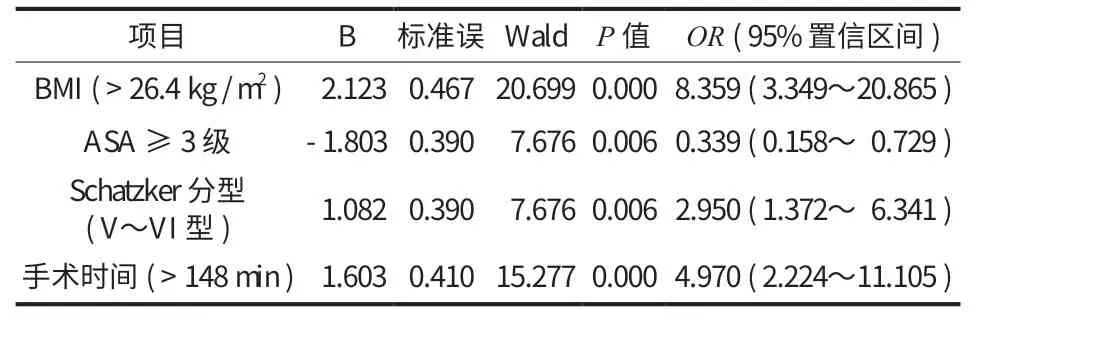
表2 切开复位内固定术后发生深部感染的多因素分析Tab.2 Multivariate analysis of deep infection after open reduction and internal fixation
本研究结果显示,BMI (>26.4 kg / m2)、手术时间 (>148 min)、ASA ≥ 3 级是闭合性胫骨平台骨折患者行切开复位内固定术后并发深部感染的高危因素。(1) 手术室环境处于不断变化状态,手术用时过长者增加创面暴露在空气中时间,增加切口创面细菌感染机会和数量,增大致病菌侵入机体风险;手术时长与麻醉剂量成正相关,会加重对机体损害,增加感染风险[12-13]。(2) 体质量高的患者皮下脂肪层相对较厚,术中缝合时间需分层缝合,会延长手术用时,加上患者脂肪多,会减少血供,血液循环相对较差,降低组织抵抗力,同时脂肪液化易引起组织缺血、死腔,易导致局部组织变性,增加感染风险。(3) ASA 分级是基于患者全身各系统基本情况实施分级,是评估患者健康状况、手术风险的可靠方法,分级越高则患者系统性疾病越严重,全身基础条件越差,手术风险越高,操作越复杂,手术时间越长,则感染风险越高[14-15]。临床对闭合性胫骨平台骨折患者行切开复位内固定术治疗前,需全面评估患者全身状况,制订针对性的手术方案;针对需长期手术患者,以降低手术风险、减少术中失血为目的,可选择分次手术,使单次手术时间缩短,防止因手术时间过程所致的感染风险。手术尽可能在百级洁净手术间内操作,严格控制手术间医护人员数量,严禁人员频繁进出,减少微生物沉降;术中尽可能减少不必要的组织牵拉、剥离,保护有活力组织,增强骨折端和软组织的抗感染能力、愈合能力,降低感染风险。做好手术器械消毒处理,加强病房管理,定时开窗通风,确保环境清洁,规范手卫生,防止出现交叉感染。
综上所述,BMI (>26.4 kg / m2)、手术时间 (>148 min)、ASA ≥ 3 级是闭合性胫骨平台骨折患者行切开复位内固定术后并发深部感染的高危因素,临床需根据上述危险因素实施针对性防治措施,以避免深部感染发生。

