14例儿童坏死性肺炎早期预测研究
陈海霞 景淑军 刘晓梅 王雪颖 马申浩
(大连市妇女儿童医疗中心集团呼吸科,辽宁 大连 116012)
儿童坏死性肺炎(necrotizing pneumonia,NP)是儿童肺炎中的一种少见而又严重的并发症,发生率为0.8%~7.0%,且近年来呈上升趋势。该疾病常见的病原体为细菌,以肺炎链球菌及金黄色葡萄球菌为主,还包括肺炎支原体及病毒,患儿可出现脓胸、脓气胸、支气管胸膜瘘、肺大疱、气胸等危及生命的情况。NP患儿完全康复往往需5~6个月,故临床上早期识别、及时诊治至关重要[1-4]。本研究通过观察55例具有高危因素的儿童大叶肺炎病例,经肺部彩色多普勒超声监测肺实变区域血流情况,发现异常及时评估胸部增强CT,其中发现14例出现坏死性肺炎改变,回顾性分析其临床特点以及可能相关因素,同时选取未出现坏死性肺炎表现的41例患儿为对照组,对比分析两组患儿一般资料,探讨儿童坏死性肺炎早期预测指标,指导临床及时诊治。
1 资料与方法
1.1 一般资料 选取2018年1月至2019年6月于大连市儿童医院住院治疗的具有坏死性肺炎高危因素的患儿为研究对象。所有入选患儿需满足以下标准:①年龄在28 d~18岁。②胸部X线片影像学表现为大叶性实变。③有效抗生素治疗72 h,病情无缓解,或病情进展出现皮疹、呼吸困难等表现。经过家长知情同意,签署知情同意书。本研究获得大连市儿童医院医学伦理委员会批准(批准文号:大卫办发[2018]12号)。坏死性肺炎组入组标准:符合坏死性肺炎的诊断标准,增强CT影像出现多发空腔(肺气囊)的患儿[5],见图1。排除肺脓肿、囊肿合并感染以及肺结核空洞等疾病的患儿。对照组在治疗1~3周后监测肺部CT,没有发生坏死性肺炎表现。

图1 增强CT影像出现多发空腔
1.2 方法
1.2.1 检查方法 彩色超声多普勒检查选用飞利浦IE33彩色超声多普勒检测仪,Explora探头群,利用最大横断面确定肺部实变区域,病灶下方1.5~7.0 cm应用多普勒超声定性评价肺部实变区域内中心血管供应情况,判定标准分为3种情况。①正常灌注:血管均匀分布(图2)。②灌注减少:血管分布区域不足50%(图3)。③灌注不良:没有可识别的彩色多普勒血流(图4),同时可评估胸腔积液量[6]。若彩色超声多普勒检查发现血流异常,及时评估胸部增强CT影像[7]。

图2 正常灌注血管分布

图3 灌注减少血管分布

图4 灌注不良血管分布
1.2.2 支气管镜结果 根据检查及治疗次数,是否有分泌物栓塞,病变累及肺叶分支范围进行判定[8]。无分泌物栓塞或者只有少许堵塞,累及肺叶病变不足1/3,需钳夹清理气道者为1分;中等量分泌物壅塞,累及肺叶病变1/2~1/3分支,需反复清理气道者为2分;大量分泌物壅塞,累及肺叶>2/3分支,需反复清理气道者为3分。
1.2.3 资料收集方法 收集一般病例资料。①一般资料:年龄、性别、住院时间、热峰、热程、伴随症状、并发症等。②统计患儿入组前后24 h内所做辅助检查结果,包括血常规、C-反应蛋白、血沉(ESR)、降钙素原(PCT)、血清乳酸脱氢酶(LDH)、铁蛋白、激酸肌酶(CK)、激酸肌酶同工酶(CK)、D-二聚体、转氨酶等。③分析肺部彩色多普勒超声血流情况、肺部CT影像结果及支气管镜结果等。
1.3 统计学处理 使用SPSS 25.0统计学软件对数据进行分析。由于部分变量存在缺失值,缺失例数在1~9例,因此采用多重插补对存在缺失数据进行5次插补,为方便进一步分析,本研究采用5次填补的平均值对对应缺失数据进行代替,形成完整数据集。正态性良好的连续性变量采用()进行描述,偏态分布的连续性变量采用中位数(M)与四分位数间距(P25~P75)进行描述,分类变量采用[n(%)]进行描述。对坏死组与对照组进行单因素比较时,正态性良好的连续性变量采用独立样本t检验,偏态分布的连续性变量采用Mann-WhitneyU秩和检验,分类变量采用χ2检验。并采用受试者工作特征(receiver operating characteristic,ROC)曲线分析对单因素分析存在统计学意义的连续性变量进行分割。在进行多因素分析时,使用二分类非条件logistic回归方程对研究对象发生坏死进行预测,并对预测效果进行评价。P<0.05为差异有统计学意义。
2 结果
2.1 患儿一般资料 本次研究共55例患儿,其中坏死组14例(25.45%),对照组41例(74.45%);男32例(58.18%),女23例(41.82%)。年龄1.90~17.50岁,平均(6.60±3.30)岁,坏死组与对照组性别(χ2<0.01,P=0.93)、年龄(t=0.14,P=0.89)比较,差异无统计学意义。对照组无基础疾病,坏死组1例为白血病患儿。坏死组10例(71.43%)出现不同程度的呼吸困难,需要吸氧维持血氧,其中3例病情危重,入住ICU病房,2例无创呼吸机辅助通气,1例有创呼吸机辅助通气;对照组7例(17.07%)出现不同程度呼吸困难,需要吸氧维持血氧,无须要入住ICU病房及无创、有创呼吸机辅助通气情况。
2.2 胸部彩超监测肺部实变区域血流情况 入院后均行肺部彩色多普勒血流监测,10例肺部彩色超声多普勒发现灌注减少,5例提示灌注不良,13例胸部增强CT证实为儿童坏死性肺炎,2例超声发现灌注减少,增强CT未发生坏死,2 d后监测超声灌注恢复。41例血流灌注正常,40例肺部CT未发现坏死腔形成,1例监测CT发现坏死腔形成。肺部血流异常与CT证实坏死空洞形成,两组阳性率比较见表1。

表1 两组患儿阳性率比较
2.3 支气管镜检查结果 坏死组13例行支气管镜治疗,对照组28例行支气管镜治疗,两组支气管镜下分泌物栓塞评分分布比较,差异有统计学意义(P<0.01),说明坏死性肺炎组更容易出现分泌物栓塞。见表2。

表2 两组支气管镜下分泌物栓塞评分分布[n(%)]
2.4 一般临床资料结果单因素分析
阴。一个阴字脱口而出,无端令人感到阴森、幽暗、深邃、潮滞,有如钻入一个神秘曲折的山洞,深不见底,寒气逼人。阴,虽然类同于黑,但似乎比黑更难提防预料。明火执仗打家劫舍是黑,但起码冤有头债有主,恩怨是非分明;明枪易躲暗箭难防是阴,死到临头往往还不知道债主是谁,死难瞑目。好端端的一路顺风顺水,横空一脚给人使跘,阴沟里乍然翻了船,冤也不冤?因此,相较于“黑”字,我更怕“阴”之。
2.4.1 两组血常规及血生化指标比较 对照组(P=0.01)、平均淋巴细胞百分比低于对照组(P=0.03)。其余指标两组比较,差异无统计学意义(P>0.05)。见表3。

表3 两组血液生化指标比较
2.4.2 两组动脉血气分析指标比较 坏死组氧分压低于对照组(P<0.01),而pH值及二氧化碳分压组间差异无统计学意义(P>0.05)。见表4。
表4 两组血气分析指标比较()

表4 两组血气分析指标比较()
注:aP<0.05。
2.4.3 两组症状及并发症比较 坏死组存在呼吸困难症状的比例高于对照组(P<0.01),而有喘息、并发胸腔积液的比例组间差异无统计学意义(P>0.05),两组热峰及总热程比较,差异无统计学意义(P>0.05)。见表5。

表5 两组症状及并发症比较[n(%)]
2.5 一般临床资料发生坏死的ROC曲线分析 将单因素分析具有统计学意义的连续性变量对是否发生坏死进行ROC曲线分析,各变量ROC曲线如图5所示,采用约登指数(约登指数=灵敏度+特异度-1)最大原则确定各变量最佳分割点。各曲线的曲线下面积(area under the curve,AUC)及最佳分割点如表6所示,可以看出除中性粒细胞百分比(P=0.06)外所有变量AUC均>0.50,且差异有统计学意义(P<0.05);而中性粒细胞百分比假设检验P值接近检验水准,且95%置信区间也不包含0.50,因此上述变量均对预测坏死发生具有筛检价值。而在后续多因素分析中,采用最佳分割点将各连续性变量转换为二分类变量进行分析。
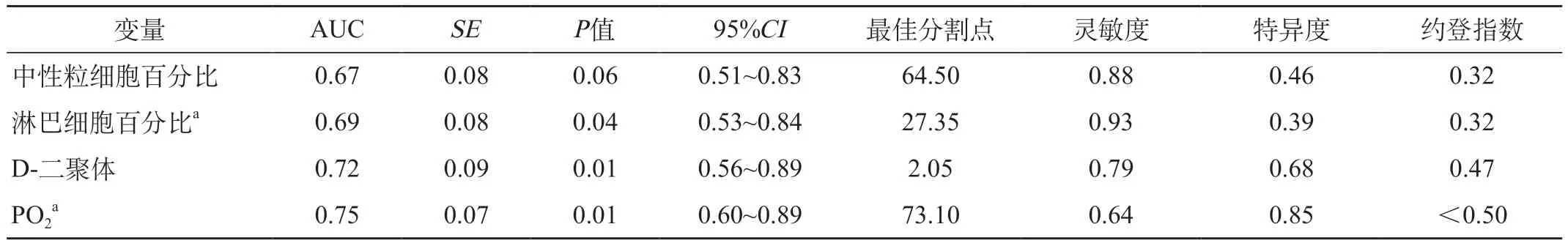
表6 各变量ROC曲线下面积及最佳分割点

图5 各变量判别坏死性肺炎的ROC曲线
2.6 多因素分析 以研究对象是否为坏死性肺炎为因变量,单因素分析中具有统计学意义的变量为自变量建立二分类非条件logistic回归模型,变量赋值如表7所示。模型采用前进似然比法进行变量筛选,进入模型检验水准α进入=0.05,退出模型检验水准α退出=0.10。回归结果如表8所示,模型Cox &Snell伪R2=0.35,Hosemer &Lemeshow检验C2=1.15,P=0.77。模型拟合程度良好。最终模型保留3个变量:中性粒细胞百分比、氧分压及呼吸困难。模型为logit(P(Y=1︱Xi)=-2.08+2.36X1±2.28X4+1.81X5。因此中性粒细胞百分比、氧分压、呼吸困难为研究对象发生坏死的影响因素,其中中性粒细胞百分比OR值为10.57,说明中性粒细胞百分比在64.50%及以上者发生坏死的风险是中性粒细胞百分比64.50%以下者的10.57倍;氧分压OR值为0.10,说明氧分压在73.10(单位)及以上者发生坏死的风险是氧分压在73.10(单位)以下者的10.20%;呼吸困难OR值为6.10,说明出现呼吸困难患者发生坏死的风险是未出现患者的6.10倍。见表8。

表7 logistic回归赋值表

表8 非条件二分类logistic回归结果
2.7 回归模型预测价值分析 以上述logistic回归模型预测研究对象发生坏死的条件概率[P(Y=1︱Xi)]进行ROC曲线分析,如图6所示ROC曲线下面积为0.89,P<0.01,95%CI为0.79~0.98。最佳分割点在0.28,此时灵敏度为0.97,特异度为0.86,条件概率在0.28时模型预测情况如表9所示预测准确度为83.60%,kappa系数为0.60,均说明本模型具有较高的预测价值。

表9 回归模型对发生坏死的预测情况

图6 回归模型预测坏死发生的ROC曲线
3 讨论
儿童坏死性肺炎多发生在健康的儿童中,是儿童社区获得性肺炎的严重并发症。由于机体对病原体的过度炎性反应,可伴肺实变区域血管炎及血栓阻塞,导致局部肺组织缺血坏死,失去活力,继而形成多个含气或液体的薄壁空洞。若不能及时诊断并给予恰当的处理可能导致严重后果。早期胸部X线片可只表现大范围实变,无法及时发现空洞形成,因为早期空洞内液化坏死及邻近实变肺组织难以区分,只有当坏死液引流排出到邻近支气管内,空腔被气体取代时才易被发现。因此,早期识别,及时诊治,可以改善预后。本研究应用肺部彩色超声多普勒对具有高危因素的患儿进行肺实变区域血流监测,及时发现低灌注区域,结合临床症状以及检验结果分析,拟指导临床早期识别儿童坏死性肺炎,及时诊治,改善预后。
本研究证实,肺实变区域血流灌注情况可以早期预测坏死性肺炎,血管病变及血流减少,可能在坏死性肺炎的发生发展过程中起到一定的作用,在坏死性肺炎发病过程中,血管的病变早于肺部坏死,早期预测及动态了解肺部实变区域循环血液供应,为早期发现病灶提供可靠依据,根据肺部彩超监测血液供应情况,掌握增强CT选择时机,及时明确诊断,避免治疗的盲目性,坏死性肺炎的发病过程中,血流减少及组织坏死,二者之间可能互为因果。局部血液供应较少,又影响了局部抗生素浓度,导致治疗难度较大[5]。
经单因素分析发现,坏死组D-二聚体水平高于对照组(P=0.01),因此,发现D-二聚体升高,及时抗凝、保持液体平衡,改善肺部循环血液供应治疗至关重要。其次,呼吸困难症状,PO2降低也是早期预测指标,低氧可能引起肺血管收缩,保证全身氧合[10],避免通气、血流比例失调。且坏死性肺炎更易出现分泌物壅塞,故需及时气管镜治疗,清理气道。
本组病例随访发现,大部分预后良好,3~6个月基本恢复,仅1例出现气胸,经内科治疗后恢复,1例出现张力性肺大疱,需外科治疗。因此,提醒临床医师警惕坏死性肺炎并发症的发生,及时治疗,改善预后。

