1个前哨淋巴结阳性乳腺癌患者的腋窝非前哨淋巴结转移情况及危险因素分析
刘磊, 李国政, 张蕾, 张鑫, 宁峙彭, 许守平
乳腺癌作为女性常见的恶性肿瘤,近年来在全球进展势头迅猛,严重威胁着人类的健康安全。2020年全球最新癌症数据显示,乳腺癌新发病例高达226万例,超过肺癌的220万例,居癌症谱第一位。同时,684 996例死亡病例也使乳腺癌高居2020年全球女性癌症死亡谱的首位[1]。腋窝淋巴结转移情况是判断乳腺癌患者预后的重要指标,前哨淋巴结活检术能相对准确地判断腋窝淋巴结的转移情况[2]。既往研究显示,对于前哨淋巴结阴性的患者,无需行腋窝淋巴结清扫(ALND)。而对于前哨淋巴结阳性的患者,传统的观点认为ALND是相对标准的治疗模式[3-5]。然而,ALND术在改善乳腺癌患者预后的同时,也为患者带来了许多并发症,例如上肢及肩关节活动受限、上肢水肿及神经病理性疼痛等[6],严重影响了患者的生活质量。
近年来,越来越多的研究表明,低负荷的前哨淋巴结转移的乳腺癌患者有着相对较低的腋窝非前哨淋巴结(NSLN)转移率[7],为此类患者豁免ALND提供了可能。国外多项临床前瞻性研究(如ACOSOG Z0011、AMAROS、IBCSG 23-01等)结果均显示,低负荷的前哨淋巴结转移(1~2个前哨淋巴结转移、cN0前哨淋巴结阳性的早期乳腺癌、前哨淋巴结微转移)的乳腺癌患者是否行ALND对其术后复发及生存无明显影响[8-11]。相对于1~2个前哨淋巴结转移的乳腺癌患者,仅有1个前哨淋巴结转移的患者腋窝NSLN转移率更低,是豁免ALND的更有力竞争者。目前,针对仅有1个前哨淋巴结阳性的乳腺癌患者能否豁免ALND,以及此类患者出现腋窝NSLN的影响因素尚缺乏循证医学证据。这使得在临床工作中,对于仅有1个前哨淋巴结阳性的乳腺癌患者,大多仍考虑行ALND。本研究通过分析465例仅1个腋窝前哨淋巴结阳性乳腺癌患者的临床资料,研究此类患者腋窝NSLN的转移情况及影响因素。
1 资料与方法
1.1 一般资料 选取2013年1月至2020年12月在哈尔滨医科大学附属肿瘤医院行乳腺癌前哨淋巴结活检术(SLNB)仅有1个前哨淋巴结阳性且行ALND的乳腺癌患者465例。纳入标准:①术前穿刺或术后病理证实为乳腺癌;②均行SLNB和ALND;③术中冰冻及术后病理均显示仅有1个前哨淋巴结阳性。排除标准:①新辅助化疗史;②伴其他恶性肿瘤;③病历资料不全。术前所有患者行乳腺彩超、X线钼靶、胸部CT、心电图、血常规及血液生化检查。本组乳腺癌患者均使用单蓝染法行SLNB。
1.2 分级及分型标准 按照美国癌症联合委员会(AJCC)第八版乳腺癌分期指南[12],将465例患者的原发灶分为T1期(220例)、T2~T3期(243例),余2例分期不详。依据St.Gallen国际专家共识[13],将所有患者分为Luminal A型(160例)、Luminal B型(234例)、Her-2过表达型(28例)及三阴型(43例)。
1.3 研究指标 通过调阅病历获取患者的主要病理资料,如肿瘤位置、肿瘤原发灶T分期、肿瘤距乳头距离、分子分型、脉管瘤栓及病理分型。采用免疫组织化学染色法检测雌激素受体(ER)、孕激素受体(PR)、人表皮生长因子受体-2(Her-2)及Ki-67表达水平。
1.4 统计学方法 数据采用SPSS 24.0软件进行统计分析。计数资料以例(%)表示,组间比较采用χ2检验;采用二元Logistic回归分析可能影响腋窝NSLN转移的危险因素。P<0.05为差异有统计学意义。
2 结果
2.1 患者的临床特征 本组465例乳腺癌患者,术后病理回报腋窝NSLN转移104例(22.4%),为NSLN转移组;余361例(77.6%)未发现转移,为NSLN未转移组。其中肿瘤处于T1期的患者NSLN转移率仅为14.5%(32/220)。不同亚组患者的NSLN转移情况见表1。其余临床病理特征见表2。
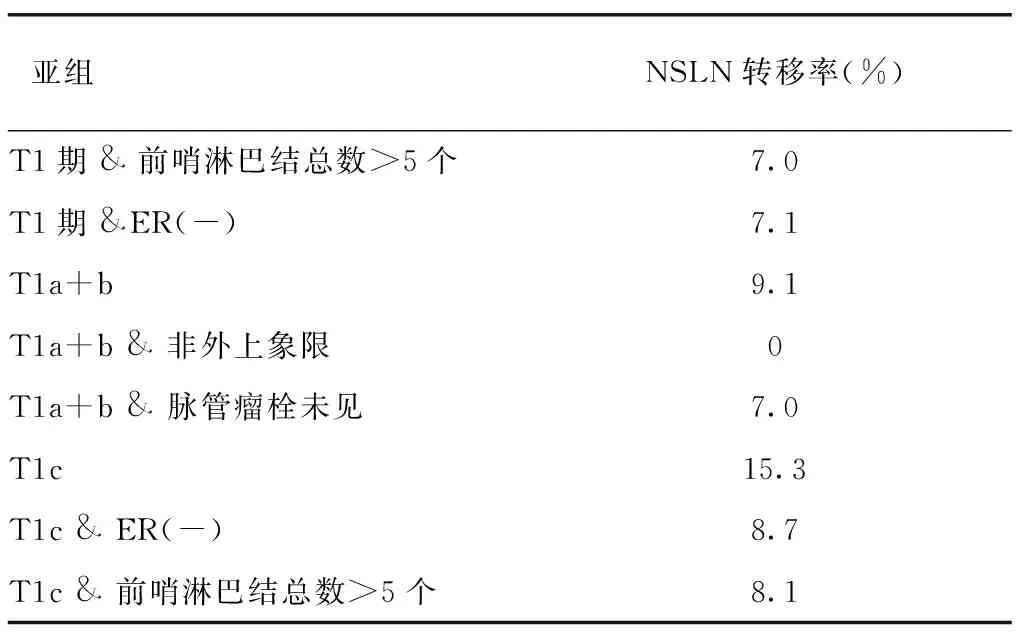
表1 不同亚组患者的NSLN转移率
2.2 两组患者临床病理特征比较 两组患者前哨淋巴结数、T分期比较差异有统计学意义(P<0.05)。前哨淋巴结2~5个、肿瘤分期为T2~T3期的患者更容易发生腋窝NSLN转移。两组患者年龄、肿瘤位置、肿瘤距乳头距离、分子分型、Her-2表达、ER表达、PR表达、Ki-67表达、脉管瘤栓、病理分型比较差异无统计学意义(P>0.05),见表2。
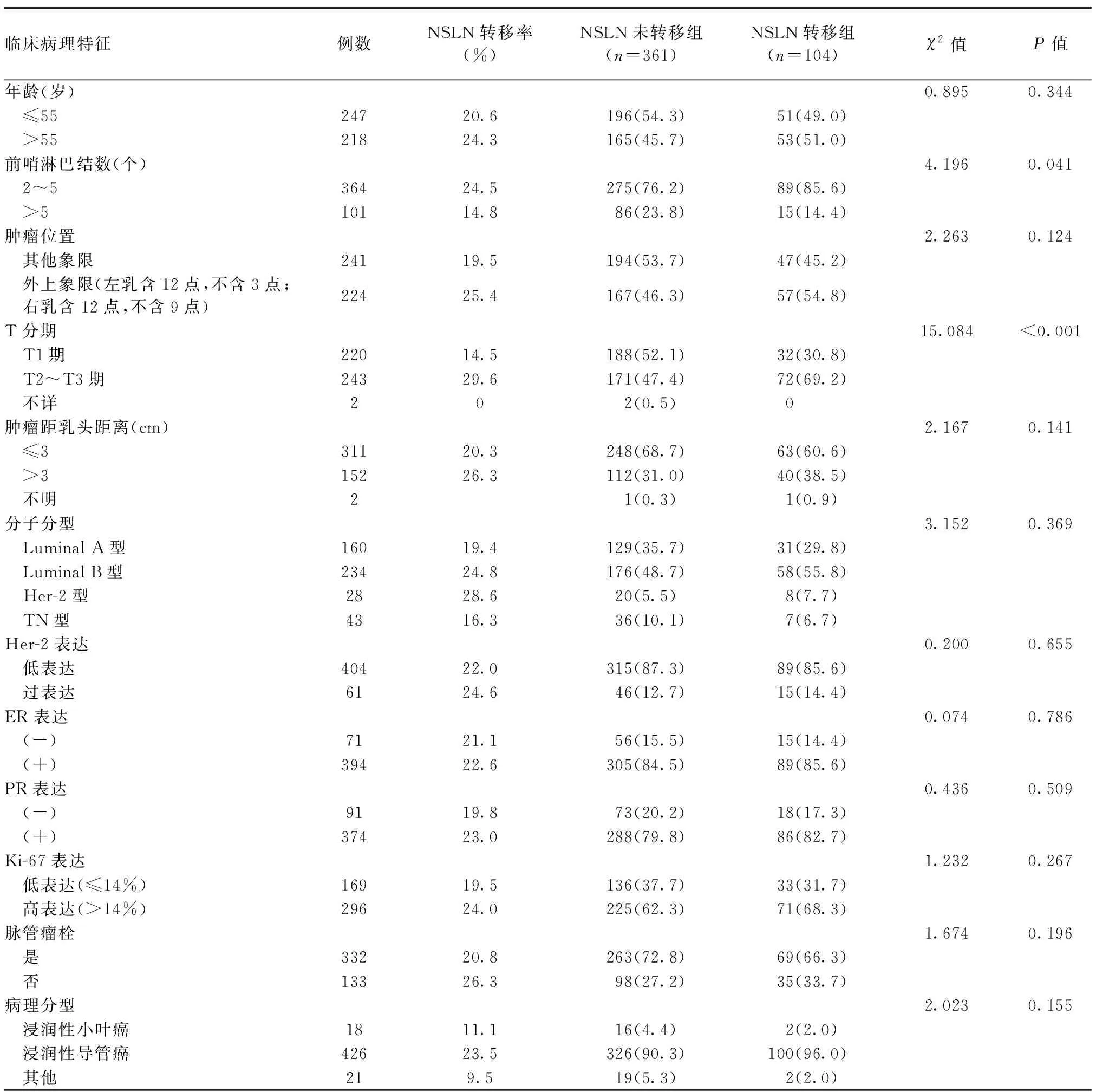
表2 NSLN转移组与NSLN未转移组患者临床病理特征比较 [例(%)]
2.3 影响患者腋窝NSLN转移的多因素Logistic回归分析 以表2中单因素分析有统计学意义的两个因素(前哨淋巴结数量、T分期)和既往报道过可能影响患者腋窝NSLN转移的临床病理因素(ER、PR、Her-2、Ki-67表达情况,肿瘤位置,病理分型,距乳头距离)为自变量,以腋窝NSLN转移为因变量(是=1,否=0),进行多因素二元Logistic回归分析,结果显示,肿瘤分期为T2~T3期、前哨淋巴结数≤5个是患者腋窝NSLN转移的独立危险因素,见表3。
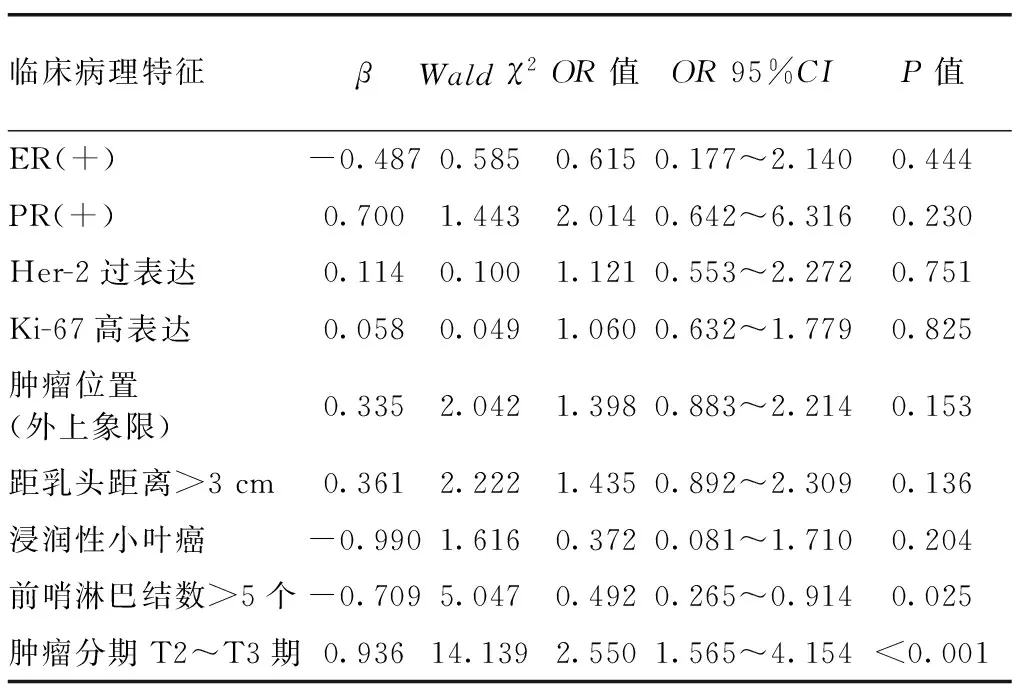
表3 影响患者腋窝NSLN转移的多因素Logistic回归分析
3 讨论
近年来,随着以ACOSOG Z0011为代表的大型前瞻性临床试验随访结果的公布,对于低负荷前哨淋巴结转移的患者,选择性地避免ALND正在成为主流理念,被越来越多的临床医师所接受。最新的美国国家癌症网络(NCCN)指南建议,对于1~2个前哨淋巴结阳性、接受保乳治疗及术后放疗的乳腺癌患者,可避免行ALND术[14]。中国抗癌协会乳腺癌诊治指南与规范(2019版)对于此类患者也做出了同样的建议[15]。但同样条件下对于乳房全切患者是否可以选择性地避免行ALND目前没有明确的标准和建议。由于我国乳腺癌患者保乳率相对较低,且缺乏相关的循证医学证据,对于低负荷尤其是仅1个前哨淋巴结转移的患者,大多依然考虑行ALND[16]。本研究分析465例仅1个前哨淋巴结转移且行ALND的乳腺癌患者资料。术后病理结果显示,腋窝NSLN转移仅104例(22.4%),而剩余361例(77.6%)患者未发现转移。提示近80%的患者并未发生腋窝NSLN转移,可以避免行ALND。因此,术前及术中准确预测此类患者腋窝NSLN的状态,进而在一定程度上避免ALND尤为关键。
保证前哨淋巴结活检术成功率及准确性的关键在于示踪技术。目前,核素标记的大分子和蓝色染料是循证医学证据最充分的示踪方法,可以获得95%以上的检出率和10%以下的假阴性率[17]。但由于标记核素的制剂存在辐射防护、供药不足、配套设施要求高等现实难题,国内多数医院难以开展,致使国内多家医院仍采用单蓝染法行SLNB[18]。单蓝染法与核素-蓝染法在检出率、假阴性率方面差异无统计学意义[19]。因此,为使结果更贴近临床,本研究所统计病例均使用单蓝染法获取前哨淋巴结。
本研究中仅有22.4%的病例出现腋窝NSLN转移,部分亚组的转移率甚至更低,均低于以往回顾性分析的24.0%~65.7%[7],以及ACOSOG Z0011研究中的27.3%[9]。这可能是因为本研究将患者前哨淋巴结阳性数量限定为1个,而既往回顾性分析中未限定患者前哨淋巴结阳性数,ACOSOG Z0011研究也仅针对1~2个前哨淋巴结阳性患者。通过多因素Logistic回归分析发现,对于前哨淋巴结仅1个阳性的乳腺癌患者,肿瘤分期T2~T3期、前哨淋巴结数≤5个是腋窝NSLN转移的独立危险因素。同时,亚组分析也显示肿瘤T1期且前哨淋巴结数量>5个的NSLN转移率仅为7%。
在既往的研究中,肿瘤T分期一直是腋窝NSLN转移的影响因素。一篇针对56项研究的Meta分析显示,T2~T3期肿瘤发生腋窝NSLN转移的风险是T1期肿瘤的2.41倍[7]。本研究中,T2~T3期肿瘤发生腋窝NSLN转移的风险是T1期肿瘤的2.55倍,与之前的研究结果大致相当。
前哨淋巴结阳性数越多,腋窝NSLN转移风险就越大,这已经在多项研究中被证实[7,20]。同时,研究还表明前哨淋巴结阳性数与总前哨淋巴结数量的比值越大,腋窝NSLN转移率就越高[21-23]。本研究仅纳入1个前哨淋巴结阳性的乳腺癌患者,针对前哨淋巴结阳性数等相关的研究并无实际意义,本研究仅纳入总前哨淋巴结数量作为自变量。多因素Logistic回归分析发现,总前哨淋巴结数量>5个的患者腋窝NSLN转移风险为总前哨淋巴结数量≤5个的0.492倍。证实在1个前哨淋巴结阳性的前提下,总前哨淋巴结数量多,其腋窝NSLN转移的风险相对较低,在趋势上与既往研究结果一致。
综上所述,对于1个前哨淋巴结阳性的乳腺癌患者,22.4%发生了腋窝NSLN转移,其中,肿瘤处于T1期且前哨淋巴结数量>5个的患者腋窝NSLN转移率仅7.0%,并且多个亚组分析结果也显示NSLN转移率<10%。针对此类患者,选择豁免ALND是有可能的。多因素分析显示,肿瘤分期T2~T3期、总前哨淋巴结数≤5个是1个前哨淋巴结阳性患者腋窝NSLN转移的独立危险因素。然而,是否豁免ALND还应综合其他循证医学证据并结合患者自身情况做出最终决定。本研究属于单中心回顾性分析,所得结果尚需多中心、前瞻性临床研究证实。

