31例不典型胎盘早剥临床诊断及分析
周莉
不典型胎盘早剥因初诊时缺乏典型的临床症状和体征,且大部分B超下也没有明显改变从而导致临床上漏诊、误诊率高,部分患者因诊断延误和处理不及时而造成严重后果,甚至危及母儿生命。本文对我院产科2005年1月~2009年12月产后确诊的31例不典型胎盘早剥的病例资料进行回顾性分析。对不典型胎盘早剥的诊断方法进行探讨,以求找到更好的诊断方法,降低孕产妇和围产儿病死率。
1 临床资料与方法
1.1 一般资料 2005年1月~2009年12月我院产科住院分娩孕产妇共8316例,确诊为胎盘早剥的有53例,发病率为0.64%。孕妇年龄22~36岁,孕龄25+~40+周。入院当时无持续性腹痛腰痛、高张性宫缩、子宫压痛者为不典型胎盘早剥31例,占58.5%。初产23例,第二次生产6例,第三次生产2例。
1.2 诊断和分型 均经产后常规检查胎盘发现胎盘母体面有凝血块及压积而确诊。轻型胎盘早剥面积不超过胎盘面积的1/3,重型胎盘早剥面积≥1/3胎盘面积。
1.3方法从发病诱因、临床症状和体征、胎儿监护及B超检查等方面,对31例不典型胎盘早剥患者进行统计分析。限9例(29.0%),死胎2例(6.5%),新生儿轻度窒息3例(9.7%),重度窒息1例(3.2%),新生儿死亡1例(3.2%)。我院31例不典型胎盘早剥患者,产前诊断18例,漏诊误诊13例,准确率为58.1%。
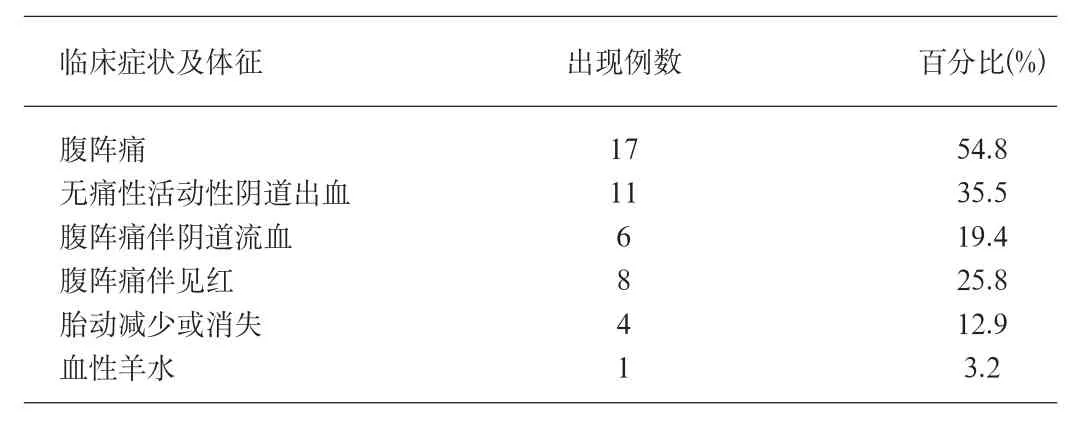
表1 31不典型胎盘早剥的首发临床症状
3 讨论
3.1 胎盘早剥误诊漏诊的原因分析 胎盘早剥是指妊娠20周以后或分娩期正常位置的胎盘在胎儿娩出前部分或全部从子宫壁剥离。国内发病率为0.46%~2.1%[1],国外发病率为1%~2%,治愈后再复发率为8.84%[2]。根据我院5年统计资料显示发病率为

表2 31例不典型胎盘早剥的B超及胎儿监护结果
2 结果
2.1 发病诱因 31例不典型胎盘早剥产妇中,13例(41.9%)无明显诱因,胎膜早破(2例静滴催产素引产)7例(22.6%),子痫前期4例(12.9%),脐带缠绕2例(6.5%),子宫肌瘤、外伤、肺炎、慢性肾炎、脐带过短各1例(3.2%)。
2.2 首发临床症状 不典型胎盘早剥首发症状多不典型,31例中仅6例(19.4%)为腹痛伴阴道流血的,无痛性活动性阴道流血11例(35.5%),其余则表现为临产先兆及胎动异常。详见表1。
2.3 B超及胎儿监护 B超通过二维超声显示胎盘异常增厚、胎盘内和周边异常回声区,结合CDFI(彩色多普勒血流显像)进行诊断。胎心监护仪监测:主要表现为基线平,变异差,胎动后无明显加速反应,甚至有轻度减速,或出现规律、频发(间隔约1~3m in)中等强度的刺激性宫缩波;重型胎盘早剥均有胎心监护异常表现,主要为基线<120bpm或不规则,变异消失甚至频发大幅度减速。详见表2。
2.4 母儿结局 31例不典型胎盘早剥中轻型23例(74.2%),重型8例(25.8%),其中,2例入院观察1天后终止妊娠。阴道分娩8例(25.8%),剖宫产23例(74.2%)。产后出血5例(16.1%),3例子宫卒中,其中2例经应用缩宫剂及热盐水敷后子宫收缩仍差,即行Blynch术,所有不典型胎盘早剥病例中无一例行子宫切除的。胎儿生长受0.64%。因胎盘早剥的诊断还存在很大的误区,尤其是不典型胎盘早剥的误诊及漏诊率竟高达33.5%[3],我院统计的产前诊断率仅58.1%。根据本组资料分析造成这种现象的原因:(1)31例不典型胎盘早剥中74.2%为轻型胎盘早剥,其中41.9%没有明确诱因,早期多数患者无典型症状,根据表2中的临床表现,可知25.8%的患者仅表现为不规则腹痛、见红,易误诊为足月临产先兆或先兆早产盲目安胎治疗,且应用宫缩抑制剂后可缓解高张性宫缩而延误诊断。(2)过分依赖B超结果 由于胎盘位置、胎盘剥离的大小及胎盘早剥B超诊断经验等原因,单纯的B超检测存在局限性。B超检测仅对重度胎盘早剥者敏感性较高,CDFI显示胎盘发生剥离位置处血肿区无彩色血流信号是胎盘早剥的特征性声像[4]。B超阴性不能完全排除不典型胎盘早剥。(3)胎心监护使用不足 胎心监护受妊娠周数、孕妇体位、饮食以及药物的影响显示误差较大,所以一次异常不能作为诊断标准,对孕妇应采取动态检测。且胎监异常对胎盘早剥诊断缺乏特异性,故不能单纯以胎监异常作为胎盘早剥的确诊依据。我院在临床中发现,胎监出现刺激性宫缩波对胎盘早剥有一定的临床诊断价值。
3.2 胎盘早剥的对策 针对以上误诊漏诊原因,妇产科医护人员在孕妇出现不明原因的早产、胎儿宫内窘迫,产前出血排除了前置胎盘、宫颈阴道病变出血、帆状胎盘血管前置出血后应警惕胎盘早剥,临床上应连续、动态、严密观察病人腹痛腰酸程度、阴道出血情况、子宫高度及张力、子宫压痛、生命体征、血色素及凝血功能、胎监、B超等各项指标,产科医生应具备一定的B超基础,以便可以随时做B超观察胎盘后血肿的变化,及时果断地终止妊娠,以降低孕产妇和围产儿病死率。
3.3 本研究发现31例不典型胎盘早剥病例中有9例(29%)合并FGR,从而推测FGR可能是胎盘早剥的潜在性病因之一。因为FGR的病因之一是胎盘早期发育时,子宫螺旋动脉重铸受阻,仅达内膜层,此推测尚有待于进一步大样本临床和病理研究证实。近年来,国内外学者还开展了胎盘早剥的生化指标研究,脐动脉S/D值,CA125以及AFP水平作为胎盘早剥的一个较早标志[5]。
[1]乐杰.妇产科学[M].7版.北京:人民卫生出版社,2008:113.
[2]Ovelese Y,Ananth CV.Placental abruption[J].Obstet Gyneeol,2006,108(4):1005-1006.
[3]朱鹃,李敏.胎盘早剥的早期诊断[J].中日友好医院学报,2007(01):88.
[4]Doubilet PM,Benson CB.Atlas of ultrasound in obstetrics ang gynecology[M].天津:科技翻译出版社,2005:198-206.
[5]代玉蓉,吕禄平,唐爽,等.不典型胎盘早剥的临床分析[J].基层医学论坛,2007,(21):37.