可逆性后部白质脑病综合征病因与预后相关性分析
冯基花,张剑锋,宁 宗,郑晓文,覃江龙
可逆性后部白质脑病综合征病因与预后相关性分析
冯基花,张剑锋,宁宗,郑晓文,覃江龙
【摘要】目的分析可逆性后部白质脑病综合征(reversible posterior leukoencephalopathy syndrome, RPLS)病因与临床表现、预后的相关性,为其临床诊治提供依据。方法回顾性分析21例RPLS患者的临床资料,根据病因或高危因素分为单因素组(病因或高危因素≤1, n=10)和多因素组(病因或高危因素≥2,n=11),分别分析两组在病程、预后、性别、年龄、症状、体征及影像学表现等方面的差异。结果(1)RPLS常见病因或高危因素为高血压(17/21,80.95%)、子痫或子痫前期(8/21,38.10%);(2)多因素组病程的中位数时间为6.0 d(四分位间距时间11 d),单因素组为16.5 d(四分位间距时间为19.5 d),两组相比差异有统计学意义(T=89.5, P=0.026),但两组在预后、性别、年龄、症状、体征及影像学改变方面差异均无统计学意义。结论RPLS的常见病因为高血压、子痫或子痫前期,发病因素的多寡可能对RPLS的好转时间产生影响,但对RPLS的临床表现、影像学改变及预后无影响。
【关键词】可逆性后部白质脑病综合征;病因;预后
【中国图书分类号】R742
作者单位: 530007南宁,广西壮族自治区广西医科大学第一附属医院急诊科
RPLS于1996年由Hinchey等[1]首次提出,为一组神经临床-影像综合征,临床表现为头痛、抽搐、精神异常、神志和视力改变及恶心呕吐等,颅脑影像学提示双侧对称性血管源性脑水肿,病程可逆,一般预后较好。随着影像学技术的发展,目前国内外报道的RPLS病例日益增多,但其病因和发病机制仍未完全阐明,有研究提示不同病因或高危因素可能对其临床表现及预后有影响[2];而合并多个病因或高危因素与之是否相关尚缺乏研究。为此,笔者对合并多个病因或高危因素的RPLS在病程、预后、性别、年龄、症状、体征及影像学表现改变等方面进行分析,以期指导RPLS的临床诊治。
1 资料与方法
1.1一般资料以1996-01至2015-10广西医科大学第一附属医院收治的21例RPLS患者为研究对象。包括男10例,女11例,年龄3.5~72岁,平均(33.86±18.05)岁,其中15例急性起病,6例亚急性起病。
1.2纳入标准(1)存在高血压、子痫或子痫前期、肾病、使用激素或免疫抑制药、器官移植等病因或高危因素;(2)主要表现为头痛、抽搐、视觉改变、精神行为异常、神志改变、恶心呕吐等一个或多个临床症状,有或无神经系统缺损症状或体征;(3)影像学表现为双侧对称的可逆性血管源性水肿;(4)病程可逆;(5)排除其他疾病,如脑梗死、脑出血、颅内静脉窦血栓形成等[3, 4]。
1.3分组根据病因或高危因素数量将患者分为单因素组(病因或高危因素≤1个)和多因素组(病因或高危因素≥2个),其中单因素组10例,多因素组11例。回顾性分析两组在病程、预后、性别、年龄、症状、体征及影像学改变等方面情况。
1.4统计学处理采用SPSS 16.0软件进行统计分析,计量资料服从正态分布的采用±s表示,不服从正态分布的采用中位数(四分位间距)[M(Q)]描述,服从正态分布的计量资料组间比较采用t检验,计数资料采用Fisher确切概率法,计量非正态分布资料及等级资料采用Wilcoxon秩和检验,检验水准α=0.05。
2 结 果
2.1病因情况本组资料主要病因或高危因素分别为:高血压17例(17/21,80.95%)、子痫或子痫前期8例(8/21,38.10%)、肾脏疾病1例(1/21,4.76%)、器官移植2例(2/21,9.52%)、使用激素2例(2/21,9.52%)、使用免疫抑制药2例(2/21,9.52%)、高血钠1例(1/21,4.76%)、视神经脊髓炎1例(1/21,4.76%)。其中单因素组为高血压7例、子痫或子痫前期1例、高血钠1例、无常见因素的1例;多因素组为高血压10例、子痫或子痫前期7例、肾脏疾病1例、器官移植2例、使用激素2例、使用免疫抑制药2例、视神经脊髓炎1例,见表1。
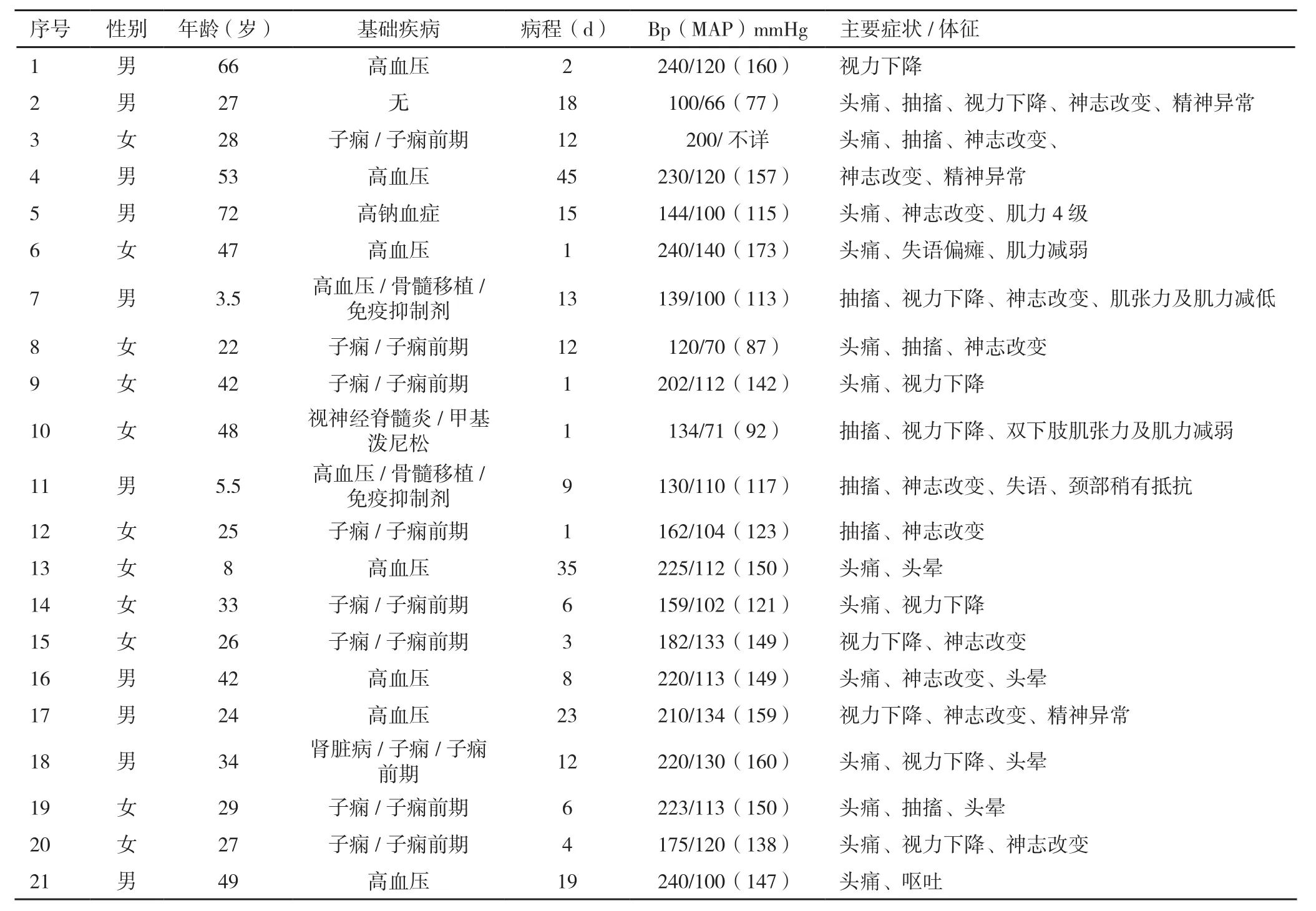
表1 21例可逆性后部白质脑病综合征患者的临床概况
2.2病因与病程、预后相关性本组资料从起病至好转的中位数时间为9 d(四分位间距时间为14 d),其中单因素组为16.5 d(四分位间距时间为19.5 d),多因素组为6 d(四分位间距时间11 d),两组相比差异有统计学意义(T=89.5,P=0.026);两组出院时均完全缓解或部分缓解,其中单因素组4例完全缓解,6例部分缓解;多因素组6例完全缓解,5例部分缓解,两组预后比较无统计学差异(T=113.0,P=0.605)。
2.3病因与性别、年龄相关性本组资料男女比例10∶11,其中单因素组以男为主(7/10,70.00%),多因素组以女为主(8/11,72.73%),但两组比较差异无统计学意义(P=0.086);患者平均(33.86±18.05)岁,其中单因素组平均(41.00±20.46)岁,多因素组平均(27.36±13.32)岁,两组相比差异无统计学意义(t=1.828,P=0.083)。
2.4病因与症状、体征相关性21例主要症状及体征为:头痛13例(13/21,61.90%)、抽搐8例(8/21,38.10%)、视力下降10例(10/21,47.62%)、神志改变12例(12/21,57.14%)、精神异常3例(3/21,14.29%)、恶心及呕吐11例(11/21,52.38%)、头晕8例(8/21,38.10%)、失语2例(2/21,9.52%)、偏瘫1例(1/21,4.76%)、智力改变1例(1/21,4.76%);21例临床至少出现2个症状,有的甚至多达7个,平均(3.43±1.21)个,其中单因素组(3.10±1.45)个症状,多因素组(3.73±0.91)个,但两组相比差异无统计学意义(t=-1.202,P=0.244)。21例中神经系统体征阳性12例,其中单因素组7例,多因素组5例,两组相比无统计学差异(P=0.387)。
2.5病因与影像学改变相关性本组资料同时行磁共振成像(magnetic resonance imaging,MRI)及计算机X线断层扫描(computed tomography,CT)检查的有16例,仅行MRI检查的3例,仅行CT检查的2例。除1例外,余20例影像学均提示血管源性水肿,主要部位为:顶叶14例(14/21,66.67%)、枕叶14例(14/21,66.67%)、额叶9例(9/21,42.86%)、颞叶13例(13/21,61.90%)、基底节区12例(12/21,57.14%)、脑干3例(3/21,14.29%)、小脑5例(5/21,23.81%)、脑室周围7例(7/21,33.33%);所有患者影像学提示受累部位个数0~8个,平均(3.81±1.66)个,其中单因素组(3.50±1.58)个,多因素组(4.09±1.76)个,两组比较无统计学差异(t=-0.807,P=0.430)。
3 讨 论
RPLS的发病因素众多且尚不明确,Hinchey等[1]首次报道该病的主要发病因素为高血压病、子痫前期或子痫、系统性红斑狼疮、脓毒症、器官移植、他克莫司及环孢素的使用等。随着医疗水平的发展及对该病认识的不断提高,亦有较多人报道RPLS与其他免疫抑制药(如环磷酰胺、利妥昔单抗等)[5]、自身免疫性疾病(如格林-巴利综合征、过敏性紫癜等)[6]、激素的使用、感染性休克[7]、急性阵发性卟啉病[8]等相关。此外,其他少见因素如视神经脊髓炎[9, 10]、席罕氏综合征[11]、低钠血症[12]、免疫球蛋白的使用[6]、蛇咬伤[13]、蜂或蝎蛰伤[14, 15]、中暑[16]、有机磷农药中毒[17]等亦可诱发RPLS。
本组病例分析结果表明,高血压病、子痫前期或子痫为RPLS发病的常见因素,但同时发现高钠血症、视神经脊髓炎在使用激素治疗过程中可发生RPLS。目前,学术界主要认为其发病与脑血管自动调节崩溃、灌注过渡、脑血管痉挛缺血缺氧及血脑屏障破坏渗出相关[4]。而Magana等[9]报道视神经脊髓炎诱发RPLS的主要原因可能为水通道蛋白-4抗体引起的水流量异常,这为RPLS发病机制的研究提供了新方向。
RPLS不同致病因素对患者临床表现及预后的影响各不相同。有报道称高血压脑病为RPLS预后不良的因素,而怀孕则为其保护因素[18]。Bo等[2]研究提示平均动脉压与颅内病变程度呈正相关,平均动脉压越高,则病变程度越重。但Mueller-Mang等[19]认为高血压与非高血压所致的RPLS经颅脑MRI检查提示在病变上无差异,但子痫或子痫前期患者更易累及基底节区;Li等[20]研究亦提示血压对颅脑病变无影响。
目前尚缺乏多种致病因素导致RPLS临床表现的研究。本研究发现,单个因素与多因素所致的RPLS患者例数相当(10∶11),但单因素组起病至好转的中位数时间较长,进一步分析发现,该组以高血压为主要发病因素(7/10,70%),其中2例血压严重升高,需联合静脉及口服降压药控制,且降压效果欠佳,并且其好转时间分别为45 d、35 d,这可能为单因素组好转的中位数时间较长的原因,这是否能够提示高血压与RPLS的好转时间相关?这一问题尚需进一步研究。Siebert等[21]研究提示年龄对RPLS症状及影像学表现有影响,而本研究显示两组在性别及年龄方面比较均无统计学差异,这可能提示年龄对RPLS的影响为独立因素,而与起病因素的多寡无关。另外,本研究中,单因素组和多因素组在RPLS症状出现的个数,有无神经系统体征,影像学表现及预后方面比较差异均无统计学意义,这一结果与文献[19, 20]一致,说明即使是多因素重叠作用导致发病,对RPLS的临床表现可能均无明显影响。
综上所述,RPLS常见病因为高血压病、子痫或子痫前期。分析各种病因与临床表现相关性,发现发病因素的多寡可能会对RPLS的好转时间产生影响,但对其他临床表现无影响。然而本研究病例数较少,需在今后的工作中进一步扩大样本量,或开展多中心临床研究以验证该研究结论。
【参考文献】
[ 1 ]Hinchey J, Chaves C, Appignani B, et al. A reversible posterior leukoencephalopathy syndrome [J]. N Engl J Med, 1996, 334(8): 494-500.
[ 2 ]Bo G, Hui L, Feng-Li L, et al. Relationships between edema degree and clinical and biochemical parameters in posterior reversible encephalopathy syndrome: a preliminary study [J]. Acta Neurol Belg, 2012, 112(3): 281-285.
[ 3 ]Liman T G, Bohner G, Heuschmann P U, et al. The clinical and radiological spectrum of posterior reversible encephalopathy syndrome: the retrospective Berlin PRES study [J]. J Neurol, 2012, 259(1): 155-164.
[ 4 ]李 洁. 可逆性后部白质脑病综合征临床及影像学研究[D]. 西安: 第四军医大学, 2010.
[ 5 ]Abenza-Abildua M J, Fuentes B, Diaz D, et al. Cyclophosphamide-induced reversible posterior leukoencephalopathy syndrome [J/OL]. BMJ Case Rep, 2009[2015-11-16]. http://www.ncbi.nlm.nih.gov/pubmed/21686794. [published online ahead of print May 25, 2009].
[ 6 ]Koichihara R, Hamano S, Yamashita S, et al. Posterior reversible encephalopathy syndrome associated with IVIG in a patient with Guillain-Barre syndrome [J]. Pediatr Neurol, 2008, 39(2): 123-125.
[ 7 ]Bartynski W S, Boardman J F, Zeigler Z R, et al. Posterior reversible encephalopathy syndrome in infection, sepsis, and shock [J]. AJNR Am J Neuroradiol, 2006, 27(10): 2179-2190.
[ 8 ]Rivero Sanz E, Camacho Velasquez J L, Santos Lasaosa S, et al. Neuroimaging abnormalities in a patient with posterior reversible encephalopathy syndrome due to acute intermittent porphyria [J/OL]. Neurologia, 2015[2015-11-16]. http://www.ncbi.nlm.nih.gov/pubmed/?term=Neuroima ging+abnormalities+in+a+patient+with+posterior+reversib le+encephalopathy+syndrome+due+to+acute+intermittent +porphyria. [published online ahead of print Feb 27, 2015].
[ 9 ]Magana S M, Matiello M, Pittock S J, et al. Posterior reversible encephalopathy syndrome in neuromyelitis optica spectrum disorders [J]. Neurology, 2009, 72(8): 712-717.
[10]冯基花,张剑锋. 视神经脊髓炎并发可逆性后部白质脑病综合征1例[J]. 中华灾害救援医学, 2015, 3(10): 594-595.
[11]Ni J, Zhou L X, Hao H L, et al. The clinical and radiological spectrum of posterior reversible encephalopathy syndrome: a retrospective series of 24 patients [J]. J Neuroimaging, 2011, 21(3): 219-224.
[12]Aulakh P, Fatakhov E, Jr. Koch C F, et al. Posterior reversible encephalopathy syndrome with documented hyponatraemia [J/OL]. BMJ Case Rep, 2013[2015-11-16]. http://www.ncbi.nlm.nih.gov/pubmed/?term=Posterior+reve rsible+encephalopathy+syndrome+with+documented+hypo natraemia. [published online ahead of print Jul 31, 2013].
[13]Varalaxmi B, Ram R, Sandeep P, et al. Posterior reversible encephalopathy syndrome in a patient of snake bite [J]. J Postgrad Med, 2014, 60(1): 89-90.
[14]Parakh M, Pilania K, Jangid H, et al. Posterior reversible encephalopathy syndrome-a rare complication of beestings [J]. Can J Neurol Sci, 2013, 40(3): 431-432.
[15]Porcello Marrone L C, Marrone B F, Neto F K, et al. Posterior reversible encephalopathy syndrome following a scorpion sting [J]. J Neuroimaging, 2013, 23(4): 535-536.
[16]Tan J L, McClure J, Hennington L, et al. The heat is on: a case of hyperthermia-induced posterior reversible encephalopathy syndrome( PRES)[J]. Neurol Sci, 2014, 35(1): 127-130.
[17]Phatake R, Desai S, Lodaya M, et al. Posterior reversible encephalopathy syndrome in a patient of organophosphate poisoning [J]. Indian J Crit Care Med, 2014, 18(4): 250-252.
[18]Alhilali L M, Reynolds A R, Fakhran S. A multidisciplinary model of risk factors for fatal outcome in posterior reversible encephalopathy syndrome [J]. J Neurol Sci, 2014, 347(1-2): 59-65.
[19]Mueller-Mang C, Mang T, Pirker A, et al. Posterior reversible encephalopathy syndrome: do predisposing risk factors make a difference in MRI appearance? [J]. Neuroradiology, 2009, 51(6): 373-383.
[20]Li R, Mitchell P, Dowling R, et al. Is hypertension predictive of clinical recurrence in posterior reversible encephalopathy syndrome? [J]. J Clin Neurosci, 2013, 20 (2): 248-252.
[21]Siebert E, Bohner G, Endres M, et al. Clinical and radiological spectrum of posterior reversible encephalopathy syndrome: does age make a difference? a retrospective comparison between adult and pediatric patients [J]. PLoS One, 2014, 9(12): e115073.
(2015-11-19收稿2016-01-13修回)
(责任编辑付辉)
Correlation study between etiology and prognosis of reversible posterior leukoencephalopathy syndrome
FENG Jihua, ZHANG Jianfeng, NING Zong, ZHENG Xiaowen, and QIN Jianglong. Department of Emergency, The First Hospital Affiliated to Guangxi Medical University, Guangxi Zhuang Autonomous Region, Nanning 530007, China
【Abstract】ObjectiveTo explore the relationship between etiology and clinical manifestation, prognosis of reversible posterior leukoencephalopathy syndrome (RPLS), and to provide evidence for clinical diagnosis and treatment.MethodsClinical data of 21 RPLS patients were retrospectively analyzed, and were divided into single factor group (etiology or risk factor≤1, n=10) and multi-factor group (etiology or risk factors≥2, n=11) according to their etiology or risk factors. Differences of the course of disease, prognosis, gender, age, symptom, sign and imaging feature between the two groups were respectively analyzed.Results(1) The common cause or main risk factor of RPLS were hypertension (17/21, 80.95%), eclampsia/preeclampsia (8/21, 38.10%). (2) Median time of the course of disease in multifactor group was 6.0 days (inter-quartile range time was 11 days), and in single factor group was 16.5 days (inter-quartile range time was 19.5 days), difference between the two groups was statistically significant (T=89.5, P=0.026), but differences of prognosis, gender, age, symptom, sign and imaging feature between the two groups were of no statistical significance.ConclusionsThe common cause of RPLS were hypertension and eclampsia/preeclampsia, the amount of etiological factor may have an effect on the turnaround time of RPLS, but have no effect on clinical manifestation, imaging feature and prognosis.
【Keywords】reversible posterior leukoencephalopathy syndrome; etiology; prognosis
Corresponding author:ZHANG Jianfeng, E-mail: zhangjianfeng930@163.com
通讯作者:张剑锋,E-mail: zhangjianfeng930@163.com
作者简介:冯基花,硕士研究生在读,住院医师,E-mail: 498258013@qq.com
基金项目:广西科学研究与技术开发计划课题(桂科攻14124003-7);南宁市科技攻关项目(20153086)
DOI:10.13919/j.issn.2095-6274.2016.02.007

