无创呼吸机辅助通气治疗肺发育不良患儿的临床效果
谢钦妹
福建省立医院重症医学五科 (福建福州 350000)
肺发育不良是由多种复杂因素引发的新生儿慢性难治性肺部疾病,具有独特的组织学特征及临床表现,可以继发多种严重并发症,临床病死率高,患儿可表现出不同程度的呼吸困难、缺氧,肺部气道狭窄甚至阻塞,肺部可闻及干、湿啰音和(或)哮鸣音,严重影响新生儿早期生命质量及后续生长发育[1]。近年来,危急重症新生儿抢救成功率逐年上升,而肺发育不良患儿发病率也随之增高。通过鼻、面罩等方式与患儿相连的无创机械通气具有痛苦小、操作简便等优点,更加适合新生儿科应用。本研究探讨无创呼吸机辅助通气治疗肺发育不良患儿的临床效果,现报道如下。
1 资料与方法
1.1 一般资料
选取2016年6月至2018年6月我院新生儿科收治的肺发育不良患儿50例,采用随机数字表法分为对照组与试验组,各25例。对照组男13例,女12例;平均胎龄(32.20±2.99)周;平均体重(1 181.00±199.16)g。试验组男14例,女11例;平均胎龄(31.96±2.85)周;平均体重(1 175.28±197.37)g。两组一般资料比较,差异无统计学意义(P>0.05),具有可比性。患儿家属均对本研究知情且已签署知情同意书,且本研究已通过我院医学伦理委员会审批。
纳入标准:符合新生儿肺发育不良诊断标准[2];患儿存在呼吸急促、呼吸衰竭和面色发绀等缺氧症状,且X线片查体示肺部出现典型囊状透亮区或肺呈囊泡样蜂窝样改变。排除标准:出现弥散性血管内凝血及双侧瞳孔散大、深昏迷、去大脑强直等危重状态的患儿;存在一项或多项严重先天发育畸形/异常的患儿。
1.2 方法
两组均接受综合治疗,维持生命体征稳定。在此基础上,对照组采用气管插管呼吸机辅助通气,试验组通过鼻、面罩等与呼吸机相连进行无创机械通气,通气方式为间歇正压或间歇正压/呼气末正压。两组采用美国进口BiPAP Res-Med呼吸机,参数设置为吸气峰压(peak inspiratory pressure,PIP)/呼气末正压(positive end expiratory pressure,PEEP) (15~18)/(4~6)cmH2O(1 cmH2O=0.098 kPa),氧浓度60%~80%,呼吸频率30~50次/min,吸气时间0.5~0.6 s。
1.3 临床评价
比较两组治疗前、治疗后24 h的血氧饱和度,并发症发生率,住院时间及病死率。
1.4 统计学处理
2 结果
2.1 两组血氧饱和度及住院时间比较
治疗后24 h,两组血氧饱和度均明显高于同组治疗前,差异有统计学意义(P<0.05);治疗前、治疗后24 h,两组间血氧饱和度比较,差异无统计学意义(P>0.05)。试验组住院时间短于对照组,差异有统计学意义(P<0.05)。见表1。
2.2 两组病死率及并发症发生率比较
试验组病死率为4.0%(1/25),低于对照组的16.0%(4/25),但差异无统计学意义(P>0.05)。试验组肺部感染1例,循环衰竭1例,并发症发生率为8.3%(2/24);对照组肺部感染4例,循环衰竭1例,肾衰竭1例,并发症发生率为28.6%(6/21);试验组并发症发生率显著低于对照组,差异有统计学意义(P<0.05)。
表1 两组血氧饱和度及住院时间比较(±s)
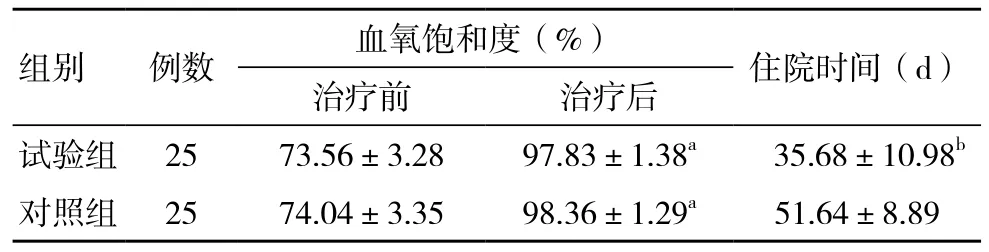
表1 两组血氧饱和度及住院时间比较(±s)
注:与同组治疗前比较,aP<0.05;与对照组比较,bP<0.05
试验组 25 73.56±3.28 97.83±1.38a 35.68±10.98b对照组 25 74.04±3.35 98.36±1.29a 51.64±8.89
3 讨论
新生儿肺发育不良亦称新生儿支气管肺发育不良,是新生儿科常见的呼吸系统疾病之一,可以继发多种严重并发症,临床病死率高,且可引发患儿远期智力及体格发育障碍[1]。目前,临床上对新生儿肺发育不良的发病机制尚存争论。该病在病理上主要以肺泡、肺泡毛细血管及肺小血管发育不良为特征,具体表现为肺泡数量减少、体积增大及结构单纯化,较少造成肺泡和气道损伤,但可降低肺顺应性,造成潮气量和功能残气量减少,增加肺泡无效腔,进而增加气道阻力及呼吸做功使得通气/血流(ventilation/perfusion ratio,V/Q)比值下降,引发低氧血症及二氧化碳潴留。肺泡、肺泡毛细血管和肺小血管的发育不良,及肺泡数量的减少使得肺血管床减少、气体交换面积减少、肺血管重建,并最终导致肺动脉高压,甚至终身性肺源性心脏病[2]。
针对支气管肺发育不良患儿的治疗需早期给予其辅助呼吸,以纠正缺氧并改善低氧血症。呼吸机辅助通气的基本原理是通过间歇、反复地向气道内直接施加压力产生肺泡与大气压间压力差,完成肺泡通气。按照产生压力差的机械原理不同,呼吸机分为负压呼吸机和正压呼吸机,目前临床主要用后一类,本研究采用的也是正压呼吸机。正压呼吸机的作用机制是在气道口施加正压,将气体送入肺内,产生吸气,而患儿呼气的过程是被动的,且利用呼吸机可以定时限压地产生持续气流,这一工作原理和工作特点决定了其适合于婴儿和新生儿[3]。呼吸机辅助通气按照是否需要气管插管或气管切开分为有创机械通气和利用鼻导管、面罩等与呼吸机相连的无创机械通气。无创呼吸机辅助通气是一种临床常用急救措施,通过增加患儿气道内气压及胸腔内压力,使肺组织弹性及顺应性增加,从而降低心脏前负荷,改善心功能,使动脉血氧饱和度上升,提高组织氧合及灌流量[4-5]。
本研究结果显示,治疗后24 h,两组血氧饱和度均明显高于同组治疗前,差异有统计学意义(P<0.05);治疗前、治疗后24 h,两组间血氧饱和度比较,差异无统计学意义(P>0.05)。试验组住院时间短于对照组,差异有统计学意义(P<0.05)。试验组病死率低于对照组,但差异无统计学意义(P>0.05)。试验组并发症发生率低于对照组,差异有统计学意义(P<0.05)。无创呼吸机辅助通气治疗肺发育不良患儿,可降低并发症发生率,提高患儿生存率及治愈率,治疗效果更显著,同时可迅速缓解患儿呼吸困难、缺氧、发绀等临床症状。无创呼吸机辅助通气治疗对患儿造成的痛苦小,临床费用少,患儿家属接受度高;且无创呼吸机体积小,操作难度小,便于临床医师使用;无创呼吸机辅助通气治疗可减少护理人员后期工作量,更加适合新生儿科应用。在使用无创呼吸机辅助通气治疗肺发育不良患儿时应注意预防患儿肺部感染,严格执行新生儿ICU病房的消毒隔离制度,避免院内交叉感染;严格掌握并遵守上机指征,定期进行呼吸道痰培养,合理使用抗生素;积极处理原发病。以上对提高患儿抢救成功率、治疗效果及预后有重要意义。
综上所述,无创呼吸机辅助通气治疗肺发育不良患儿效果显著,可降低并发症发生率,缩短住院时间,改善患儿预后。

