早期先兆流产患者孕酮、HCG 检测的临床价值分析
王伟
枣庄市妇幼保健院妇产科,山东枣庄 277100
早期先兆性流产是发生于妊娠12 周以前的妇产科常见疾病之一,研究发现,造成先兆性流产的因素有胚胎因素、母体因素、内分泌、遗传因素等[1-3]。早期先兆性流产经过休息和治疗后, 若临床症状有所缓解,妊娠可继续;若孕妇腹痛继续加重,且阴道流血量增加,将会发展为难免流产。 因此,出现早期先兆流产相应症状后, 及时对病情的发展及预后做出准确判断非常重要。 目前,孕酮、人绒毛膜促性腺激素(HCG)等在临床工作中被普遍认同[4-5]。 但目前关于孕酮、HCG 联合检测对早期先兆性流产的诊断价值鲜有报道。故该研究选取该院2020 年8 月—2021年10 月收治的220 例早期先兆性流产孕妇为研究对象,探究孕酮、HCG 联合检测的价值。现报道如下。
1 资料与方法
1.1 一般资料
选取该院收治的早期妊娠的孕妇220 例为研究对象。纳入标准:①宫内妊娠,妊娠周期均在12 周以内;②常规检查:宫体大小与停经周数相符,宫颈口关闭,胎膜完整;③彩超结果:孕囊存在,有胎心搏动;④尿妊娠检查和血清HCG 结果均为阳性;⑤孕妇阴道可见少量暗红色血液流出, 伴随阵发性下腹痛和腰痛; ⑥所有孕妇均有先兆流产表现。 排除标准:①多胎,子宫畸形者;②合并子宫疾病/心、肺功能不全者;③羊膜腔内感染者;④参与研究前有激素类药物服用史者;⑤精神病患者。
孕妇年龄 21~35 岁,平均(29.04±1.76)岁;孕周5~12 周,平均(9.17±1.08)周;停经时间 36~83 d,平均(61.98±5.03)d;体质量 46~68 kg,平 均(58.17±5.69)kg;出血时间 1~9 d,平均(6.52±1.38)d。 该次研究经枣庄市妇幼保健院医学伦理委员会审批, 所有孕妇及主要照顾者对研究知情,并主动签署《知情同意书》。
1.2 方法
1.2.1 激素水平测定 孕妇于清晨8:00-10:00 空腹状态下被抽取外周静脉血5 mL, 放入抗凝管中保存。 待所有孕妇均完成抽血后,将样本放入离心机,以3 000 r/min 的速度离心 5 min 后, 静置30 min,取上层清液, 采用化学发光免疫法进行孕酮、HCG水平的检测。入选孕妇均分别在孕5 周、孕6 周及孕7 周时进行一次孕酮、HCG 水平的测定。
1.2.2 分组方法 ①健康人群体内HCG 正常水平分布为:孕 6 周﹥5 500 IU/L,孕 7 周﹥10 000 IU/L[6]。该次研究根据首次测得的HCG 水平及2 d 后复测的结果分为倍增良好组(n=162)和倍增不良组(n=58)。 倍增良好组要求所有孕妇第2 天复测的值是首次HCG 水平的0.66 倍及以上, 反之则划分至倍增不良组。两组孕妇一般资料比较,差异无统计学意义(P>0.05),具有可比性。 见表 1。
表1 两组孕妇一般资料比较()
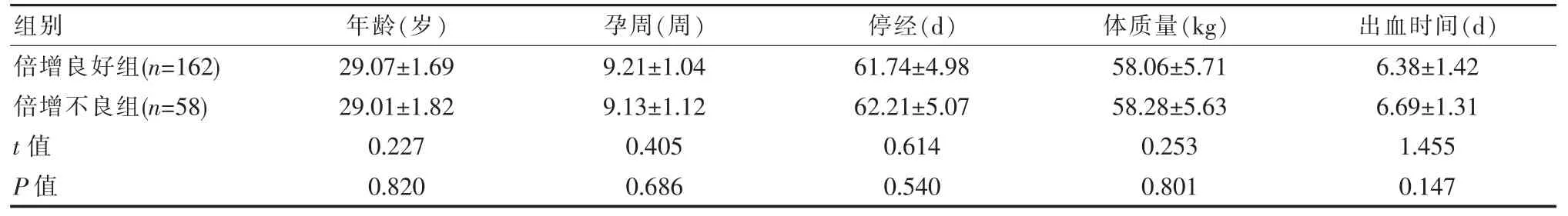
表1 两组孕妇一般资料比较()
组别倍增良好组(n=162)倍增不良组(n=58)t 值P 值年龄(岁)29.07±1.69 29.01±1.82 0.227 0.820孕周(周) 停经(d)9.21±1.04 9.13±1.12 0.405 0.686 61.74±4.98 62.21±5.07 0.614 0.540体质量(kg) 出血时间(d)58.06±5.71 58.28±5.63 0.253 0.801 6.38±1.42 6.69±1.31 1.455 0.147
②健康人群体内孕酮正常水平分布为:孕5 周>10 ng/mL,孕 6 周>20 ng/mL,从第 7 周开始,每周孕酮水平均高于前1 周[7]。 有学者研究发现,当孕妇体内的孕酮水平<10 ng/mL,且HCG 水平在1 500 IU/L以上时,易出现胚胎停育[8]。基于上述孕酮水平的高低分布,将所有患者再次重新分为孕1 组(n=74)、孕2组(n=79)、孕 3 组(n=67),孕 1 组孕酮水平<10 ng/mL,孕2 组孕酮水平介于10~20 ng/mL, 孕3 组孕酮水平>20 ng/mL。 3 组孕妇一般资料比较, 差异无统计学意义(P>0.05),具有可比性。 见表 2。
表2 3 组孕妇一般资料比较()
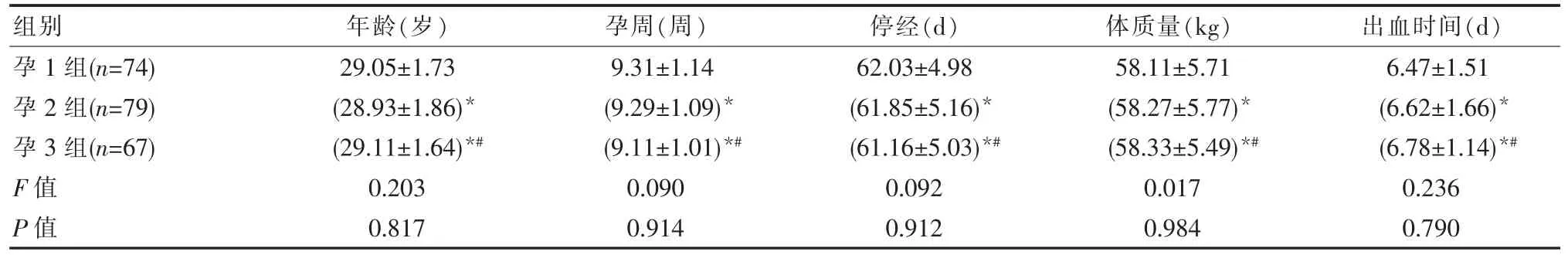
表2 3 组孕妇一般资料比较()
注:与孕 1 组比较,*P<0.05;与孕 2 组比较,*#P<0.05
组别 年龄(岁) 孕周(周) 停经(d)孕 1 组(n=74)孕 2 组(n=79)孕 3 组(n=67)F 值P 值29.05±1.73(28.93±1.86)*(29.11±1.64)*#0.203 0.817 9.31±1.14(9.29±1.09)*(9.11±1.01)*#0.090 0.914 62.03±4.98(61.85±5.16)*(61.16±5.03)*#0.092 0.912体质量(kg) 出血时间(d)58.11±5.71(58.27±5.77)*(58.33±5.49)*#0.017 0.984 6.47±1.51(6.62±1.66)*(6.78±1.14)*#0.236 0.790
基于上述已有分组方案,分别统计倍增良好组、倍增不良组中处于不同孕酮水平的孕妇例数。 倍增良好组:孕酮水平<10 ng/mL 的孕妇有55 例,记为:倍增良好组--孕1 组;孕酮水平10~20 ng/mL 的孕妇有 58 例,记为:倍增良好组--孕 2 组;孕酮水平>20 ng/mL 的孕妇有49 例,记为:倍增良好组--孕3 组。 倍增不良组:孕酮水平<10 ng/mL 的孕妇有 25 例,记为:倍增不良组--孕 1 组;孕酮水平10~20 ng/mL 的孕妇有17 例,记为:倍增不良组--孕2 组;孕酮水平>20 ng/mL 的孕妇有16 例,记为:倍增不良组--孕3 组。
1.3 统计方法
采用SPSS 26.0 统计学软件分析数据, 符合正态分布的计量资料以()表示,两组间比较用t 检验,多组间比较用 F 检验;计数资料以[n(%)]表示,采用 χ2检验,P<0.05 为差异有统计学意义。
2 结果
2.1 HCG 倍增状态与妊娠结局的关系比较
HCG 倍增良好组妊娠成功率为66.67%, 高于HCG 倍增不良组的3.45%,差异有统计学意义(P<0.05),见表 3。
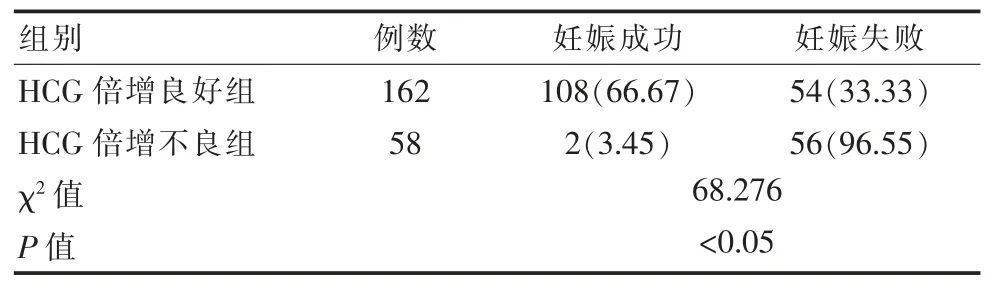
表3 HCG 倍增状态与妊娠结局的关系比较[n(%)]
2.2 孕酮水平与妊娠结局的关系比较
随着孕酮水平的升高,妊娠成功率显著升高,组间差异有统计学意义(P<0.05),见表 4。

表4 孕酮水平与妊娠结局的关系比较[n(%)]
2.3 联合HCG 和孕酮水平妊娠结局比较
HCG 倍增良好时,随着孕酮水平的升高,妊娠成功率也升高,组间差异有统计学意义(P<0.05);HCG倍增不良时,随着孕酮水平的升高,妊娠成功率组间比较,差异无统计学意义(P>0.05)。 见表 5。
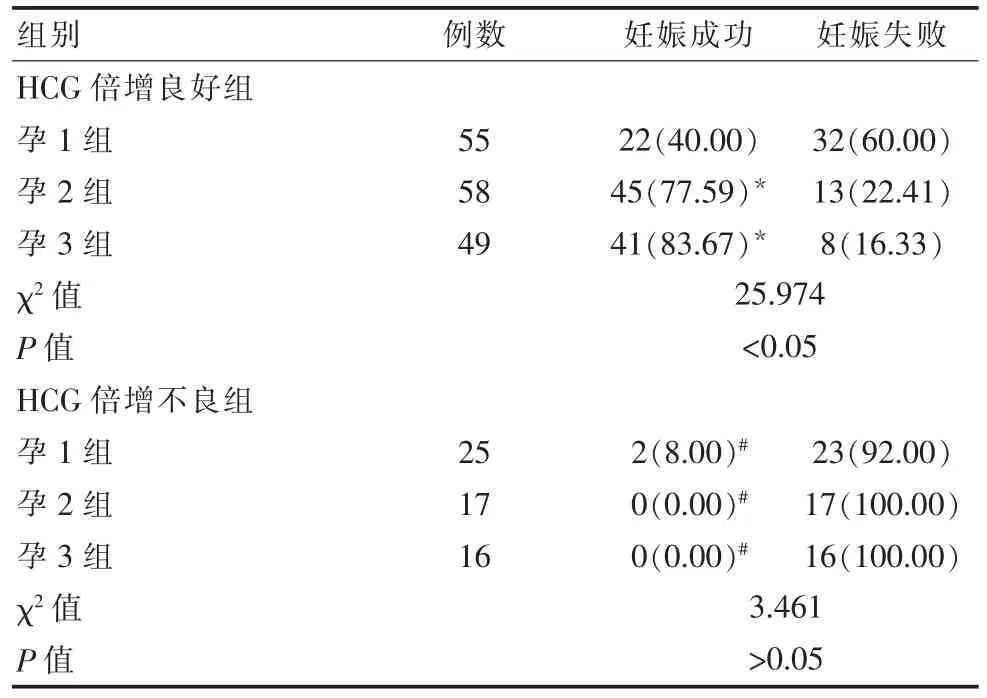
表5 联合HCG 和孕酮水平妊娠结局比较[n(%)]
3 讨论
早孕期间先兆流产的发生率在10%以上, 有研究发现, 黄体功能不全是导致流产的主要原因,对此,采用的主要治疗手段是为孕妇补充孕激素[9-10]。目前我国 《复发性流产诊治的专家共识》《自然流产诊治中国专家共识(2020 年版)》等[11-12]共识均对流产孕妇的诊断和治疗提出明确的规定,但是由于孕妇先兆流产的病因较为复杂, 且各因素之间相互影响,导致孕妇临床检查和药物使用依旧处于过度的现象[13],进而出现各类副作用, 为孕妇及家庭增加了更多的负担。
HCG 是一种糖蛋白,主要由胎盘的滋养层细胞分泌,第7 周迅速升高,第10 周达到顶峰,持续1~2周后迅速下降,妊娠中晚期血清中HCG 水平相较于峰值降低90%[14-15]。孕妇妊娠异常时,HCG 水平的变化将不再遵从该规律,倍增缓慢。 因此,该研究测定孕妇体内的HCG 水平时,以多次测量结果的差值为依据, 结果显示,HCG 倍增良好组妊娠成功率为66.67%, 高于 HCG 倍增不良组的 3.45%(P<0.05),说明HCG 水平与妊娠结局之间存在一定的关联。李婉萍等[16]对HCG 水平高低与妊娠结局之间的关系采用多因素分析,得出HCG 水平异常为影响孕妇不良妊娠结局的独立危险因素(P<0.05)。 但该次研究发现, 即使HCG 水平稳定倍增时, 孕妇依然有33.33%的可能会出现妊娠失败, 可能与黄体功能不全有关,或是遗传、感染等因素[17]。 孕酮不仅是维持正常妊娠的必要条件之一, 也是判断早期妊娠状况的关键性指标, 正常孕妇在5~9 孕周内血清中孕酮的水平相对于9 周以后较为稳定, 因此在测定9 周以前的血清孕酮水平时需要多次检测[18]。 该研究根据孕妇体内孕酮水平的高低,以10 ng/mL 和20 ng/mL为界限,将孕妇分为3 组,结果显示,孕1 组妊娠成功率为33.78%,孕2 组妊娠成功率为58.23%,孕3组妊娠成功率为70.15%, 随着孕酮水平的升高,妊娠成功率也增加(P<0.05)。 黄艳等[19]对先兆流产和孕酮水平之间的关系采用Spearman 相关性分析,结果发现,先兆流产的发生与孕酮之间呈负相关,随着孕酮水平的降低,先兆流产的发生率增加,与该研究结果类似。但该研究还发现,当孕妇血清中的孕酮水平超过10 ng/mL 后,妊娠的成功率不再发生显著的变化。 基于上述原因,该研究对HCG 与孕酮联合后对妊娠结局的影响也进行探究,结果显示,当HCG倍增良好时,孕1 组妊娠成功率为40.00%,孕2 组妊娠成功率为 77.59%, 孕 3 组妊娠成功率为83.67%, 随着孕酮水平的升高, 妊娠成功率也增加(P<0.05),当孕酮水平高于 10 ng/mL 后,妊娠结局不再发生显著变化,且当HCG 倍增不良时,无论孕酮水平高低,孕妇的妊娠失败率均很高。说明黄体功能缺陷可能是孕酮水平过低的原因,对于HCG 倍增良好的孕妇可予以孕激素黄体酮保胎治疗[20]。王娟[21]研究发现,孕酮和HCG 联合检测先兆流产的准确率显著高于两项指标单独检测结果, 证实了孕酮和HCG 联合检测先兆流产的必要价值。
综上所述,早孕期间,孕妇体内的HCG 水平虽然可以反映妊娠状况, 但是单一的HCG 水平变化,并不能判断最终的妊娠结局, 因此临床为准确判定妊娠结局需联合孕酮激素水平的高低变化, 并视这两项情况予以孕妇黄体酮保胎治疗。

