1996至2010年北京市活产新生儿出生体重变化趋势及其影响因素
陈芳芳 王文鹏 滕红红 赵 娟 滕 越 武明辉 张 雪 侯冬敏 谢 争 蒋京伟
米 杰1
出生体重是衡量胎儿宫内发育情况的重要指标,也是反映一个国家经济状况的指标之一。从人群角度而言,低出生体重(出生体重<2 500 g)或巨大儿(出生体重≥4 000 g)和很多近期或远期的健康危害都密切相关。低出生体重儿容易发生各种并发症,是新生儿高死亡率的重要影响因素;同时,低出生体重儿的生长发育多落后于正常出生体重儿,成年后发生高血压等慢性病的危险也将极大增加[1,2]。巨大儿在出生后会延续出生前的体重增长趋势,胎儿期的肥胖也会影响至儿童期甚至成年后,如果不能尽早合理地控制饮食,不仅容易导致超重和肥胖,而且还有可能导致一系列的代谢异常。国外许多研究均显示,巨大儿在儿童期发生某些肿瘤的危险性高于正常出生体重儿[3~6]。无论从成人疾病“溯源”,还是从改善儿童体格和认知发育水平等角度而言,低出生体重儿和巨大儿都非常值得关注。2001年国务院颁布了《中国儿童发展纲要(2001至2010年)》和《中国妇女发展纲要(2001至2010年)》,要求对妇女儿童的健康指标开展常规检测。本研究以北京市晚近15年来出生的活产新生儿数据为线索,从纵向角度描述分析出生体重的变化趋势,从横断面上分析出生体重的影响因素,以期为加强围生期保健提供更多线索。
1 方法
1.1 研究设计及伦理 本研究根据医院的产科记录完整性、医院配合程度等条件选择北京市2家专科医院——北京市海淀区妇幼保健院(简称,海淀区妇保院)和首都医科大学附属北京妇产医院北京妇幼保健院(简称,北京妇产医院),采用病例回顾分析的方法进行产科病历回顾性分析。以1996、1997、1998、1999、2000、2005和2010年上述2家医院分娩的活产儿为研究对象,描述分析1996至2010年北京市新生儿出生体重情况及其变化趋势。根据资料完整性、影响因素信息的稳定性和时效性等因素以2010年北京妇产医院出生的活产新生儿作为对象分析出生体重的影响因素。本研究课题和实施方案得到首都儿科研究所伦理委员会的批准。
1.2 数据采集和质量控制 从2家医院病案系统调取活产新生儿病历,人工翻阅病史采集相关数据录入至本研究病例回顾调查数据库,录入人员在录入前通过统一培训,每个录入日抽取5%录入数据重新进行病历核对;采集项目:产妇年龄、民族、文化程度、产次、胎数、孕前体重、产前体重、身高、羊水量、新生儿性别、出生体重、孕周、是否患有妊娠糖尿病和妊娠高血压等资料,确定采集项目时充分考虑了既往文献[7~9]对出生体重影响因素的报道。
1.3 采集数据的定义 ①产妇年龄:截取分娩年龄;民族:汉族和少数民族;②文化程度:小学及以下、初高中、大学及以上;③孕前体重和身高在2000年前没有作为病历记录的内容,2000年后孕前体重和身高的病历记录为产妇回忆数据;④孕前BMI(kg·m-2)=孕前体重(kg)/身高(m2),BMI< 18.5 kg·m-2为消瘦、BMI≥18.5且<24.0 kg·m-2为正常体重、BMI≥24.0 kg·m-2为超重;孕期增重=产前体重-孕前体重;⑤新生儿出生孕周:<37周为早产儿,<32周为极度早产儿,>37周且<42周为足月儿,鉴于≥42孕周儿极少,本研究不采集相关数据;⑥依据美国国家科学院医学研究院(Institution of Medicine,IOM)2009年孕期增重推荐范围评估孕期增重标准[10],孕前BMI<18.5 kg·m-2,孕期增重推荐范围12.5~18.0 kg;孕前BMI≥18.5且<25 kg·m-2,孕期增重推荐范围11.5~16.0 kg;孕前BMI≥25且<30 kg·m-2,孕期增重推荐范围7.0~11.5 kg;孕前BMI≥30.0 kg·m-2,孕期增重推荐范围5.0~9.0 kg,本研究课题组对2000、2005和2010年度北京妇产医院的每一个产妇数据计算孕期增重,以IOM标准中不同的BMI所对应的孕期增重范围判定孕期增重不足、适宜和过多;中国临床研究[11]建议孕期增重12.5 kg;⑦妊娠糖尿病诊断标准采用中华医学会围产医学分会推荐的妊娠合并糖尿病临床诊断与治疗推荐指南(草案)[12];⑧妊娠期收缩压高于140 mmHg和(或)舒张压高于90 mmHg诊断为妊娠高血压;⑨根据B超检查所得的羊水指数(AFI)判断羊水量,AFI<8 cm为羊水量少,AFI≥24 cm为羊水量多,两者之间为羊水量中等。
1.4 统计学方法 采用EpiData 3.1录入数据,SPSS 13.0软件进行统计分析。各年间出生体重的比较采用方差分析。以2010年度北京妇产医院出生的活产新生儿为基础,以新生儿出生体重作为因变量,将新生儿性别、产妇年龄、民族、文化程度、孕前BMI、孕期增重评估、胎数、是否早产、孕次、产次、羊水量、妊娠糖尿病和妊娠高血压作为自变量,运用多元线性回归模型,引入法(Enter)筛选新生儿出生体重的影响因素。
关于低出生体重和巨大儿发生率的变化趋势及影响因素的相关研究结果由于篇幅原因,将另撰文分析。
2 结果
2.1 基本数据 2家医院15年间7个年度出生的活产新生儿63 661例,8例性别记录缺失,男婴33 402例,女婴30 251例(男∶女为110∶100);多胎儿占2.5%(1578/63 661),双胎1 535例,三胎39例,四胎4例;产妇62 883例。两家医院活产儿数比例约为1.1∶1。2010年度北京妇产医院出生的活产新生儿11 006例,1例性别记录缺失,男婴5 809例,女婴5 196例;多胎儿占3.0%(327/11 006),其中双胎317例,三胎6例,四胎4例;产妇10 845例。新生儿及产妇一般特征信息见表1。
2.2 1996至2010年新生儿出生体重及相关因素变化趋势
2.2.1 新生儿出生体重相关信息 表1显示:①15年来新生儿性别构成比没有明显变化趋势(χ2=3.371,P=0.761)。②新生儿平均出生体重3 329 g(95%CI:2 250~4 250 g),总体方差分析,各年间出生体重差异有显著统计学意义(F=21.377,P<0.001),从表1数据可见,出生体重2000年以前有增加趋势,2000年以后略呈降低态势,出生体重变化在2000年时出现拐点,对2000年之前和之后各年间的出生体重进行方差分析,显示2000年之前和之后各年间出生体重差异均有显著统计学意义(之前:F=30.439,P<0.001;之后:F=9.927,P<0.001)。③男婴出生体重高于女婴(F=854.150,P<0.001)。④1996至2010年早产儿的发生率总体保持递增趋势(χ2=80.740,P<0.001),极度早产儿的发生率总体同样保持递增趋势(χ2=5.665,P=0.017)。⑤多胎比例略有增加(χ2=16.503,P=0.011)。
2.2.2 产妇相关信息 ①1996至2010年产妇年龄构成存在明显的变化趋势(χ2=5 358.351,P<0.001),均值由26.5岁逐渐上升至29.9岁,30岁以上的产妇呈升高趋势(χ2=4 585.730,P<0.001),尤其35岁以上的高龄产妇的构成比从1996年的2.0%增加至2010年的11.4%(χ2=38.096,P<0.001),增加了近5倍。②2000年以来孕前消瘦产妇的构成比呈增加趋势(χ2=17.716,P<0.001),正常体重产妇构成比变化不明显(χ2=0.759,P=0.384),超重产妇的构成比有减少趋势(χ2=11.328,P=0.001)。③虽然2000、2005和2010年3年孕期增重的均值存在差异(F=20.014,P<0.001),但都保持在16~17 kg;以IOM标准中不同的BMI所对应的孕期增重推荐范围判断,53.6%以上的孕妇孕期体重增重过多。
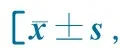
表1 1996至2010年北京市活产新生儿出生体重及相关因素变化趋势%(n)]
Notes GA: gestational age; 1) Data were collected from babies who were born in Beijing obstetric and gynecologic hospital, because records from this hospital had complete maternal information; 2) According to the American Institution of Medicine (IOM) guidelines on maternal health weight gain
2.3 出生体重影响因素单因素分析 以2010年度北京妇产医院出生的活产新生儿11 006例为基础,将出生体重在新生儿性别、产妇年龄、民族、文化程度、孕前BMI、孕期增重评估、胎数、是否早产、孕次、产次、羊水量、妊娠糖尿病和妊娠高血压等因素间分布做统计学检验(表2)。
2.3.1 产妇基本因素的影响 产妇的民族在本研究中未显示出与出生体重相关,年龄、受教育程度、孕次、产次、是否早产、胎数和羊水量均与新生儿出生体重相关。
2.3.2 产妇孕期异常情况对新生儿出生体重的影响 和没有妊娠高血压产妇的子代相比,有妊娠高血压产妇的新生儿出生体重显著降低;有妊娠糖尿病产妇子代的出生体重数值上虽显著高于无妊娠糖尿病子代,但方差分析未显示差异有统计学意义。
2.3.3 新生儿性别与出生体重的关系 不同性别的新生儿平均出生体重也不同,男婴的平均出生体重显著高于女婴(P<0.001)。
2.3.4 产妇孕前BMI及孕期增重情况对出生体重的影响 以IOM 2009年孕前BMI标准判断,孕前消瘦、正常、超重和肥胖的产妇子代出生体重差异有显著统计学意义。孕期增重≥12.5 kg的产妇和增重<12.5 kg的产妇相比,子代出生体重明显增加。以IOM 2009年孕期增重标准判断,孕期增重过少、适宜和过多的产妇子代出生体重的差异具有显著统计学意义。
2.4 出生体重影响因素的多元线性回归分析 多元线性回归分析结果见表3,调整后的R2为0.389,对出生体重影响因素从大至小排列依次为早产、多胎、羊水量、妊娠高血压、孕期增重情况、新生儿性别、产妇文化程度、妊娠糖尿病,另外,产妇年龄、孕前BMI、孕次也对新生儿出生体重有影响。
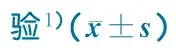
表2 2010年北京市活产儿不同影响因素下出生体重情况及差异检
Notes 1) Data were collected from babies who were born in Beijing obstetric and gynecologic hospital in 2010; 2)F-test from ANOVA; 3) According to the American Institution of Medicine (IOM) guidelines on maternal health weight gain

表3 2010年出生体重影响因素的多元线性回归分析
Notes Independent variables in the multiple linear regression model: baby's gender; maternal age; nationality; maternal education; prepregnancy BMI; adequacy of gestational weight gain; fetus number; preterm birth; gravidity; parity; amniotic fluid volume; gestational diabetes; pregnancy induced hypertension. 1) According to the American Institution of Medicine (IOM) guidelines on maternal health weight gain
3 讨论
2010年中国住院分娩率为97.8%,其中城市为99.2%,农村为96.7%[13],可以认为目前医院产科数据对人群总体新生儿出生状况具有很好的代表性。本研究根据医院配合度、产科记录的完整性等条件选择了北京市2家专科医院,2005和2010年在2家医院分娩的活产新生儿数,分别占北京市活产新生儿总数的17.2%和14.0%(总活产新生儿数据来源于“北京市妇幼保健网络信息系统”),可以在一定程度上反映北京市新生儿出生体重的整体水平和变化趋势。
3.1 活产新生儿出生体重变化趋势 本研究结果显示出生体重变化趋势表现为2000年以前递增,2000年以后递减。分析其原因,①20世纪90年代,人们的饮食结构发生了很大改变,摄入比以往含有更多热量、脂肪和更少膳食纤维的食物,成人肥胖率逐渐增加。由于产妇孕前BMI和子代出生体重相关,和正常体重产妇相比,产前超重的产妇子代出生体重较高的危险将上升[8],提示2000年前产妇孕前肥胖率的增加趋势是新生儿出生体重呈现增加趋势的原因之一。②由于孕期增重过多是分娩巨大儿的危险因素,而2000年以前孕期保健的工作重点更多是放在减少营养不良,孕期营养过剩的危害没有得到广泛认可和普及,孕期保持适宜增重的理念也没有得到重视,生活水平的提高可能导致孕期增重过多,可能加剧了2000年以前新生儿出生体重增加的幅度和速度。③2000年以后随着社会经济的进一步发展和现代医学的进步,围生期保健工作得到大力开展,低出生体重儿及超低出生体重儿的成活率提高,本研究2010年早产儿中有51.3%为低出生体重,故2000年以后出生体重的降低趋势可能也与北京市逐渐上升的早产率有关。另一方面,国务院于2001年颁布了《中国儿童发展纲要(2001至2010年)》和《中国妇女发展纲要(2001至2010年)》,要求对一些妇女儿童的健康指标开展常规检测,而且开始宣传孕期适当增重的理念。本研究结果显示2000年以后新生儿出生体重有递减趋势,也在一方面说明2000年以后孕期保健知识得到较好的普及,孕期营养过剩的问题受到重视,出生体重增加趋势得到一定控制,同时也提示在控制出生质量工作中开展科普宣传教育的重要性和必要性。
同时也应当注意到,出生体重从2000至2010年10年间虽然呈下降趋势,但下降速率非常缓慢,和2005年九城市儿童体格发育调查的城市新生儿体重相比较[14],北京市新生儿出生体重均处于较高水平。人体脂肪细胞数目在胎儿出生前3个月增多显著,此时若营养素摄入过多,可引起脂肪细胞数目增多且体积增大[15],使得今后肥胖治疗较困难且易复发。考虑到巨大儿的近远期危害,以及北京市新生儿出生体重的较高水平,控制出生体重仍是北京市围生期保健的重点。
3.2 早产发生率及变化趋势 本研究结果显示1996至2010年间早产以及极度早产儿的发生率总体保持递增趋势,与围生期高危儿的及时抢救成功、低出生体重儿和早产儿成活率提高有关。本次调查中2010年出生体重<1 500 g的极低出生体重儿占全部低出生体重儿的比例为10.9%(0.5%∶4.6%),明显高于1998年全国低出生体重儿抽样调查[16]的3.8%。另外,随着近年辅助生育技术越来越多地应用于临床,多胎新生儿的分娩量也逐步上升,这也是早产发生率逐渐增加的原因之一。
3.3 出生体重影响因素 产妇和胎儿个体因素中,产妇的年龄、文化程度、孕前BMI、孕次、产次、胎数、羊水量以及新生儿的性别均与新生儿出生体重有关。多元线性回归模型显示,产妇文化程度、孕前BMI、孕次、羊水量和新生儿出生体重呈正相关,产妇年龄、胎数和出生体重呈负相关,男婴出生体重明显高于女婴,早产儿出生体重比足月新生儿平均低841 g。单因素分析显示,产次与出生体重的相关系数有统计学意义,而多因素分析显示无统计学意义,说明产次可能通过其他因素的变化对出生体重产生影响。
与孕期保健相关的因素中,孕期增重情况是新生儿出生体重的重要影响因素。产妇孕期增重的情况对于子代拥有适宜出生体重很有意义。和增重适宜产妇相比,孕期增重过多产妇的子代出生体重平均增加121 g,提示孕期增重是孕期保健的关键点之一。本研究结果显示2000年以来,产妇孕期增重都保持在16~17 kg,高于中国目前临床使用的孕期增重推荐值12.5 kg,如采用美国IOM推荐值诊断的孕期增重过多产妇占50%以上。目前,国内也有多名学者提出孕期增重相关建议,如对于孕前BMI正常的产妇,周敏等[11]基于北京的数据建议孕妇孕期增重的适宜范围为13~19 kg,蒋一方等[17]基于上海的数据提出孕期增重适宜范围为12.0~15.5 kg。适合中国妊娠期妇女的孕期适宜增重范围仍有待进一步探讨。
产妇患妊娠高血压,其子代与无妊娠高血压产妇的子代相比,新生儿出生体重平均降低124 g,而有妊娠糖尿病产妇的新生儿出生体重平均高于无妊娠糖尿病产妇的子代约80 g。妊娠糖尿病和妊娠高血压均会严重影响母婴健康,是孕产妇和围产儿患病及死亡的主要原因。本研究结果提示预防妊娠糖尿病和高血压对子代拥有适宜的出生体重具有积极意义,需要从妊娠期落实疾病预防为先的理念,建立相应完善的疾病管理体系,规范诊断和治疗,为妊娠期慢性病的综合管理提供基础,为进一步随访揭示宫内发育与成人疾病的联系提供有效信息。
3.4 本研究局限性 本研究的研究对象来源于北京市城区2家条件相对较好的妇产专科医院,产妇教育水平和经济状况可能高于北京市整体水平,就诊疑难病例也可能相对较多,所得新生儿出生体重和北京市总体新生儿出生体重水平相比可能存在偏倚。另外,15年间有部分年代数据未纳入分析,横断面数据可能存在一定偏倚。但本研究所涉及的2家医院分娩量较大,占全市的1/6左右,而且本研究资料包括15年的数据,且保存较为完整全面,所以可以认为本研究在反映北京市新生儿出生体重的整体水平和变化趋势角度具有一定的代表性。
3.5 结论 北京市新生儿出生体重变化趋势表现为2000年以前快速递增,2000年以后缓慢递减。应加强孕前保持正常BMI范围、控制孕期增重、避免早产、预防妊娠糖尿病和妊娠高血压的科普宣传教育。
[1]Mi J, Law C, Zhang KL, et al. Effects of infant birth weight and maternal body mass index in pregnancy on components of the insulin resistance syndrome in China. Ann Intern Med, 2000, 132(4): 253-260
[2]Zheng XY (郑晓瑛). Pay attention to low birth weight. Market & Demographic Analysis(市场与人口分析), 2005, 11:25-27
[3]Sprehe MR, Barahmani N, Cao Y, et al. Comparison of birth weight corrected for gestational age and birth weight alone in prediction of development of childhood leukemia and central nervous system tumors. Pediatr Blood Cancer, 2010,54(2):242-249
[4]Harder T, Plagemann A, Harder A. Birth weight and risk of neuroblastoma: a meta-analysis. Int J Epidemiol, 2010, 39(3):746-756
[5]Ognjanovic S, Carozza SE, Chow EJ, et al. Birth charac-teristics and the risk of childhood rhabdomyosarcoma based on histological subtype. Br J Cancer, 2010, 102(1): 227-231
[6]Ahlgren M, Wohlfahrt J, Olsen LW, et al. Birth weight and risk of cancer. Cancer, 2007, 110(2):412-419
[7]Yu DM (于冬梅),Zhao LY,Liu AD,et al. Incidence of low birth weight of neonates and the influencing factors in China. Chinese Journal of Preventive Medicine (中华预防医学杂志),2007,41(sup): 150-154
[8]Yu DM (于冬梅), Zhai FY, Zhao LY, et al. Incidence of fetal macrosomia and influencing factors in China in 2006. Chinese Journal of Child Health Care (中国儿童保健杂志), 2008, 16(1):11-13
[9]Du L(杜莉),Xu HQ,Qin M,et al. An investigation of birth weight of neonates and its influencing factors in a period from 1999 to 2008 in Shanghai city. Chinese Journal of Women and Child Health Research (中国妇幼保健杂志), 2010, 21:4-7
[10]Jennifer Sloan. IOM updates guidelines on maternal health weight gain. The Nation's Health.Washington; 2009. Vol 39 Iss6. 6
[11]Zhou M (周敏), Zhang XW, Qu CY, et al. Study on the relationship between pregnancy weight gain and appropriate birth weight. Chinese Journal of Practical Gynecology and Obstetrics (中国实用妇科与产科杂志), 2007, 23(4):275-277
[12]中华医学会妇产科分会产科学组,中华医学会围产医学分会妊娠合并糖尿病协作组. 妊娠合并糖尿病临床诊断与治疗推荐指南(草案). Chin J Perinat Med(中华围产医学杂志),2007, 10(4): 283-285
[13]China Health Statistical Compendium 2011 (2011年中国卫生统计纲要). www.moh.gov.cn
[14]Coordinating Study Group of Nine Cities on the Physical Growth and Development of Children, Capital Institute of Pediatrics (九市儿童体格发育调查协作组,首都儿科研究所). A national survey on growth of children under 7 years of age in nine cities of China, 2005. Chin J Pediatr (中华儿科杂志), 2007, 45(7):609-614
[15]Chen FF (陈芳芳), Mi J. Assessment criteria and epidemic status of childhood obesity. J Appl Clin Pediatr (实用儿科临床杂志), 2007, 22(23):1837-1840
[16]Lin LM (林良明), Liu YL, Zhang XL, et al. Sampling survey on low-birth weight in China in 1998. Chinese Journal of Preventive Medicine (中华预防医学杂志), 2002,36(3):149-153
[17]Jiang YF (蒋一方), Jin Y, Lin ZF, et al. Characteristics of three pregnancy weight gain curves and recommendation of maternal weight gain. Maternal and Child Health Care of China (中国妇幼保健), 2007, 22(31):4411-4415

