ANC、ALC、LNR、AMC及LMR对结外鼻型NK/T细胞淋巴瘤预后的预测价值探讨
苏畅 张明智 李兆明 李玲 付晓瑞 王新华 常宇 张旭东 周志远
(郑州大学第一附属医院 淋巴瘤诊疗中心 河南 郑州 450052)
·临床研究·
ANC、ALC、LNR、AMC及LMR对结外鼻型NK/T细胞淋巴瘤预后的预测价值探讨
苏畅张明智李兆明李玲付晓瑞王新华常宇张旭东周志远
(郑州大学第一附属医院 淋巴瘤诊疗中心河南 郑州450052)
【摘要】目的以血常规结果为基础,探寻结外NK/T细胞淋巴瘤的预后指标。方法搜集133例临床结外鼻型NK/T细胞淋巴瘤患者的临床资料,进行回顾性统计学分析。结果以ROC曲线作为分析方法,ANC≥2×109/L组疗效较<2×109/L组好,两组间OS及PFS有明显差异;LNR<0.453组较LNR>0.453组疗效好,且两组间OS及PFS均有显著差异。结论ANC与LNR对预测结外NK/T细胞淋巴瘤的预后及疗效有一定实用价值。
【关键词】NK/T细胞淋巴瘤;ANC;ALC;LNR;AMC;LMR;预后
结外鼻型NK/T细胞淋巴瘤是一种主要发生于淋巴结外的非霍奇金淋巴瘤(non-Hodgkin lymphoma,NHL)。目前,世界范围内结外鼻型NK/T细胞淋巴瘤的临床治疗一直未能达到满意的效果,2016版NCCN指南推荐结外鼻型NK/T细胞淋巴瘤患者参加临床试验或进行联合化疗。经肿瘤规范化综合治疗后,少部分患者可从中获益。同其他类型NHL相比,NK/T细胞淋巴瘤鼻型患者预后不佳[1]。
目前,国内外多个研究中心都在探索并尝试建立淋巴瘤的预后模型。临床上常使用国际预后指数(international prognostic index,IPI)、年龄调整国际预后指数(age-adjusted international prognostic index,aaIPI)、乳酸脱氢酶(lactate dehydrogenase,LDH)、β2微球蛋白(β2-microglobulin,β2-MG)、Ki-67指数、肿瘤分期等作为判断淋巴瘤患者预后的指标。其中,只有EBV阳性等与结外NK/T细胞淋巴瘤预后密切相关[2]。随着研究的深入,国内外研究团队通过免疫组化检测、基因表达谱和突变分析等技术发现了不少淋巴瘤预后指标,但其中多是检测费用昂贵且均需经过进一步多中心大样本临床资料证实的[3-5]。
临床上,血常规检查是基础且容易获得的临床检验数据。在检验结果中,中性粒细胞和单核细胞的百分比和绝对计数与机体炎症反应相关,而淋巴细胞百分比及计数与机体免疫状态有关[6]。无论是炎症,还是免疫状态都是肿瘤微环境中的重要因素,对于结外鼻型NK/T细胞淋巴瘤的疾病进展也是如此。中性粒细胞与淋巴细胞比率升高被证实与各种癌症较差的预后相关,例如晚期食管癌、大肠癌、非小细胞肺癌、晚期胃癌、口腔癌等。已有小样本研究提出中性粒细胞绝对计数(ANC)、淋巴细胞绝对计数(ALC)及单核细胞绝对计数(AMC)可以作为弥漫性大B细胞淋巴瘤的独立预后指标[7-8]。目前,尚无淋巴细胞与中性粒细胞比率(LNR)同结外NK/T细胞淋巴瘤预后相关性的报道。
本研究收集了2010年9月至2015年9月于郑州大学第一附属医院淋巴瘤诊疗中心诊治的133例结外鼻型NK/T细胞淋巴瘤患者的临床病理数据进行回顾性分析,探索结外鼻型NK/T细胞淋巴瘤的预后指标。
1资料与方法
1.1数据采集及患者筛选本研究纳入133例结外鼻型NK/T细胞淋巴瘤患者,均为2010年9月至2015年9月在郑州大学第一附属医院淋巴瘤诊疗中心新确诊且入院前未经肿瘤规范化综合治疗的患者。133例患者接受DDPG或 DDGP联合放疗,或SMILE化疗方案,其病理学诊断及临床特点评定均按国际最新标准在郑州大学第一附属医院完成,如病理学检查未能确诊,则送至北京协和医院等进一步诊断。
排除标准:①前期已接受过任何形式的化疗、放疗或其他肿瘤内科相关治疗的患者;②原发肿瘤的部位不发生于鼻或头颈部的患者,如原发灶发生于消化道、皮肤、中枢神经系统、生殖系统等;③诊断时存在炎症、感染或其他特殊合并症,如肺炎、皮肤黏膜感染、肠炎、嗜血细胞综合症等;④存在心血管、呼吸系统、肝、肾等重要脏器功能不全的患者;⑤未能完成规范化综合治疗疗程、未遵医嘱规范化治疗及中途放弃治疗的患者。
1.2临床资料133例患者中,男91例,女42例;年龄为13~67岁,中位年龄为43岁;Ann Arbor分期Ⅰ期25例,Ⅱ期48例,Ⅲ期18例,Ⅳ期42例。
1.3病情评估与随访在规范化肿瘤综合治疗过程中,每2、4、6个疗程后对患者进行规范化疗效评估,包括血常规、肝肾功能、电解质、肿瘤标记物等血液学检查以及CT、PET-CT等影像学检查。按照2007年修订国际工作组IWC制定的Cheson淋巴瘤疗效判定标准,将治疗效果分为完全缓解(CR)、部分缓解(PR)、疾病稳定(SD)、疾病进展(PD)以及不确定完全缓解(CRU)5类。其中,当出现任何新发病灶或病灶较最低水平增长50%时,定义为进展或复发;无进展生存期(progression-free survival,PFS)定义为至确诊患者肿瘤进展、复发以及死亡的当天为止;总生存期(overall survival,OS)被定义为自确诊至以任何原因死亡之日。随访以电话联系的方式,以患者死亡为随访终点,失访率为14.7%(23/156)。
1.4统计学处理采用受试者工作特征曲线(ROC)分析方法来确定ANC、ALC、LNR、AMC及淋巴细胞与单核细胞比率(LMR)对6个疗程后疗效影响的界限值;应用Kaplan-Meier分析方法分析了ANC、ALC、LNR、AMC及LMR对PFS及OS的影响。本文所有实验研究数据的分析均基于SPSS 21.0统计软件包。
2结果
2.1ANC、ALC、LNR、AMC及LMR对6个疗程后疗效影响的界限值ANC同规范化治疗6个疗程后疗效评价结果间的ROC曲线下面积为AUC=0.526>0.5,计算cutoff值为ANC=2×109/L,ROC曲线图见图1。ALC同规范化治疗6周期后疗效评价结果间的ROC曲线下面积为AUC=0.625>0.5,计算cutoff值为ALC=1.15×109/L,ROC曲线图见图2。LNR同规范化治疗6个疗程后疗效评价结果间的ROC曲线下面积为AUC=0.563>0.5,计算cutoff值为LNR=0.453,ROC曲线见图3。AMC同规范化治疗6个疗程后疗效评价结果间的ROC曲线下面积为AUC=0.539>0.5,计算cutoff值为AMC=0.715×109/L,ROC曲线见图4。LMR同规范化治疗6个疗程后疗效评价结果间的ROC曲线下面积为AUC=0.561>0.5,计算cutoff值为LMR=2.955,ROC曲线见图5。

ANC的界限值为2×109/L(AUC=0.526,敏感度为100%,特异性为20.5%)。
图1ANC同化疗6个疗程后疗效的ROC曲线

ALC的界限值为1.75×109/L(AUC=0.652,敏感度为45.5%,特异性为82.2%)。
图2ALC同化疗6个疗程后疗效的ROC曲线
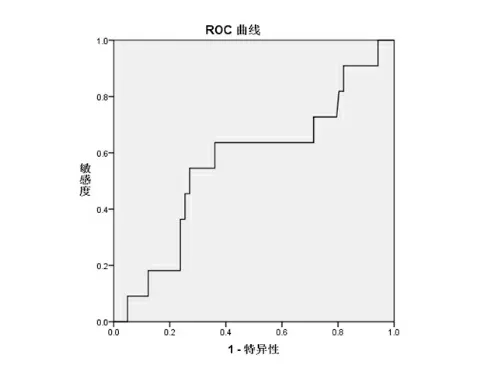
LNR的界限值为0.453(AUC=0.563,敏感度为63.6%,特异性为63.9%)。
图3LNR同化疗6个疗程后疗效的ROC曲线

AMC的界限值为0.715×109/L(AUC=0.539,敏感度为36.4%,特异性为80.3%)。
图4AMC同化疗6个疗程后疗效的ROC曲线
2.2单因素生存分析根据ANC同6个疗程后疗效ROC曲线分析结果的cutoff值,将本研究中133例结外鼻型NK/T细胞淋巴瘤患者以ANC=2×109/L为界值分为两组,进行Kaplan-Meier分析,结果见图6。如图可知,1组的中位PFS为36个月,2组的中位PFS为14个月,即ANC≥2×109/L的患者疗效较ANC<2×109/L者好;1组的中位OS为39个月,2组的中位OS为30个月,即ANC≥2×109/L的患者疗效较ANC<2×109/L者好。
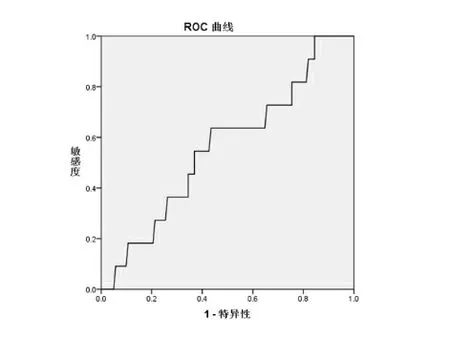
LMR的界限值为2.955(AUC=0.561,敏感度为63.6%,特异性为55.7%)。
图5LMR同化疗6个疗程后疗效的ROC曲线
根据ALC同6个疗程后疗效ROC曲线分析结果的cutoff值,将133例患者以ALC=1.15×109/L为界值分为2组,进行Kaplan-Meier分析,结果见图7。如图可知,以PFS作为预后判断指标,1组的疗效较2组好,即ANC≥2×109/L的患者疗效ANC<2×109/L者好;以OS作为预后判断指标,1组的疗效亦较2组佳,即ANC≥2×109/L患者的疗效较ANC<2×109/L者好。

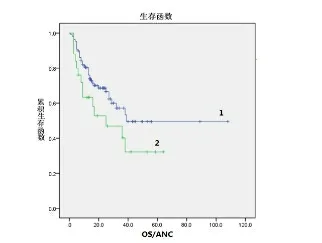
曲线1代表ANC≥2×109/L组,曲线2代表ANC<2×109/L组。
图6ANC相关生存分析
曲线1代表ALC≥1.75×109/L组,曲线2代表ALC<1.75×109/L组。
图7ALC相关生存分析
根据LNR同6个疗程后疗效ROC曲线分析结果的cutoff值,将133例患者以LNR=0.453为界值分为两组,进行Kaplan-Meier分析,结果见图8。如图可知,1组的中位PFS为18个月,2组为36个月,即以PFS为预后判断指标,LMR<0.453患者的疗效较LNR≥0.453者佳;以OS为预后判断指标,2组生存情况好于1组,即LMR<0.453患者的疗效较LNR≥0.453者佳。


曲线1代表LNR≥0.453组,曲线2代表LMR<0.453组。
图8LNR相关生存分析
根据AMC同6个疗程后疗效ROC曲线分析结果的cutoff值,将133例患者以AMC=0.715×109/L为界值分为两组,进行Kaplan-Meier分析,结果见表图9。如图可知,两组的PFS及OS差异无统计学意义(P>0.05)。


曲线1代表AMC≥0.715×109/L组,曲线2代表AMC<0.715×109/L组。
图9AMC相关生存分析
根据LMR同6个疗程后疗效ROC曲线分析结果的cutoff值,将133例患者以LMR=2.98为界值分为两组,进行Kaplan-Meier分析,结果见图10。如图可知,两组的PFS及OS差异无统计学意义(P>0.05)。


曲线1代表LMR≥2.955组,曲线2代表LMR<2.955组。
图10LMR相关生存分析
3讨论
受试者工作特征曲线分析其曲线下面积预示指标预测能力的强弱。曲线下面积>0.5时,取值越接近1,则指标预测能力越强。曲线下面积在0.5~0.7范围内时,预测具有较低的准确性;曲线下面积在0.7~0.9范围内时,则具有一定的准确性;曲线下面积>0.9的状态时则具有高度的准确性;取值≤0.5时,没有预测价值。本研究中,曲线下面积>0.5的指标有Age、WBC、HBG、ANC、ALC、AMC、LNR、LMR及NMR,均在0.5~0.7范围内,考虑因样本量不足导致。临床上常用评估结外NK/T细胞NHL疗效的分类为CR、PR、SD、PD四分类法,但ROC曲线分析时需将其设定为二分类,故上述指标是对于CR的预测能力较好,疗效为PR、SD、PD的患者均属于疗效不佳范畴。
根据ROC曲线分析获得各个指标的Cutoff值,并依据Cutoff值分组进行Kaplan-Meier分析后,结果示ANC≥2×109/L组疗效较<2×109/L组好,两组间OS及PFS有明显差异;ALC<1.15×109/L组较>1.15×109/L组好,两组间OS及PFS存在差异但差异不明显;LNR<0.453组较LNR>0.453组疗效好,且两组间OS及PFS均有显著差异;NMR>6.47组较<6.47组疗效好,两组间OS存在差异,两组间PFS差异不明显。其中ANC, ALC, LNR三者共同说明,外周血中性粒细胞计数低于临界值、淋巴细胞计数低于临界值,即淋巴细胞与中性粒细胞比率越小者疗效越佳。Kaplan-Meier分析显示,LNR比ANC及ALC对CR的预测能力更强。
本研究提示对结外NK/T细胞淋巴瘤患者采用ROC方法分析ANC、ALC、LNR、AMC及LMR与6个疗程后疗效所获得的ROC曲线下的面积为0.526~0.652,属于具有较低分类准确性的情况,有一定的预后判断价值。如图6、8所示,ANC和LNR具有一定分类指向性,采用ROC分析获得的ANC和LNR的临界值对患者进行分组,并比较两个分组的PFS及OS生存期,可以发现它们之间存在显著差异,而对ALC、AMC及LMR的分析并没有得到相似的结果。目前有多个研究提示,初诊时AMC增多或低淋巴细胞血症是恶性淋巴瘤的预后不良指标,外周ALC和LMR能用于筛选淋巴瘤中的高危患者。但本文研究显示上述结论对NK/T细胞淋巴瘤患者的疗效预估效果不明显。本文为回顾性研究,因此结论尚需进一步多中心大样本资料验证。
参考文献
[1]Tse E,Kwong Y L.How I treat NK/T-cell lymphomas[J].Blood,2013,121(25):4997-5005.
[2]Xu P P,Wang Y,Shen Y,et al.Prognostic factors of Chinese patients with T/NK-cell lymphoma: a single institution study of 170 patients[J].Med Oncol,2012,29(3):2176-2182.
[3]Xu-Monette Z Y,Wu L,Visco C,et al.Mutational profile and prognostic significance of TP53 in diffuse large B-cell lymphoma patients treated with R-CHOP: report from an International DLBCL Rituximab-CHOP Consortium Program Study[J].Blood,2012,120(19):3986-3996.
[4]Nyman H,Adde M,Karjalainen-Lindsberg M L,et al.Prognostic impact of immunohistochemically defined germinal center phenotype in diffuse large B-cell lymphoma patients treated with immunochemotherapy[J].Blood,2007,109(11):4930-4935.
[5]Mikhaeel N G.Interim fluorodeoxyglucose positron emission tomography for early response assessment in diffuse large B cell lymphoma: where are we now [J].Leuk Lymphoma,2009,50(12):1931-1936.
[6]Moore M M,Chua W,Charles K A,et al.Inflammation and cancer: causes and consequences[J].Clin Pharmacol Ther,2010,87(4):504-508.
[7]Wilcox R A,Ristow K,Habermann T M,et al.The absolute monocyte and lymphocyte prognostic score predicts survival and identifies high-risk patients in diffuse large-B-cell lymphoma[J].Leukemia,2011,25(9):1502-1509.
[8]Porrata L F,Ristow K,Habermann T,et al.Predicting survival for diffuse large B-cell lymphoma patients using baseline neutrophil/lymphocyte ratio[J].Am J Hematol,2010,85(11):896-899.
基金项目:2015年国家自然科学基金项目(8157010926)。
通讯作者:张明智,E-mail:mingzhi_zhang@126.com。
【中图分类号】R 733.4
doi:10.3969/j.issn.1004-437X.2016.05.011
(收稿日期:2016-01-05)

