渗透性脱髓鞘综合征的临床分析和影像学特点(附1例报道)
徐金梅 刘美真 张兆辉
渗透性脱髓鞘综合征(osmotic demyelination syndrome,ODS)是一种罕见的特殊脱髓鞘疾病,病变可累及中枢神经系统多个部位,根据发病部位的不同,分为脑桥中央髓鞘溶解症(central potine myelinolysis CPM)和脑桥外髓鞘溶解症(extrapotine myelinolysis EPM),CPM 表现为对称性累及脑桥中央,EPM 累及脑桥以外的区域,如基底节、丘脑、小脑、皮质下白质等部位,二者可单独发生也可合并发生。ODS临床上非常少见,极易被漏诊和误诊。本科收治1例CPM 合并EPM 的患者,该患者有长期饮酒史,但没有血钠改变,血钠正常,在临床上实属罕见,现将其报道如下。
1 临床资料
患者,男,56 岁,第1 次入院:因头痛、智能下降、嗜睡20余天于2011年3月29日入院,患者于2011年3月10日无明显诱因出现头痛,次日出现骑摩托车摔倒,肢体无力,记忆力、计算力下降,精神差,懒言少语,于第4 d天行头颅CT 示右基底节低密度影,未行治疗。病情逐渐加重,于2011年3月22日在当地医院就诊,头颅MRI示右侧颞叶、基底节、侧脑室枕脚旁及脑干多发异常信号,T1WI加权低信号、T2WI加权高信号,行相关输液治疗后,病情无明显好转来本院就诊,门诊以“酒精性中毒性脑病”收入院。患者既往有30年长期饮酒史,主要饮白酒,平均每日饮酒500 g,已戒酒。入院时神经系统查体:神志清,精神差,记忆力下降、计算力下降,双瞳孔等大等圆,对光反射灵敏,左侧鼻唇沟浅,伸舌偏左,左侧肢体肌力4级,右侧肢体肌力5级,四肢肌张力正常,腱反射引不出,Romberg sign(+),左侧偏身浅感觉减退,病理征(-),颈软,Kernig sign可疑阳性。辅助检查:三大常规、血粘度、凝血全套、风湿全套未见明显异常,肝肾功能及电解质正常,血钠141.7 mmol/L,血钾3.6 mmol/L。心电图示窦性心动过缓。入院当天行腰穿检查,CSF 检查示:白细胞26×106/L,淋巴细胞0.9,蛋白0.66 g/L,糖3.3 mmol/L,氯化物106 mmol/L,抗酸+墨汁染色阴性。EEG 轻度异常。2011年3月31日复查头颅MRI示脑干、左侧小脑半球及右丘脑、双侧基底节区多发异常信号,T1WI加权低信号、T2WI加权高信号,病变范围比上次扩大,入院后给予改善循环、营养脑细胞、维生素B1、B12及对症治疗9 d后病情有所缓解,精神明显好转,仍诉头痛,查体:记忆力、计算力下降,无明显改善,四肢肌力、肌张力正常,病理征阴性。患者家属要求出院,嘱患者出院后戒酒,继续补充维生素治疗,出院诊断为酒精中毒性脑病。
第二次入院:患者因渐进性意识障碍10 d,加重1 d于2011年5月18日再次入院,血电解质正常,血钠:141.90 mmol/L,血钾:3.90 mmol/L,血常规未见明显异常,查体:浅昏迷,呼之不应,压眶可见痛苦表情,双瞳孔不等大,左瞳直径约3.0mm,右瞳约4.5 mm,右侧对光反射消失,左侧对光反射迟钝,角膜反射未引出,左侧肢体肌力1 级,右侧肢体肌力4+级,四肢肌张力增高,膝反射等称引出,双侧巴氏征(+),颈强直,克氏征及布氏征(-),感觉及共济检查不配合。2011 年5 月10日复查头颅MRI示右侧额、颞叶及双侧枕叶、双侧基底节、小脑、脑干多发病灶,长T1长T2信号,且有占位效应,中线移位,病灶增大、增多,考虑肿瘤性病变可能性大,于2011年5月19日行头颅MRI平扫+DWI+增强扫描示左侧颞叶、右侧额叶、双侧基底区、双侧小脑半球及双侧丘脑见片状稍长T1、稍长T2信号,T2flair呈高信号,增强后病灶明显强化。给予脱水降颅压、醒脑护脑、激素、抗感染及对症治疗,患者病情无明显改善,分析患者病情,亚急性起病,首发症状为头痛、认知功能障碍,曾一度改善,后又恶化,临床表现为双相病程,且本次头颅MRI显示较当地医院MRI有改善,考虑本病是酒精中毒引起的脱髓鞘疾病,头颅MRI显示多处病灶,既有脑桥基底部对称性病变,又存在脑桥外病变,增强扫描有部分强化,诊断为ODS,患者一直呈浅昏迷状,住院期间出现肺部感染(痰培养示肺炎克雷伯氏菌,菌落计数4+)、上消化道出血(多次胃管抽出咖啡色胃液共约260 ml),给予加强抗感染、护胃、止血等对症支持治疗,2011年6月1日转往当地医院继续治疗,出院情况:浅昏迷,右瞳孔直径4 mm,眼球外展位,左瞳孔直径3.5 mm,眼球居中,左侧肢体肌张力铅管样增高,右侧肢体轻度增高,双侧巴氏征(+)。

图1 2011年5月19日头颅MRI增强显示多部位明显强化

图2 DWI(2011-5-19)示左侧颞叶、右侧额叶、双侧基底节、双侧小脑半球及双侧丘脑见片状高信号
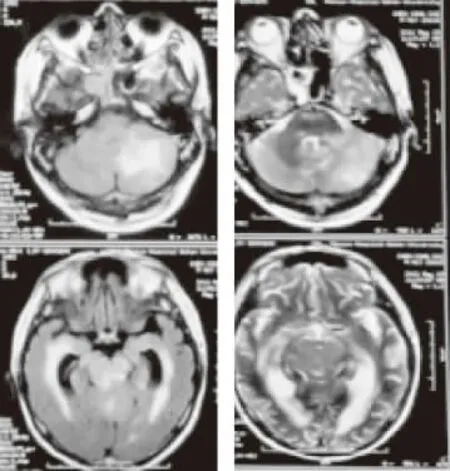
图3 T2flair(2011-5-19)示左侧颞叶双侧基底节、双侧小脑半球及双侧丘脑高信号

图4 T1WI(2011-5-19)示左侧颞叶、右侧额叶、双侧基底节、双侧小脑半球及双侧丘脑见片状稍长T1信号
2 讨 论
患者有长期饮酒病史,既往体健,多次复查电解质均正常,临床表现为意识障碍、认知功能下降、肢体瘫痪、肌张力障碍等,具有双相病程,临床症状有一定好转后再次加重,第1次入院临床表现以头痛、认知功能下降为主,查体:嗜睡,精神差,瞳孔等大等圆,左侧中枢性面舌瘫,左侧肢体肌力4级,肌张力正常。第2次入院较第1次病情加重,神志呈浅昏迷,瞳孔不等大,肢体瘫痪,左侧肢体肌张力增高呈铅管样。头颅MRI显示多发病灶,病变不仅对称性累及脑桥中央,还累及脑桥以外的部位,如基底节、小脑、丘脑、皮质下白质及中脑等,T1 WI加权低信号、T2 WI加权高信号,增强可见明显强化。1959年Adams等首次详细提出了脑桥中央对称性的髓鞘溶解,报道了4例因突发四肢瘫痪和假性球麻痹而死亡的患者,尸解发现脑桥基底部中央可见对称性、非炎性神经纤维脱髓鞘改变,但神经细胞及轴突相对保存,血管未受累,无炎性改变,根据病变部位及病理特征首次命名为CPM[1]。不断有研究报道,类似的对称性脱髓鞘病变还可累及脑桥外的部位,如基底节、丘脑、小脑、大脑皮质及皮层下等,被称为EPM[2]。CPM 和EPM 合称为ODS,二者既可单独发生,也可合并出现,病理相同,分别表现为脑桥及脑桥外对称性脱髓鞘病变。
目前ODS的病因及发病机制尚未完全明确,大部分患者发生在快速纠正低钠血症后[3],尤其是伴有慢性酒精中毒、器官移植(尤其多见于肝移植的报道)、长期营养不良、恶性肿瘤、糖尿病酮症酸中毒等慢性消耗性疾病,也可见于不恰当抗利尿激素分泌综合征、化疗放疗术后、肾功能衰竭、严重创伤等患者中[4]。国外报道的以酒精中毒多见[5]。ODS 可以没有低血钠,有个案报道此病也可以发生在血钠正常、低血钾的患者[6],本研究报道的患者多次查血钠、血钾均是正常的,第1 次 入 院:血 钠141.7 mmol/L,血钾3.6 mmol/L,第2次入院:血钠141.90 mmol/L,血钾3.90 mmol/L,没有低钠 血症,既往主要是有长期饮酒史,饮酒量大,平均每天500 g,饮酒史约30 年,结合病史及相关影像学检查,且给予维生素治疗后病情明显好转,第1次入院误诊为酒精中毒性脑病,在临床上非常少见,希望通过本文的病例报告来提高广大临床工作者对ODS的认识程度,减少误诊和漏诊率。
ODS的临床表现复杂多样,可从精神异常到完全四肢瘫,与病变累及部位和范围有关系,CPM 典型表现为快速出现的四肢痉挛性瘫痪、假性球麻痹、意识改变,偶有闭锁综合征、缄默症。EPM 比CPM更少见,可出现锥体外系症状等运动障碍,表现为帕金森综合征、肌张力障碍、共济失调等,严重时可出现急性期的昏迷[7]。当病灶同时累及脑桥内外时,则两种表现都会出现。本报告为CPM 合并EPM,同时累及脑桥及脑桥外,以头痛、智能下降、嗜睡等症状急性起病,第1 次住院给予改善循环、维生素B1、B12等相关治疗后,患者精神明显好转。1月后患者病情加重,四肢瘫痪和脑干功能受损,意识渐进性加重,第2次入院呈浅昏迷,呼之不应,瞳孔不等大,左侧肢体肌张力增高呈铅管样。表现为双相病程,病情有一定好转后再次加重,出现新的症状和体征。
头颅MRI检查是诊断ODS的关键,在影像学检查上存在“延迟效应”,MRI往往在临床表现出现1~2周后才显示病变,因此,在2周左右复查MRI是必要的,以免漏诊。一旦出现对称性非炎症脑桥中部的异常信号区,则有诊断意义。CPM 的头颅MRI表现为脑桥基底部中央有T1加权低信号,T2加权高信号的“蝙蝠翅”样病灶[8]。Flair加权病灶高信号更清楚[9]。10%脑桥中央髓鞘溶解症可伴有脑桥外髓鞘溶解症,表现丘脑、基底节区域有对称性的T1加权低信号、T2加权高信号病灶[10]。值得注意的是,近年来关于ODS的很多报道表明病灶没有强化或者仅轻度强化,李仲光等报道32例渗透性脱髓鞘综合征,头颅MRI均未见强化[11],刘春红等报道7例渗透性脱髓鞘综合症,头颅MRI亦均未见强化[12]。本报道出现明显强化,须引起高度重视,鉴别诊断非常重要,桥脑病变应排除脑梗死、转移癌、胶质瘤、多发性硬化、脑干脑炎等;脑桥外对称性病变则应与缺氧、缺血性脑损害、遗传性或获得性肝脑变性、线粒体脑病等进行鉴别。随着MRI的发展,ODS诊断率大大增加,得以早期诊断、早期治疗。但应该注意的是,头颅MRI阴性不能完全排除ODS诊断,仍有MRI检查阴性而在尸检中发现病灶。
ODS目前尚缺乏有效治疗的方法,已报道有促甲状腺素释放激素(TRH)[13]、单用皮质类固醇或联用血浆置换、静脉应用免疫球蛋白及高压氧疗法等。但均系个案报道,缺乏大样本病例的研究。为防治此病,应首先治疗原发病,尽可能避免电解质紊乱,尤其低钠血症,也可以加强支持疗法、功能康复锻炼、良好护理等作为辅助治疗。
从大量临床个案报道来看,ODS的临床预后并不一致,与影像学显示病变大小、原发病及急性期患者神经损伤的严重程度无关。对高危患者可引起高度重视,如突然出现血钠的改变、肝移植、慢性酒精中毒及营养不良的患者等,这样可以避免诱发ODS。同时应积极防治并发症,如吸入性肺炎,尿路感染,深静脉血栓和肺栓塞等,可以存活预后良好。需要强调的是,该病有一定的自限性,一旦出现ODS,无论病情有多严重,任何时候都不要放弃治疗。
1 Adams RD,Victor M,Mancall E.Central pontine myelinolysis:A hitherto undescribed disease occurring in alcoholic and malnourished patients.Arch Neurol Psychiatry,1959,81(2):154-172.
2 Wright DG,Laureno R,Victor M.Pontine and extrapontine myelinolysis.Brain,1979,102(2):361-385.
3 Laureno R,Karp BI.Myelinolysis after correction of hyponatremia.Ann Intern Med,1997,126(1):57-62.
4 Kleinschmidt-De Masters BK,R0jiani Filley CM.Central and extrapontine myelinolysis then and now.J Neuropathol Exp Neurol,2006,65(1):l-11.
5 Lampl C,Yazdi K.Central pontine myelinolysis.Eur Neurol,2002,47(1):3-10.
6 Patel SV,Parish DC,Patel RM,eta1.Resolution of MRI findings in central pontine myelinosis associated with hypokalemia.AmJ Med Sci,2007,334(6):490-492.
7 蒋雯巍,蒋雨平.渗透性脱髓鞘综合征.中国临床神经科学,2007,15(3):306-309.
8 Choksi R,Roach ES.Ring-enhancing lesion in central pontine myelinolysis.Arch Neurol,2005,62(6):1016-1017.
9 Chu K,Kang DW,Ko SB,et a1.Diffusion-weighted MR findings of central pontine and extrapontine myelinolysis.Acta Neurol Scand,2001,104(6):385-388.
10 Martin RJ.Central pontine and extrappontine myelinolysis:the osmotic dmyelination syndrome.J Neurosurg Psychiatry,2004,75(Suppl 3):iii22-28.
11 李仲光,王小木,夏 峰,等.渗透性髓鞘脱失综合征的临床研究.中华神经外科疾病研究杂志,2009,8(5):428-431.
12 刘春红,张文英,宋彦峰.脑桥中央和脑桥外髓鞘溶解症的临床分析和影像学特点.中国使用医刊,2010,37(24):42-43.
13 Chemaly R,Halaby G,Mohasseb G,et al.Extrapontine myelinolysis:treatment with TRH.Rev Neurol(Paris),1998,154:163-165.

