糖尿病并发新型冠状病毒肺炎患者临床实验室常规检测指标变化及应用价值研究
胡天喜,闫 彬,陶林静,叶亚平,夏盼盼
(南阳市中心医院a.医学检验科;b.感染性疾病科,河南南阳 473000)
新型冠状病毒肺炎(corona virus disease 2019,COVID-19)是由严重急性呼吸综合征冠状病毒2(severe acute respiratory syndrome coronavirus 2,SARS-CoV-2)引起的急性呼吸道传染病,并渐呈流感趋势。最新结果显示,糖尿病(diabetes mellitus,DM)在我国成年人群中的患病率已飙升至11.2%,已然从一种罕见病变成了流行病[1]。糖尿病能够损害机体的免疫系统,造成患者免疫力下降,从而更易罹患其他感染性疾病[2]。既往研究发现,糖尿病并发COVID-19患者的病情往往进展较快,且糖尿病是影响COVID-19预后的独立危险因素[3-4]。为了进一步比较临床实验室常规检测结果在是否罹患糖尿病患者之间的差异,本研究对收治在我院的COVID-19患者分组讨论,以便为临床医师正确及时诊疗此类患者提供建议和帮助。
1 材料与方法
1.1 研究对象 回顾性研究2020年1月21日~3月2日在河南省南阳市中心医院感染性疾病科诊治的53例COVID-19患者。COVID-19纳入和分型标准依据国家卫生健康委员会制定的《新型冠状病毒肺炎诊疗方案(试行第六版)》的诊断标准[5],即初诊为COVID-19疑似病例,经实时荧光逆转录聚合酶链反应(RT-PCR)检测新型冠状病毒核酸阳性,将COVID-19患者分为非糖尿病(non-diabetes mellitus,NDM)组和糖尿病(diabetes mellitus,DM)组。NDM组共36例,男性13例,女性23例,平均年龄45.03±16.73岁;DM组17例,男性5例,女性12例,平均年龄59.12±10.92岁。糖尿病的诊断标准依据《中国2型糖尿病防治指南(2017年版)》[6]。排除标准:①1型或其它类型糖尿病;②孕妇或肿瘤患者;③严重肝肾疾病患者。本研究的终点事件定义为:截至患者核酸转阴后,患者在住院期间发生死亡或继续转科治疗或治愈出院。本研究获得了南阳市中心医院伦理委员会的审核批准(审查批件号:SOP-IRB-KYLW-005)。
1.2 仪器与试剂 BC6800血细胞分析仪(中国迈瑞公司);CS5100全自动血凝仪(日本希森美康);Roche Cobas8000生化分析仪(德国罗氏);BD公司流式细胞仪(美国BD公司);所有试剂均为厂商配套仪器的试剂。
1.3 方法 搜集COVID-19患者的基本临床资料,包括性别、年龄、既往史(如脑梗死史、冠心病史、高血压史、糖尿病史)等信息。同时收集患者血细胞检测、血凝常规、血清电解质、空腹血糖、肝肾功能和心肌酶谱指标,细胞因子(包括白细胞介素(interleukin,IL)-2,IL-4,IL-6,IL-10,肿瘤坏死因子(tumor necrosis factor,TNF)-α和干扰素(interferon,INF)-γ及淋巴细胞亚群结果(包括CD3+T细胞,CD4+细胞,CD8+细胞,CD16+CD56+细胞,CD19+细胞各自的比例),进而比较各指标不同亚组之间的差异。本研究将轻型和普通型患者归为非重症组、重型和危重型患者归为重症组。
1.4 统计学分析 采用SPSS 19.0和GraphPad Prism5.0软件分析结果。若资料为正态分布,两两组间比较采用t检验,结果以均数±标准差(±s)表示;若结果呈偏态分布,采用非参数Mann-WhitneyU检验,结果用中位数(四分位数间距)[M(IQR)]表示。三组间比较选用Kruskal-WallisH检验。计数资料用n(%)表示,组间比较采用卡方检验。相关性分析采用Spearman秩相关分析。使用单因素以及多因素Logistic回归进行危险因素的分析。P<0.05为差异有统计学意义。
2 结果
2.1 糖尿病并发COVID-19患者基线资料和常规实验室检测指标的比较 见表1。NDM组和DM组在性别分布上的差异无统计学意义(P>0.05),DM组的年龄显著高于NDM组(59.12±10.92岁 vs 45.03±16.73岁),差异具有统计学意义(t=3.31,P=0.001)。两组在临床实验室常规检测项目中的差异有统计学意义的指标有中性粒细胞计数(NEU)、淋巴细胞计数(LYM)、纤维蛋白原浓度(FIB)、D-二聚体、血清钾、血清钙、血糖(Glu)、C-反应蛋白(CRP)、总胆红素(TBIL)、清蛋白(ALB)、乳酸脱氢酶(LDH),IL-4和CD3+T细胞比例、CD8+T细胞、CD19+T细胞比例(均P<0.05)。
表1 糖尿病并发COVID-19患者临床 实验室常规检测项目的比较[(±s),M(IQR)]

表1 糖尿病并发COVID-19患者临床 实验室常规检测项目的比较[(±s),M(IQR)]
注:细胞因子检测中NDM组有29例,DM组有16例;淋巴细胞亚群检测中NDM组有12例,DM组有6例。
DM组(n=17) t/Z P 7.00±3.36 1.54 0.123 5.85±3.29 2.45 0.014 0.83±0.45 -3.42 0.001 0.29±0.21 -1.92 0.055 4.31±0.47 -1.33 0.185 130.88±11.35 -0.76 0.446 PLT(×109/L) 211.61±68.85 210.35±112.93 -0.52 0.607 PT(s) 11.73±1.11 11.85±0.86 0.67 0.504 INR 1.04±0.12 1.06±0.09 0.75 0.451 APTT(s) 26.70±5.43 25.59±5.49 0.21 0.834 FIB(g/L) 3.54±0.82 4.71±1.37 3.40 0.001 TT(s) 16.68±2.08 16.66±1.91 -0.67 0.505 D-二聚体(mg/L) 0.22(0.16, 0.39) 0.63(0.22, 2.81) 2.71 0.007 K(mmol/L) 4.12±0.37 3.67±0.93 -2.33 0.020 Na(mmol/L) 139.63±3.11 137.46±4.43 -1.54 0.125 Cl(mmol/L) 102.33±3.10 100.55±4.85 -1.39 0.164 Ca(mmol/L) 2.19±0.12 2.11±0.11 -2.20 0.028 FBG(mmol/L) 5.45±1.25 11.03±4.13 5.03 <0.001 CRP(mg/L) 8.05(1.59, 16.45) 18.30(12.81, 54.10) 3.35 0.001 TBIL(μmol/L) 7.25(5.13, 13.50) 11.00(8.35, 15.90) 2.12 0.034 DBIL(μmol/L) 3.25(2.30, 5.25) 4.80(3.30, 5.90) 2.00 0.045 ALT(U/L) 19.00(12.25, 29.00) 20.00(14.50, 34.50) 0.77 0.440 AST(U/L) 21.50(16.00, 29.50) 30.00(17.00, 37.00) 1.52 0.129 ALB(g/L) 39.86±6.08 36.78±5.24 -2.20 0.028 BUN(mmol/L) 3.73(3.04, 4.82) 4.09(3.07, 5.35) 0.80 0.423 CREA(μmol/L) 59.00(55.87, 71.54) 61.57(45.30, 80.00) 0.09 0.932 LDH(U/L) 198.50(158.02, 359.98) 474.05(299.38, 585.88) 3.22 0.001 CK(U/L) 54.00(40.50, 87.60) 73.00(38.60, 99.70) 0.20 0.841 CK-MB(U/L) 10.05(8.45, 14.23) 13.30(9.50, 16.40) 1.39 0.164 IL-2(pg/ml) 0.016±0.007 0.016±0.010 -0.68 0.495 IL-4(pg/ml) 2.01±0.63 2.55±0.49 2.88 0.004 IL-6(pg/ml) 5.65(2.58, 26.15) 11.74(4.05, 19.52) 0.96 0.337 IL-10(pg/ml) 4.13±2.63 5.22±2.85 1.38 0.169 TNF-α(pg/ml) 0.02(0.01, 0.04) 0.025(0.02, 0.15) 1.34 0.179 INF-γ(pg/ml) 0.24(0.02, 1.03) 0.38(0.02, 0.56) -0.26 0.793 CD3+T细胞比例(%) 67.75±8.18 50.17±13.56 -2.53 0.011 CD4+细胞比例(%) 34.33±6.54 28.67±13.66 -0.66 0.511 CD8+细胞比例(%) 30.83±5.57 20.67±6.44 -2.45 0.014 CD16+CD56+细胞比例(%) 13.67±4.25 15.67±5.99 0.89 0.373 CD19+细胞比例(%) 13.67±6.95 28.50±11.68 2.58 0.010
2.2 COVID-19患者不同血糖水平亚组检测指标比较 见表2。按照其血糖水平的四分位数间距分为三组:低水平组(4.02 ~ 4.88mmol/L)、中水平组(4.88~ 7.78mmol/L)和高水平组(7.78 ~ 17.96mmol/L)。结果发现,随着血糖水平的升高,COVID-19患者的LYM、血清钙水平逐渐降低,而FIB,D-二聚体、CRP,谷氨酸氨基转移酶(AST)和LDH水平逐渐升高,差异均有统计学意义(均P<0.05),其它指标在不同血糖水平之间的差异无统计学意义(均P>0.05)。
表2 COVID-19患者不同血糖水平亚组检测指标比较[±s,M(IQR)]
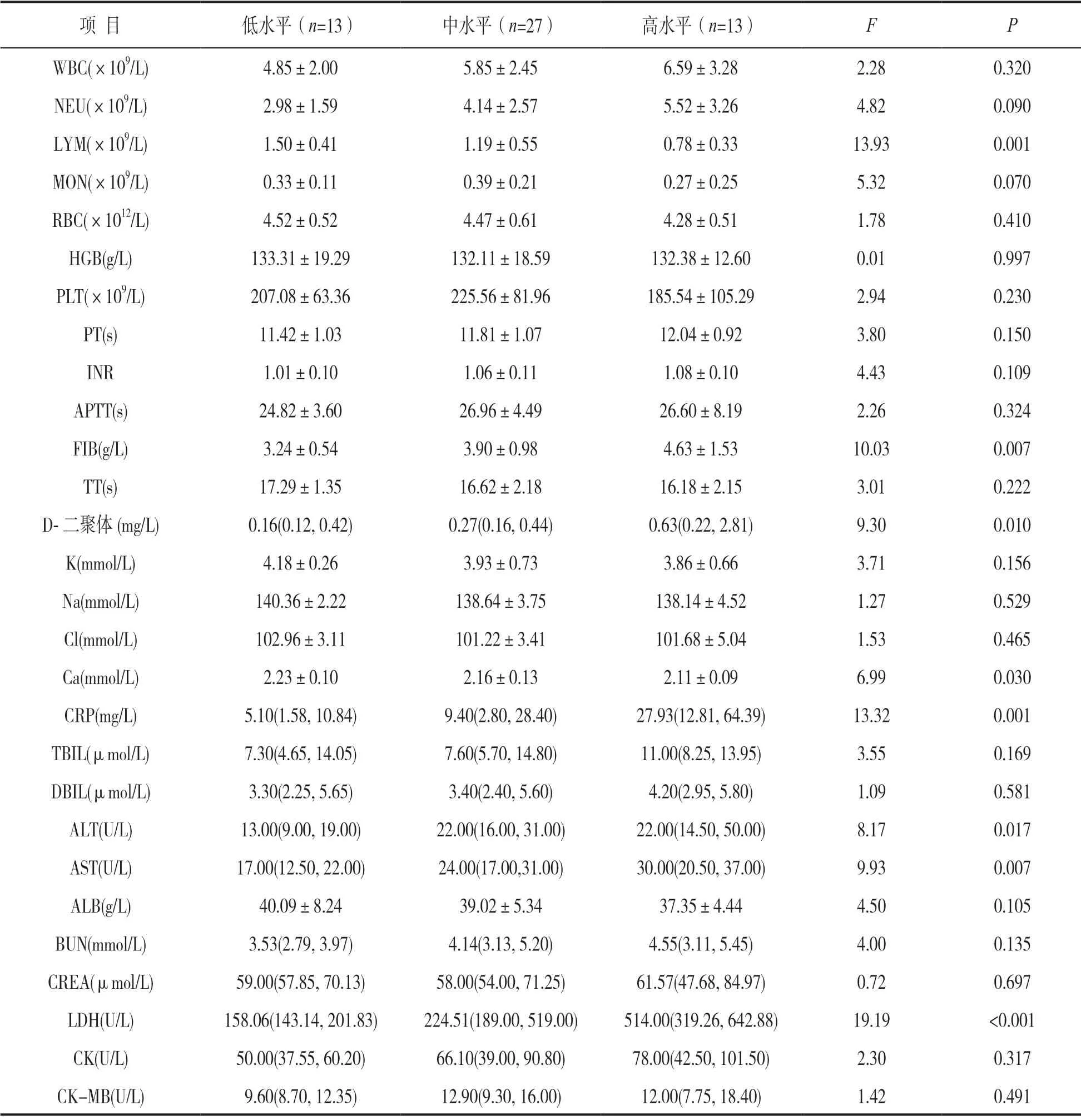
表2 COVID-19患者不同血糖水平亚组检测指标比较[±s,M(IQR)]
项 目 低水平(n=13) 中水平(n=27) 高水平(n=13) F P WBC(×109/L) 4.85±2.00 5.85±2.45 6.59±3.28 2.28 0.320 NEU(×109/L) 2.98±1.59 4.14±2.57 5.52±3.26 4.82 0.090 LYM(×109/L) 1.50±0.41 1.19±0.55 0.78±0.33 13.93 0.001 MON(×109/L) 0.33±0.11 0.39±0.21 0.27±0.25 5.32 0.070 RBC(×1012/L) 4.52±0.52 4.47±0.61 4.28±0.51 1.78 0.410 HGB(g/L) 133.31±19.29 132.11±18.59 132.38±12.60 0.01 0.997 PLT(×109/L) 207.08±63.36 225.56±81.96 185.54±105.29 2.94 0.230 PT(s) 11.42±1.03 11.81±1.07 12.04±0.92 3.80 0.150 INR 1.01±0.10 1.06±0.11 1.08±0.10 4.43 0.109 APTT(s) 24.82±3.60 26.96±4.49 26.60±8.19 2.26 0.324 FIB(g/L) 3.24±0.54 3.90±0.98 4.63±1.53 10.03 0.007 TT(s) 17.29±1.35 16.62±2.18 16.18±2.15 3.01 0.222 D-二聚体(mg/L) 0.16(0.12, 0.42) 0.27(0.16, 0.44) 0.63(0.22, 2.81) 9.30 0.010 K(mmol/L) 4.18±0.26 3.93±0.73 3.86±0.66 3.71 0.156 Na(mmol/L) 140.36±2.22 138.64±3.75 138.14±4.52 1.27 0.529 Cl(mmol/L) 102.96±3.11 101.22±3.41 101.68±5.04 1.53 0.465 Ca(mmol/L) 2.23±0.10 2.16±0.13 2.11±0.09 6.99 0.030 CRP(mg/L) 5.10(1.58, 10.84) 9.40(2.80, 28.40) 27.93(12.81, 64.39) 13.32 0.001 TBIL(μmol/L) 7.30(4.65, 14.05) 7.60(5.70, 14.80) 11.00(8.25, 13.95) 3.55 0.169 DBIL(μmol/L) 3.30(2.25, 5.65) 3.40(2.40, 5.60) 4.20(2.95, 5.80) 1.09 0.581 ALT(U/L) 13.00(9.00, 19.00) 22.00(16.00, 31.00) 22.00(14.50, 50.00) 8.17 0.017 AST(U/L) 17.00(12.50, 22.00) 24.00(17.00,31.00) 30.00(20.50, 37.00) 9.93 0.007 ALB(g/L) 40.09±8.24 39.02±5.34 37.35±4.44 4.50 0.105 BUN(mmol/L) 3.53(2.79, 3.97) 4.14(3.13, 5.20) 4.55(3.11, 5.45) 4.00 0.135 CREA(μmol/L) 59.00(57.85, 70.13) 58.00(54.00, 71.25) 61.57(47.68, 84.97) 0.72 0.697 LDH(U/L) 158.06(143.14, 201.83) 224.51(189.00, 519.00) 514.00(319.26, 642.88) 19.19 <0.001 CK(U/L) 50.00(37.55, 60.20) 66.10(39.00, 90.80) 78.00(42.50, 101.50) 2.30 0.317 CK-MB(U/L) 9.60(8.70, 12.35) 12.90(9.30, 16.00) 12.00(7.75, 18.40) 1.42 0.491
2.3 COVID-19重症患者危险因素分析 共有18例COVID 19被判定为重症组,其中NDM患者有7例(7/18,38.9%),DM患者11例(11/18,61.1%),糖尿病并发COVID-19患者罹患重症COVID 19的比例显著高于NDM组,差异有统计学意义(χ2=10.55,P=0.001)。共有16例转入ICU,其中DM组10例(10/16,62.5%),NDW组6例(6/16,37.5%),DM患者入住ICU的比例显著高于NDM组(χ2=0.43,P=0.002),且住院时间显著长于NDM患者(15.18±5.43天 vs 10.39±5.82天),差异有统计学意义(t=2.87,P=0.004)。
无论单因素或是多因素(调整了性别、年龄)分析均发现,淋巴细胞计数、糖尿病是COVID-19患者罹患重症的独立危险因素(均P<0.05)。见表3。

表3 COVID-19重症患者危险因素分析
3 讨论
研究发现,老年人在糖尿病和COVID-19中的患病率均升高[7],并且DM并发COVID-19患者的重症率和死亡率更高[8]。本研究发现DM组患者年龄更大,这与既往研究一致。TO等[9]人指出,COVID-19患者的年龄同体内病毒载量呈正相关,65岁以上患者的病毒载量显著升高,促炎标志物水平更高[10],这些研究表明了重点关注老年人群的必要性。
淋巴细胞计数降低是COVID-19患者初期感染的重要特征,且与病情严重程度相关[11]。本研究发现,与NDM组相比,DM组的淋巴细胞计数显著降低。糖尿病患者的免疫功能已经受损,其慢性炎症使机体平时即处于超负荷和耗竭状态。刘艳霞等[11]的结果表明COVID-19患者CD4+与CD8+T细胞的绝对值计数处于较低水平,本研究进一步发现与NDM组相比,DM组的CD3+,CD4+和CD8+T细胞比例均显著降低。此外,DM组的中性粒细胞计数和C反应蛋白水平显著升高,这表明由于糖尿病患者的免疫功能降低,抗病毒能力下降导致其同样易并发细菌感染。糖尿病患者的慢性炎症会损害免疫系统,使得机体无法有效监控病原体,导致糖尿病患者更易感染SARS-CoV-2,同时降低人体抗感染能力,损害愈合过程并延长康复时间[12]。研究发现,SARS-CoV-2能够诱发感染者凝血功能紊乱,并发静脉血栓栓塞症,从而导致患者的病情加重或死亡[13]。与NDM组相比,DM组的FIB和D-二聚体水平均显著升高,表明糖尿病患者机体处于高凝状态,这与MISHRA 等[14]人的研究一致。SARSCoV-2由S蛋白的受体结合结构域和宿主细胞表面血管紧张素2(ACE2)受体识别后介导病毒入侵[15]。内皮细胞受损是诱导静脉血栓发生的重要机制,而内皮细胞表面广泛表达ACE2,因此病毒很可能通过类似于入侵心肌细胞的方式造成内皮细胞损伤,诱发静脉血栓[16]。Wells评分也是临床上广泛使用的静脉血栓栓塞症预测工具,RAJ等[17]发现联合Wells评分和D-二聚体有助于诊断COVID-19患者的静脉血栓事件。此外,COVID-19中静脉血栓栓塞的发生与非传统风险因素(如插管和更严重的全身炎症)相关,因此对于COVID-19引发的静脉血栓机制还有待于进一步研究,这将为有效预防COVID-19引发的特定静脉血栓事件提供良好的指导。
血糖是糖尿病患者治疗期间需要重点监测的指标。本研究发现,对于不同血糖水平的COVID-19患者,随着血糖水平升高,患者的淋巴细胞计数逐渐降低,而FIB,D-二聚体、C反应蛋白水平逐渐升高。CAI 等[18]人发现,在无糖尿病史的COVID-19患者中,血糖≥7.0 mmol/L是预后不良的有效预测因子,因此入院检测血糖水平可能为尽早评估患者的预后带来方便。血糖水平的升高表明患者罹患糖尿病的可能性增高,这可能是其它指标在不同血糖水平中的差异与是否是糖尿病中的差异一致的原因。在本研究中,DM患者患重症COVID-19及转入ICU的比例显著高于NDM组,住院时间也更长。RONCON 等[19]人曾指出,DM并发COVID-19患者转入重症监护室(ICU)的风险更高(风险比[hazard ratio,HR]:2.79,95 %可信 区 间[confidence interval,CI]:1.85~4.22,P<0.000 1)。这与本研究的结论基本一致,说明糖尿病患者的预后更差,应尽量提前干预[20]。
此外,本研究发现,患者年龄、血糖水平、淋巴细胞计数和糖尿病是重症COVID-19的独立危险因素,且糖尿病的风险比最高,为7.60(P=0.002)。有意思的是,在调整了性别和年龄后,血糖水平不再是重症COVID-19的危险因素,而糖尿病依然保持了较高的HR值(HR=5.33,P=0.026)。其中的原因可能是虽然患者有糖尿病史,但其规范用药保证了患者血糖水平维持在合适的水平,而老年人的血糖水平往往偏高,因此在调整了年龄这一因素后,血糖不再成为重症患者的危险因素。所以,血糖控制是避免病情加重的重要措施,中华医学会糖尿病分会在《糖尿病患者合并新型冠状病毒肺炎的管理建议》中也指出,根据患者的年龄、临床分型、并发症及其它危险因素制定不同的血糖管理目标分层[21]。但是,目前抗糖尿病药物多种多样,其作用原理各不相同,动物模型结果显示,过氧化物酶体增殖物激活受体γ激活剂和胰高血糖素样肽1受体激动剂能够引起ACE2上调,这可能增加感染SARS-CoV-2的风险,而常用一线药物二甲双胍则可能是COVID-19患者受益的潜在药物[22]。因此,针对不同分层的DM组患者应制定个体化的血糖控制目标,选择合适的抗糖尿病药物,及时调整患者血糖水平,从而有效降低与糖尿病相关的并发症和死亡率。需要给予新关注的是,本研究中有9例患者是因COVID-19入院后新诊断的DM,但也有研究发现在COVID-19诊断后的患者中,糖尿病发病和糖尿病并发症的频率增加,因此对于两种疾病之间的相互影响机制还不清楚,尤其是针对COVID-19是诱发现有糖尿病亚型,亦或是引起一种新型的非典型糖尿病的研究较少[23]。
本研究也有一些不足之处:①尚缺乏对DM组的出院随访数据;②病例仅来自于单中心,病例数量少,后续大样本多中心研究有助于减少偏倚;③德尔塔变异株传播力更强,由于前期感染病例中未包含此种病毒的变异类型,因此德尔塔变异株对糖尿病并发COVID-19患者的影响还有待于进一步阐释。总之,本研究发现DM并发COVID-19患者处于高凝状态,其炎症反应更显著。随着血糖水平的升高,COVID-19患者的淋巴细胞计数逐渐降低,而FIB,D-二聚体、C反应蛋白水平逐渐升高。糖尿病是COVID-19患者罹患重症的独立危险因素,应实施个体化的降糖治疗。

