肾上腺肿物误诊为肾上腺皮质腺瘤七例分析
王晓雁,车宣言,严 璞
肾上腺皮质腺瘤是泌尿外科常见的良性肿瘤,随着医学影像技术的发展与广泛应用,其检出率不断升高。2022年中国的一项横断面研究共纳入25 356例参与者接受筛查,其中351例被检出肾上腺肿瘤,最终96%的患者(337例)被诊断为肾上腺皮质腺瘤[1]。但当其他类型肾上腺肿物的临床及影像学表现不典型时,易被误诊为肾上腺皮质腺瘤,甚至导致医疗安全(不良)事件,需引起医生重视。首都医科大学附属北京天坛医院2019—2022年共收治肾上腺肿物386例,其中7例被误诊为肾上腺皮质腺瘤,现回顾分析其临床资料如下。
1 临床资料
1.1 一般资料
本组7例,男2例,女5例;年龄34~66岁。有高血压病史3例,糖尿病史1例,平素规律药物控制血压、血糖;异位妊娠术后6年1例,有陈旧性脑梗死史1例,冠心病史、冠状动脉支架植入术史、心脏起搏器植入术后1例,类风湿性关节炎、颈部神经鞘瘤术后、左下肢神经鞘瘤术后1例,外伤脾切除术后1例。
1.2 临床表现
7例均为偶然检查时发现肾上腺肿物(左侧4例、右侧3例)于泌尿外科门诊入院。7例均无血压波动、头晕、头痛、心悸、胸痛、大汗、乏力等典型症状。查体:生命体征均正常,心、肺和腹部查体及专科查体均未见明显异常,心脏起搏器植入者心脏起搏心率。3例术前血压测量每日4次,连测3~5 d,收缩压为(126±12)~(131±6)mmHg,舒张压为(76±3)~(86±12)mmHg,心率波动于60~86/min;4例入院血压108~133/73~77 mmHg,心率79~82/min。除1例血白细胞计数为3.05×109/L,1例空腹血糖升高至7.54 mmol/L,1例血红蛋白为114 g/L、血小板计数升高至417×109/L外,余患者促肾上腺皮质激素、皮质醇、肾素、醛固酮、儿茶酚胺类激素、血常规、血生化、凝血指标均未见明显异常。腹部CT检查示:左肾上腺肿物4例,右肾上腺肿物3例,直径21~49 mm,肿物呈低等密度影,边界较清,3例内部密度不均匀;5例行增强扫描,4例明显强化,1例未见明显强化。典型患者CT影像见图1。
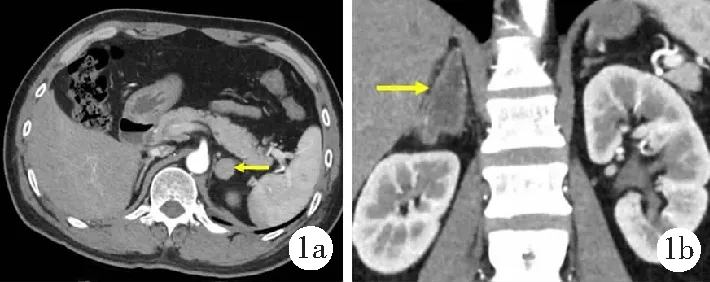
1a.男,48岁,左肾上腺内侧支及体部低密度结节,边界清楚,最大径21 mm,增强扫描明显均匀强化;1b.女,44岁,右肾上腺肿物直径44 mm,内可见低密度影,边缘多发点状高密度影,增强扫描未见明显强化。图1 肾上腺肿物患者腹部CT检查所示
1.3 误诊疾病
7例因无典型临床症状,促肾上腺皮质激素、皮质醇、肾素、醛固酮、儿茶酚胺类激素、血钾结果均未见异常,结合腹部CT表现均误诊为无功能性肾上腺皮质腺瘤。均误诊于我院泌尿外科。
1.4 确诊及治疗
7例均于入院1~6 d后在全麻下行腹腔镜下或后腹腔镜下肿物切除术,术后病理确诊为肾上腺节细胞神经瘤3例、嗜铬细胞瘤2例、肾上腺神经鞘瘤1例、脾切除术后代偿性增大副脾1例。7例经抗感染、止痛等对症支持治疗,1~3个月后门诊复查,7例血压、心率正常,6例促肾上腺皮质激素、皮质醇、肾素、醛固酮、儿茶酚胺类激素、血常规、血生化结果未见明显异常,6例行肾上腺超声示病变侧肾上腺术后改变、1例少量积液。
2 讨论
肾上腺是人体重要的内分泌器官,位于腹膜后肾旁间隙,体积小,位置深,与相邻组织器官关系紧密,周围解剖关系较复杂。除肾上腺肿物外,副脾、胃底肿物、胰尾或腹膜后淋巴结可在左肾上腺区导致影像学变化,而十二指肠降部肿物、肝脏膈面肿物或椎旁淋巴结可在右肾上腺区导致影像学变化,因此肾上腺肿物的鉴别难度较大。
2.1 疾病特点
肾上腺皮质腺瘤是肾上腺最常见的良性肿瘤,起源于肾上腺皮质球状带,可分为功能性与无功能性[1]。肾上腺皮质腺瘤好发侧别及性别差异,不同研究报道不一。无功能性肾上腺皮质腺瘤多在行胸部CT或腹部超声检查时偶然发现,无血压波动、头晕、头痛、心悸、胸痛、大汗、乏力等典型症状[2],促肾上腺皮质激素、皮质醇、肾素、醛固酮、儿茶酚胺类激素无明显异常,影像学CT表现为孤立性肿物,边界清晰,最大径为3 cm左右,常<5 cm,平扫密度均匀,CT值多<10 HU,罕有囊变、出血及钙化,增强扫描动脉期多轻中度强化,CT值多<60 HU[3],易被误诊为其他疾病。腹腔镜手术是治疗无功能性肾上腺皮质腺瘤的首选方法,相对于传统开放手术,可明显减少出血及术后并发症。
2.2 鉴别诊断
嗜铬细胞瘤是一种少见的神经内分泌肿瘤,起源于肾上腺髓质嗜铬细胞,可合成、储存和分解代谢儿茶酚胺,并因后者的释放引起症状[4]。嗜铬细胞瘤典型临床症状是阵发性或持续性高血压、头痛、心悸、大汗,但可能有10%的患者出现生化沉默,作为偶发肿瘤存在,国内尚缺乏嗜铬细胞瘤的发病率数据[5]。实验室检查对嗜铬细胞瘤的定性诊断有一定指导意义,如血尿儿茶酚胺(肾上腺素、去甲肾上腺素、多巴胺)及其代谢产物(高香草酸、香草扁桃酸),但由于儿茶酚胺分泌具有异质性且易受应激状态影响,以上指标的准确度不高。有研究表明,血浆游离甲氧基肾上腺素类物质(MNs)半衰期长,影响因素少,波动幅度小,是目前嗜铬细胞瘤最优的定性诊断指标,其诊断敏感度为97%~99%,特异度为82%~96%[6],已成为2021年美国国立综合癌症网络临床实践指南推荐的首选检查指标[7]。然而无症状、小体积或仅分泌多巴胺的嗜铬细胞瘤可表现为血浆游离MNs阴性,对于此类患者还应检测尿分馏MNs、多巴胺代谢产物甲氧基酪胺。嗜铬细胞瘤的定位诊断依赖于CT和MRI,二者具有相似的诊断敏感度(90%~100%)和特异度(70%~80%)。目前指南推荐的嗜铬细胞瘤初始定位诊断手段为CT检查,对儿童、孕妇、CT造影剂过敏或CT扫描阴性者推荐MRI检查[5]。嗜铬细胞瘤的典型影像学表现为不均质性、明显强化、造影剂缓慢廓清(静脉期增强扫描CT值≥85 HU)、环状征(瘤体中央坏死)及T2WI高信号(脂肪抑制相明显),但缺乏特异性[8]。对于需鉴别诊断、生化指标阳性但CT或MRI未能定位、多发或转移病灶及术后复发者,功能影像学检查尤为重要。目前靶向嗜铬细胞瘤代谢过程或特定受体的放射性药物包括131I/123I-间碘苄胍、6-氟-18-L-3,4-二羟基苯丙氨酸、18F-氟代脱氧葡萄糖和68Ga-1,4,7,10-四氮杂环十二烷-1,4,7,10-四乙酸-生长抑素类似物等,据报道第四种药物对转移性嗜铬细胞瘤的检测敏感度高于前3种[7]。嗜铬细胞瘤的治疗推荐完整手术切除,术中尽可能保留正常肾上腺组织。但术前需应用α受体阻滞剂控制高血压、应用β受体阻滞剂控制心律失常,指南认为需连续应用10~14 d,发作频繁者需连续应用4~6周,有研究报道,待用药调整至最佳剂量后,再维持用药2周可达到最大安全效果[9]。
肾上腺节细胞神经瘤是一种起源于肾上腺髓质交感神经节细胞的良性肿瘤,占肾上腺肿瘤的5%以下,较为罕见[10]。一般认为本病好发于青中年人群,右侧较多见,而好发性别报道各异。肾上腺节细胞神经瘤通常生长缓慢,无临床症状,多为检查时偶然发现,当肿瘤较大时可因占位效应引起腰腹酸胀。亦有个案报道因肾上腺节细胞神经瘤具有内分泌功能,患者会出现慢性腹泻、血压升高、男性女性化。肾上腺节细胞神经瘤术前诊断困难,其内分泌指标基本无异常,主要依靠影像学检查诊断。超声可出现肿瘤“伪足征”“泪滴征”等特征性改变,但清晰度、分辨率均弱于CT,且易受超声医师技能水平影响[11]。本病CT典型特征包括均质性低密度肿物(CT值20~46 HU),边界清晰,可见点状钙化灶,“尖桃征”(瘤体嵌入式生长),增强扫描轻度强化,延迟期明显强化[12]。有研究报道,直径<3 cm的肾上腺节细胞神经瘤多呈圆形或类圆形,易与肾上腺皮脂腺瘤混淆[13]。本病MRI表现为T1WI均匀低信号,T2WI不均匀高信号[14]。本病治疗方案推荐手术切除,腹腔镜手术已成为肾上腺肿瘤标准术式,肾上腺节细胞神经瘤亦是如此。因大部分患者瘤体具有完整包膜,即使瘤体较大也可尝试行腹腔镜手术。虽然肾上腺节细胞神经瘤少有器官血管侵犯,但是具有包绕血管生长特点,术中应注意游离保护血管,若术前评估处理难度大,可直接行开放手术切除[14]。肾上腺节细胞神经瘤预后良好,少见肿瘤复发或转移[13]。
神经鞘瘤是一类起源于神经鞘膜施旺细胞的良性肿瘤,好发于头颈部及上下肢,极少演变为恶性。原发于肾上腺的神经鞘瘤极为罕见,仅占全部神经鞘瘤的0.7%~2.7%,占所有腹膜后肿瘤的1%~5%[15],年龄、性别及侧别对发病率无明显影响。肾上腺神经鞘瘤多生长缓慢,无内分泌功能,且因腹膜后间隙空间大,常无明显症状,为检查时偶然发现,少部分患者因肿瘤占位效应导致腰腹部疼痛、继发性血压升高、血尿等症状[16]。因本病缺乏典型临床表现及特异性实验室指标,故影像学检查尤为重要。肾上腺神经鞘瘤行多期动态增强CT扫描多表现为边界清晰、圆形或类圆形孤立肿物,包膜完整,体积较大,多合并囊变、分隔,而钙化少见,且动脉期呈不均匀轻度强化,门脉期及延迟期呈渐进性强化,其中大部分肾上腺神经鞘瘤生长终末阶段会出现囊变,囊变周边呈虹吸样强化[17]。本病MRI表现为T1WI低信号,T2WI呈混杂高信号,可能有助于同其他无功能肾上腺肿瘤鉴别[18]。对肾上腺神经鞘瘤临床主张完整手术切除,包括周围粘连组织,术后复发率很低[19-20]。本病手术方式推荐腹腔镜手术,但由于早期症状不明显,发现时瘤体直径过大、与重要脏器血管关系紧密,故在高度怀疑恶性情况下建议行开放手术治疗。
副脾为孤立的脾组织结节,由胚胎时未融合的原始胚芽或与主脾分离的单个细胞发育而来,发生率约为14.5%[21]。此外,创伤性脾破裂导致脾细胞自体移植也可形成罕见位置副脾[22]。副脾最常见的位置是脾门,其次为胰尾、大网膜、脾胃韧带、胃底、左肾上腺区、肠系膜、盆腔、外生殖器甚至右侧腹膜后间隙[21-22]。副脾多为单发,平均直径约1.5 cm,脾切除术后、门静脉高压、特发性血小板紫癜、地中海贫血等情况下可异常增大,形成假瘤,导致误诊[23-24]。副脾与主脾形态及功能相近,一般无特殊临床表现,多于检查时发现。副脾影像学诊断依赖于多期动态增强CT扫描,典型表现与主脾相似,平扫呈等密度、边界清晰的软组织肿物影,CT值为40~55 HU,动脉期花斑状不均匀强化,CT值为40~75 HU,静脉期明显均匀强化,CT值为70~80 HU,延迟期强化程度均匀减低[25]。副脾直径<1 cm或在非脾动脉供血情况下,其动态变化不明显或与主脾不一致,易被漏误诊[26]。99mTe热变性红细胞显像是检测脾组织特异性方法[27],常与CT结合用于副脾的诊断和术前定位,但开展范围较为局限。副脾若无病理性功能异常或代偿增大可不引起临床症状,明确诊断后通常无须手术治疗。副脾若出现占位效应,或发生破裂、梗死、蒂扭转,或治疗血液系统疾病需行脾切除时,则需行手术治疗[28]。手术方式根据副脾位置可有不同,肾上腺区副脾通常采用腹腔镜手术。副脾切除后可能会引起血小板升高、凶险性感染、静脉血栓形成等并发症,术后应检测血小板计数,必要时行抗凝、抗血小板聚集治疗[29]。
2.3 误诊原因分析
1)本文7例均为检查时偶然发现,无血压波动、头晕、头痛、心悸、胸痛、大汗、乏力等典型症状,虽3例有高血压病史,但降压药疗效可,术前测量血压无明显波动,特异性不足,未引起临床医生重视。2)此7例单次血浆促肾上腺皮质激素、皮质醇、肾素、醛固酮、儿茶酚胺类激素、血钾结果均未见异常,即认为肿物无功能,生化筛查不充分,未动态监测或完善尿液儿茶酚胺及其代谢产物、血浆MNs检测。3)此7例虽术前完善腹部CT检查,但2例仅行CT平扫,不能完整体现肿物影像学特征,且接诊医生未充分掌握肾上腺肿物影像学CT表现,未能鉴别肾上腺皮质腺瘤与其他类型肿瘤,如本文确诊为嗜铬细胞瘤者,平扫CT值分别为40与52 HU,动脉期CT值分别为137与96 HU,而肾上腺皮质腺瘤平扫CT值多<10 HU,增强扫描CT值多<60 HU,可依据CT值鉴别二者。
2.4 防范误诊对策
1)临床医生应充分掌握不同种类肾上腺肿物临床特征,即使遇到小体积、缺乏典型症状的肾上腺肿物患者也应提高警惕,考虑到无功能性肾上腺皮脂腺瘤的可能。如本文3例青中年患者确诊为肾上腺节细胞神经瘤,为检查时偶然发现,无特殊症状,肿瘤均位于右侧,可作为提示点。2)临床医生应善于结合患者既往史,不忽视小概率可能诊断。本文肾上腺神经鞘瘤1例,有2次浅表神经鞘瘤手术史,提示存在深部神经鞘瘤可能;副脾1例有外伤脾切除手术史,提示存在异位副脾代偿性增大可能。3)即使患者无典型临床表现,也应完善生化筛查,必要时动态监测相关指标变化,如血浆促肾上腺皮质激素、皮质醇、肾素、醛固酮、儿茶酚胺类激素、血钾、尿儿茶酚胺及其代谢产物、血浆MNs等。4)临床医生应尽可能对患者完善肾上腺增强CT检查,并仔细鉴别诊断。如肾上腺皮质腺瘤CT特征为快速强化,迅速廓清;嗜铬细胞瘤呈不均质性,动脉期明显强化、静脉期缓慢廓清;肾上腺节细胞神经瘤肿物边缘点状钙化,冠状位嵌入式生长,呈“尖桃征”;肾上腺神经鞘瘤包膜完整、体积较大、有囊变;副脾动脉期花斑状强化、静脉期均匀强化。5)CT造影剂过敏或扫描阴性者可完善肾上腺MRI增强扫描或核素检查进行鉴别诊断。嗜铬细胞瘤MRI特征表现为T1WI均匀低信号、T2WI不均匀高信号,肾上腺神经鞘瘤MRI特征表现为T1WI低信号、T2WI呈含囊性成分的混杂高信号,副脾可选择脾组织99mTe热变性红细胞显像以鉴别诊断。6)临床医生术中发现肿物与肾上腺无关,可行快速冷冻病理检查明确性质。本组副脾1例,术中发现肿物呈紫红色、包膜完整、边缘光滑、质地较软,需考虑副脾,遂行快速冷冻病理检查明确诊断。
总之,肾上腺区解剖关系较复杂,当肾上腺肿物患者临床及影像学表现不典型时,易被误诊为肾上腺皮质腺瘤;完善的术前检查及充足的术前准备对避免肾上腺肿物的误诊误治具有重要意义。

