血清降钙素原在新生儿败血症病情和预后评估中的应用价值
鲁 静
(洛阳市妇幼保健院产科,河南 洛阳 471000)
新生儿败血症是新生儿阶段细菌进入血液循环所致。细菌在血液中大量繁殖可引发全身感染和毒素反应,患儿主要表现出高热、寒战、关节痛、皮疹、肝脾肿大等特征,部分患儿可能出现迁徙性病灶或感染性休克,是常见的新生儿危重症,也是导致新生儿死亡的主要原因之一[1]。目前,临床上尚无治疗败血症的有效方法,但可通过使用抗生素治疗改善患者症状,因此,临床中应加强对败血症患者的早期诊断和预后判断研究,以期通过早期确诊和治疗来改善患儿预后,降低病死率[2]。新生儿败血症早期无典型症状,较为隐匿,常规实验室检查无法提供特异性和敏感性信息,临床诊断率不高,因此,需要寻找一种有效便捷的诊断和预测败血症的方法[3]。降钙素原(procalcitonin,PCT)是临床中常用的严重细菌感染和败血症诊断标志物,在儿童和成人中已得到应用,但在新生儿败血症的病情及生存状况评估中应用较少[4]。基于此,本研究就PCT对新生儿败血症病情及生存状况的评估效果进行了探究,现将结果报道如下。
1 资料与方法
1.1 一般资料回顾性分析2015年6月至2018年6月洛阳市妇幼保健院收治的268例败血症新生儿的临床资料。纳入标准:(1)具有败血症临床表现且入院当日双份血培养均表现为阳性患儿;(2)同一菌种感染患儿;(3)临床资料和随访资料完整患儿。排除标准:(1)出生不足72 h的患儿;(2)非感染所致脏器功能不全患儿;(3)入院前使用过抗生素患儿;(4)存在危及生命的先天性畸形或疾病的患儿。268患儿中男171例,女97例;足月儿241例,早产儿27例;入院日龄为1~30(16.22±4.65)d;发病日龄为1~23(11.67±3.64)d。依据小儿危重病例评分法[5]评分将患儿分为非危重组(>80分,n=111)、危重组(71~80分,n=75)和极危重组(≤70分,n=82)。依据《儿童脓毒性休克(感染性休克)诊治专家共识(2015版)》[6]对患儿脏器功能障碍进行诊断,并依据脏器功能障碍情况分为无脏器功能障碍组(n=125)、单一脏器功能障碍组(n=32)和休克或多脏器功能障碍组(n=111)。依据生存情况将患儿分为存活组(n=250)和死亡组(n=18)。
1.2 治疗方法患儿每周注射1次丙种球蛋白(0.2~0.5 g·kg-1)(山西康宝生物制品股份有限公司,国药准字 S19994004),共4周;对患儿进行血培养,培养结果若为大肠杆菌和葡萄球菌,则给予第3代头孢菌素和青霉素类抗生素治疗,若为其他菌种,则依情况给予靶向抗生素治疗。
1.3 观察指标(1)记录患儿一般资料和临床资料。(2)患儿入院当日在不同部位取双份血培养检测致病菌,采集患儿入院24 h内空腹肘静脉血2 mL,3 000 r·min-1离心10 min取上层血清,使用免疫发光法测定PCT水平,使用酶联免疫吸附法检测白细胞(white blood cell,WBC)、C反应蛋白(C-reaction protein,CRP)水平及中性粒细胞占淋巴细胞比值(neutrophils lymphocytes ratio,NLR)。
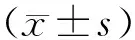
2 结果
2.1 不同病情患儿炎症指标水平比较结果见表1。非危重组、危重组和极危重组患儿血清中WBC水平及NLR比较差异无统计学意义(P>0.05)。极危重组患儿血清PCT和CRP水平高于危重组和非危重组患儿,差异有统计学意义(P<0.05);危重组患儿血清PCT和CRP水平高于非危重组患儿,差异有统计学意义(P<0.05)。
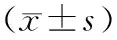
表1 不同病情患儿各炎症指标水平比较
2.2 不同脏器受累程度患儿炎症指标水平比较结果见表2。无脏器功能障碍组、单一脏器功能障碍组、休克或多脏器功能障碍组患儿血清WBC水平及NLR比较差异无统计学意义(P>0.05)。休克或多脏器功能障碍组患儿血清PCT水平高于单一脏器功能障碍组和无脏器功能障碍组患儿,差异有统计学意义(P<0.05);单一脏器功能障碍组患儿血清PCT水平高于无脏器功能障碍组,差异有统计学意义(P<0.05)。单一脏器功能障碍组患儿血清CRP水平高于休克或多脏器功能障碍组和无脏器功能障碍组患儿,差异有统计学意义(P<0.05);休克或多脏器功能障碍组患儿血清CRP水平高于无脏器功能障碍组患儿,差异有统计学意义(P<0.05)。
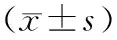
表2 不同脏器受累程度患儿炎症指标水平比较
2.3 不同预后患儿炎症指标水平比较结果见表3。存活组和死亡组患儿血清WBC、CRP水平及NLR比较差异无统计学意义(P>0.05);死亡组患儿血清PCT水平高于存活组患儿,差异有统计学意义(P<0.05)。
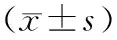
表3 不同预后患儿炎症指标水平比较
2.4 PCT预测败血症患儿死亡的ROC曲线分析结果见图1。PCT预测败血症患儿死亡的界值为75.65 μg·L-1时,ROC曲线下面积为0.886,特异度为90.0%,敏感度为80.0%。

图1 PCT预测败血症患儿死亡的ROC曲线
3 讨论
新生儿由于免疫系统尚未发育成熟,其对于病原菌的防御和清除能力相对较弱,易遭受细菌侵袭而发生感染[7]。当感染部位的细菌进入血液循环并在其内大量繁殖后,患儿病情进展,发展为新生儿败血症,细菌在血液循环内的代谢产物也会激活全身炎症反应,因此新生儿败血症的病死率较高,治疗难度较大,因此,监测和预测患儿病情变化对其生存状况具有十分重要的意义[8]。临床中对于败血症患儿的传统诊断辅助指标包括WBC计数、体温、CRP和红细胞沉降率等,但上述指标均为非特异性参数,诊断效率不佳[9]。血培养是临床上诊断败血症的金标准,但诊断过程中标本易受污染,且阳性率较低,会对诊断结果产生影响[10]。有研究指出,脐血PCT可作为诊断新生儿宫内细菌感染的指标,其用于诊断早产儿早发型和晚发型败血症具有较好的特异度和敏感度,临床中可将其作为查找败血症感染源的有效指标[11]。因此,本研究就PCT对新生儿败血症病情与生存状况的评估效果进行了探究。
PCT是半衰期较长的糖蛋白,在人体内具有较好的稳定性,因而临床检测便捷[12]。PCT是反映机体炎症反应的指标,其水平升高,可反映炎症反应的活跃程度[13-14]。正常状况下,人体内PCT由甲状腺滤泡旁细胞合成,处于较低水平,通常维持在0.1 μg·L-1以内[15];若人体出现全身炎症或败血症,甲状腺外组织可释放出大量的PCT,血清内PCT水平明显升高,通常人体遭受细菌感染2~6 h血清PCT水平快速升高,感染后12~48 h出现峰值,其升高和峰值出现时间较临床常用检测指标CRP早,因而其能够更早地提示细菌感染的发生,因此通过观察血清PCT水平升高情况可评估感染症状的严重程度,进而判断新生儿败血症患儿的预后[16]。本研究结果显示,极危重组患儿血清PCT和CRP水平高于危重组和非危重组患儿,危重组患儿血清PCT和CRP水平高于非危重组患儿;休克或多脏器功能障碍组患儿血清PCT水平高于单一脏器功能障碍组和无脏器功能障碍组患儿,单一脏器功能障碍组患儿血清PCT水平高于无脏器功能障碍组,单一脏器功能障碍组患儿的血清CRP水平高于休克或多脏器功能障碍组和无脏器功能障碍组患儿,休克或多脏器功能障碍组患儿的血清CRP水平高于无脏器功能障碍组患儿;死亡组患儿血清PCT水平高于存活组患儿。这说明血清PCT水平升高与新生儿败血症存在密切相关性,且随着感染程度的加重,患儿血清PCT水平升高。进一步研究发现,PCT预测败血症患儿死亡的界值为75.65 μg·L-1时,ROC曲线下面积为0.886,特异度为90.0%,敏感度为80.0%,这提示 PCT可作为判断感染严重程度的指标,PCT水平显著升高预示患儿存在不良预后,应积极给予抗生素治疗,积极控制感染,以改善预后。
综上所述,血清PCT水平能够有效评估新生儿败血症患儿的病情危重程度和脏器功能障碍情况,并对预后具有较佳的预测价值。
- 新乡医学院学报的其它文章
- 腺苷预处理对脑缺血再灌注损伤大鼠脑组织中微RNA-29b及凋亡蛋白B细胞淋巴瘤-2、磷酸化蛋白激酶B、人髓细胞白血病1表达的影响
- B细胞淋巴瘤/白血病-2基因、CD10和细胞周期蛋白D1在B细胞性非霍奇金淋巴瘤组织中的表达及意义
- 丹参通络解毒汤对博莱霉素诱导的肺纤维化小鼠肿瘤坏死因子样弱凋亡诱导因子/成纤维细胞生长因子诱导14通路的影响
- 细胞分裂周期蛋白20、拓扑异构酶ⅡA、有丝分裂相关激酶2的表达与食管鳞状细胞癌患者临床病理特征的相关性
- 急性缺血性脑卒中患者血清Sestrin2、神经胶质原纤维酸性蛋白和泛素羧基末端水解酶-1水平变化及预后影响因素分析
- 子宫内膜异位症患者病灶切除术后自我管理行为与生存质量的相关性及影响因素分析

