脊柱转移瘤患者术后神经功能恢复影响因素分析
刘 鹏,王 专,周 际
·临床论著·
脊柱转移瘤患者术后神经功能恢复影响因素分析
刘 鹏,王 专,周 际
目的 分析脊柱转移肿瘤造成神经功能受损的患者术前神经功能障碍持续时间及受损程度与术后神经功能恢复的关系。方法 将52例手术治疗的脊柱转移瘤患者,按术前神经功能障碍持续时间分为<2周、2~4周、>4周组3组;按神经受损程度(ASIA分级)分为A、B、C、D级 4组。观察神经功能恢复等级。结果 患者均获得随访,时间3~62个月。神经功能障碍持续时间<2周组和2~4周组神经提高等级均高于>4周组,差异有统计学意义(P<0.05);神经功能障碍持续时间<2周组与2~4周组比较神经提高等级差异无统计学意义(P>0.05)。受损程度为A级组神经提高等级低于其他3组,差异有统计学意义(P<0.05);受损程度为B、C、D级3组组间比较神经提高等级差异无统计学意义(P>0.05)。结论 神经功能障碍持续时间与神经功能恢复密切相关,在神经功能障碍持续时间<4周手术神经功能仍能得到较大的恢复;神经受损的程度与神经功能恢复相关但并不密切;对具有手术指针并且能耐受手术的脊柱转移瘤患者仍需积极手术治疗。
脊柱转移瘤;神经损伤;神经功能障碍
脊柱转移肿瘤传统的治疗方式多为姑息性治疗[1-2],随着外科技术的发展出现了神经减压和节段固定等治疗手段[3-4]。目前对不同部位、性质的脊柱肿瘤, 多主张采取不同的手术方法,配合多学科协作的综合治疗[5]。因脊柱转移肿瘤造成神经功能障碍甚至截瘫的患者,其术前神经功能障碍持续的时间和神经受损的程度与术后神经功能恢复的关系目前尚缺乏相关研究。笔者对2010年1月~2016年7月在我院接受手术治疗的52例脊柱肿瘤患者资料进行回顾性分析,探讨脊柱转移肿瘤造成神经功能受损的患者术前神经功能障碍持续时间及受损程度与术后功能恢复的关系,报道如下。
1 材料与方法
1.1 病例选择 纳入标准:① 术后病理报告证实为脊柱转移肿瘤;② 伴有神经功能障碍,包括截瘫及神经受压;③ 接受化疗联合开放手术治疗;④ 原发病灶明确;⑤ 具有明确的手术指针,包括保守治疗无效的严重疼痛、出现瘫痪症状、脊柱畸形和不稳、对放疗不敏感和需切除肿瘤做病理活检以明确原发部位。排除标准:① 随访期<3个月;② 脊柱自身伴有椎间盘突出或椎管狭窄;③ 伴有糖尿病、下肢血管病变及脑血管病变。
1.2 病例资料 本组52例,男30例,女22例,年龄32~76岁。预期生存期>6个月的患者行肿瘤切除内固定手术,预期生存期<6 个月的患者行肿瘤姑息切除减压内固定手术。手术部位:颈椎6 例,胸椎27 例,腰椎19 例。病椎侵及1 个节段28例,2 个节段19 例,≥3 个节段5 例。原发肿瘤:肺癌11 例,乳腺癌8 例,前列腺癌7 例,肠癌7 例,肝癌5 例,甲状腺癌2 例,肾癌2 例,其他肿瘤10 例。
1.3 神经功能障碍评估 患者术前出现神经功能障碍时间为1~53周,其中<2周13例,2~4周19例,>4周20例。患者术前神经受损情况按ASIA分级:A级10例,B级13例,C级14例,D级15例。按患者术前神经功能障碍持续的时间分为<2周、2~4周、>4周3组,术前神经受损程度按ASIA分级分为A、B、C、D级 4组。术后神经功能恢复的等级作为检测变量。
1.4 治疗方法 术前充分备血,术前造影检查提示血供丰富的肿瘤则予以介入栓塞供血动脉以减少术中出血。根据患者的全身情况、肿瘤所在的脊柱节段和肿瘤的解剖分型决定手术方式和入路的选择。手术前路椎体切除术19 例,后路椎体切除术26 例,前后联合入路病椎切除7 例。① 前路切除术:直接经椎体前方或侧前方切除病椎,钛网重建椎体,钉板系统内固定。② 后路切除术:先于病椎上下节段打入1~2组椎弓根螺钉,依次切除病椎的椎板、关节突、椎弓根、部分肋骨,再切除肿瘤侵犯的病椎。③ 前后联合入路切除术:先行前路手术切除受累椎体,再改为后入路切除受累椎板及侧块并植入椎弓根螺钉固定,钛网取自体髂骨填充骨缺损。
1.5 疗效评价 术后常规摄X线片复查,术后3、6、12个月复查MRI,或根据术后患者情况加做CT及SPECT检查。
2 结果
2.1 手术及并发症 手术时间(320±120)min,术中出血量(2 680±1 740)ml,住院天数(27±16)d。患者均获得随访,时间3~62个月。1例喉返神经牵拉伤,术后3周自行恢复正常;1例术后12 h内出现椎管内血肿压迫脊髓,再次出现神经功能障碍,紧急手术清除血肿,术后神经功能迅速恢复;2例脑脊液漏,予以头低足高位以及补液对症处理5 d后症状缓解;4例术后肺部及泌尿系统感染,根据培养药敏结果应用抗生素及膀胱冲洗,配合营养支持治疗后6周内感染得以控制;4例切口不愈合,予以拆线引流或VSD负压引流后4周内切口愈合。患者术后均出现贫血,其中43例患者接受了输血治疗。低蛋白血症患者占78%,其中32例接受了输白蛋白治疗。
2.2 神经系统恢复情况 患者手术前后ASIA分级比较,见表1。A级组术后提高0~4级分别为1、1、4、2、2例;B级组术后提高1~3级分别为4、7、2例;C级组术后提高0~2级分别为1、9、4例;D级组术后提高0~1级分别为1、14例。按神经功能障碍持续时间分组,术后ASIA等级提高的组间比较差异有统计学意义(P<0.05),见表2。 <2周组患者术后等级平均提高了2.08,2~4周组患者术后等级平均提高了1.63,>4周组患者术后等级平均提高了1.00。<2周组与>4周组的等级提高比较差异有统计学意义(P<0.05); 2~4周组与>4周组的等级提高比较差异有统计学意义(P<0.05);<2周组与2~4周组的等级提高比较差异无统计学意义(P>0.05)。按神经受损程度分组,术后ASIA等级提高的组间比较差异有统计学意义(P<0.05),见表3。术前A~D级的患者术后加权等级分别提高了2.30、3.69、3.64、3.73。A级组平均加权等级提高小于其他3组;B、C、D级3组间的等级提高比较差异无统计学意义(P>0.05)。

表1 患者手术前后ASIA分级比较
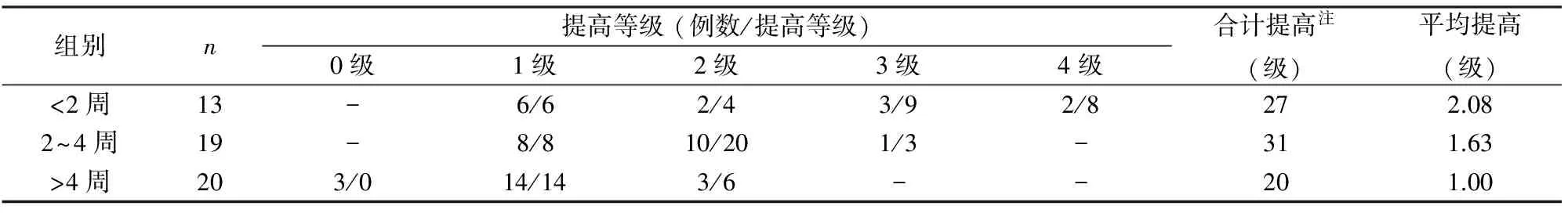
表2 按神经功能障碍出现时间分组患者术后ASIA提高等级
注:合计提高等级为例数乘以提高等级累加的总和

表3 按神受损程度分组患者术后ASIA提高等级
注1:合计提高等级为例数乘以提高等级累加的总和;注2:加权提高等级为A~D级组的合计提高等级分别乘以1~4
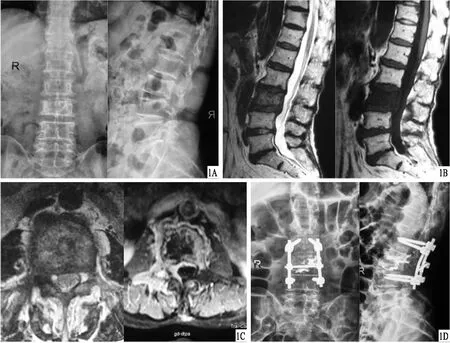
图1 患者,女,72岁,6年前诊断为肺癌,行手术治疗,2个月前出现腰痛,逐渐加重,累及右下肢 A.术前X线片,显示L3椎体局限性破坏,未见椎旁软组织影;B.术前MRI,显示L3椎体及右侧椎弓根椎板受侵, T2加权无充血表现,T1加权呈低信号改变;C.术前MRI,显示椎体呈虫蚀样改变,四周无硬化骨形成;D.术后腰椎正、侧位X线片,显示骨肿瘤予以切除,由骨水泥填充椎体缺损,椎弓根钉棒固定上下椎体,脊柱予以重建
典型病例见图1。
3 讨论
目前手术仍是治疗脊柱转移瘤的重要手段[6]。对出现神经功能障碍的患者,手术可以直接切除病灶,解除脊髓或神经的压迫,改善患者的生活质量,比单纯放疗效果更佳[7-8]。对伴有神经功能障碍的脊柱转移瘤患者,手术治疗与术后神经功能恢复之间的关系本身也是手术利益与风险需要考虑的因素之一[9]。
本研究发现术前神经功能障碍持续 <2周组和2~4周组术后神经功能恢复的等级均高于>4周组,但<2周组和2~4周组组间神经功能的恢复比较差异无统计学意义(P>0.05),说明患者术前神经功能障碍控制在<4周,术后在解除神经压迫的情况下都能获得和术前<2周相同的疗效。对这一结果可以用脊柱肿瘤造成神经压迫产生的机制来予以解释。虽然恶性肿瘤病变的发展也很迅速,但毕竟不是一种瞬时暴力引起的损伤,这点与创伤引起的脊髓损伤有所不同。在慢性压迫发生发展过程中,神经组织也存在一种适应调节机制来缓解肿瘤引起的压迫和牵张[10]。而且,脊柱肿瘤的手术与退变和骨折引起神经压迫的手术在减压程度上也存在一定差异,脊柱转移瘤的手术除非是整块切除,其他往往是一种不彻底的减压。因为彻底的减压会造成更大的手术创伤,对脊柱的稳定和重建带来更大的困难。这种不彻底的减压可由术后的放、化疗作为补偿,进一步杀灭或缩小肿瘤[11]。而退变和骨折引起神经压迫的减压术则是一种彻底的减压,完全的释放脊髓、硬脊膜及神经根,这种彻底减压可能造成的脊柱失稳则由安装内固定系统予以补偿[12]。
如果按患者神经受损程度进行分组,那么A级组患者术后可能有4个等级的提升,而D级组患者术后最多仅能提高1个等级,因此在分析术前神经受损程度与术后神经恢复情况时,我们采用了加权等级的评判标准,将提升范围小的等级予以放大,提升范围大的等级予以缩小。本组研究结果显示,按照神经受损情况除A级组以外其他3组间术前与术后ASIA等级比较差异并无统计学意义(P>0.05)。这也说明了神经受损严重的A级组患者术后神经功能恢复不如其他3组,而其他3组患者在接受神经减压术后不论术前神经受损程度存在多大差异,术后神经功能都能在原有的基础上得到一定的提升。虽然对于ASIA分级B级以下的患者改善程度可能不足以达到完全的生活自理,但对于ASIA分级B级以上的患者术后提高1~2级则可能使患者摆脱轮椅的束缚甚至生活自理。这对患者的预后将起到非常重要的影响,因为伴神经功能障碍的脊柱转移瘤患者更容易出现由瘫痪引起的坠积性肺炎、泌尿系统感染、褥疮等并发症从而加速患者死亡进程。本研究也存在着一些不足之处,比如患者术后神经功能的恢复均在随访3个月以上进行评估,但随着病变的发展,部分患者神经功能会进一步恢复,而部分患者随后可能出现脊柱肿瘤的复发或者新发,使神经功能障碍再次出现,这些都给术后神经功能恢复的判断造成了干扰。但我们认为术后3~6个月的随访结果仅就前一次手术的治疗效果做出判断仍然是科学和合理的。
综上所述,脊柱转移肿瘤患者神经功能障碍持续的时间与神经功能恢复密切相关,且神经功能障碍持续时间在4周内神经功能仍然能得到较大的恢复;神经受损的程度与神经功能恢复相关但并不密切。因此,不论术前神经功能障碍持续时间和神经受损程度上的差异,在术后都能得到一定改善和恢复,对具有手术指针并且能耐受手术的脊柱转移瘤患者仍需积极手术治疗。
[1] Chang U K, Cho W I, Kim M S, et al. Local tumor control after retreatment of spinal metastasis using stereotactic body radiotherapy; comparison with initial treatment group[J]. Acta Oncol, 2012, 51(5):589-95.
[2] Yang Z, Tan J, Zhao R, et al. Clinical investigations on the spinal osteoblastic metastasis treated by combination of percutaneous vertebroplasty and125I seeds implantation versus radiotherapy[J]. Cancer Biother Radiopharm, 2013, 28(1):58-64.
[3] Goodwin C R, Clarke M J, Gokaslan Z L, et al. En bloc resection of solitary functional secreting spinal metastasis[J]. Global Spine J, 2016, 6(3):277-283.
[4] Alfieri A, Gazzeri R, Neroni M, et al. Anterior expandable cylindrical cage reconstruction after cervical spinal metastasis resection[J]. Clin Neurol Neurosurg, 2011, 113(10):914-917.
[5] 荆 鑫, 崔后春, 张明建. 脊柱肿瘤的手术治疗[J]. 临床骨科杂志, 2008, 11(3): 218-220.
[6] Nater A, Fehlings M G. Survival and clinical outcomes in patients with metastatic epidural spinal cord compression after spinal surgery: a prospective, multicenter, observational cohort study[J]. Chin J Cancer, 2016, 35(3):27-30.
[7] Chen B, Xiao S, Tong X, et al. Comparison of the therapeutic efficacy of surgery with or without adjuvant radiotherapy versus radiotherapy alone for metastatic spinal cord compression: A meta-analysis[J]. World Neurosurg, 2015, 83(6):1066-1073.
[8] Lee C H, Kwon J W, Lee J, et al. Direct decompressive surgery followed by radiotherapy versus radiotherapy alone for metastatic epidural spinal cord compression: a meta-analysis[J]. Spine, 2014, 39(9):E587-592.
[9] Watanabe N, Sugimoto Y, Tanaka M, et al. Neurological recovery after posterior spinal surgery in patients with metastatic epidural spinal cord compression[J]. Acta Med Okayama, 2016, 70(6):449-453.
[10]Farley C W, Curt B A, Pettigrew D B, et al. Spinal cord intramedullary pressure in thoracic kyphotic deformity: a cadaveric study[J]. Spine, 2012, 37(4):E224-230.
[11]Gok B, McGirt M, Sciubba D M, et al. Surgical resection plus adjuvant radiotherapy is superior to surgery or radiotherapy alone in the prevention of neurological decline in a rat metastatic spinal tumor model[J]. Neurosurgery, 2008, 63(2):346-351.
[12]Matsumoto M, Chiba K, Toyama Y, et al. Surgical results and related factors for ossification of posterior longitudinal ligament of the thoracic spine: a multi-institutional retrospective study[J]. Spine, 2008, 33(9):1034-1041.
(接收日期:2017-04-20)
Analysis of related factors of postoperative neurological function recovery in patients with spinal metastases
LIUPeng,WANGZhuan,ZHOUJi
(DeptofOrthopaedicSurgery,EastBranchofSichuanProvincialPeople′sHospital,SichuanAcademyofMedicalScience,Chengdu,Sichuan610110,China)
Objective To analyze the relationship of the duration of preoperative neurological symptoms and the degree of involvement and functional recovery of patients with spinal metastases. Methods Fifty-two patients were divided into less than 2 weeks, 2~4 weeks and more than 4 weeks groups respectively according to duration of preoperative neurological symptoms, simultaneously were divided into A, B, C and D grade group respectively according to degree of involvement refer to ASIA grade scale. Results All the patients were followed up from 3 months to 62 months. Postoperative neurological recovery grade in duration less than 2 weeks group and 2~4 weeks group werehigher than that in duration more than 4 weeks group (P<0.05), that between duration less than 2 weeks group and 2~4 weeks group had no significant difference (P>0.05). Postoperative neurological recovery grade in A group was lower than other groups (P<0.05), the neurological recovery of other three groups had no significant difference (P>0.05). Conclusions The duration of neurological symptoms is closely related to the recovery of neurological function and neurological function can get a great recovery if duration less than 4 weeks. The degree of involvement is related to the recovery of neurological function, but it is not close. Surgical treatment for patients with nerve involvement caused by spinal metastases is necessary.
spinal metastases; nerveinjuries;neurological deficits
10.3969/j.issn.1008-0287.2017.03.007
四川省医学科学院·四川省人民医院城东病区骨外科,四川 成都 610110
作者介绍:刘 鹏,男,博士,主治医师,主要从事脊柱外科研究,E-mail: 160223209@qq.com
R 738.1;R 744
A
1008-0287(2017)03-0282-04

